News-Archiv (2020 bis 2021)
Was führt zu schweren COVID-19- Erkrankungen?
MHH-Forschungsteam analysiert genetische und epigenetische Regulatoren
Stand: 23. Februar 2023
Eine Infektion mit SARS-CoV-2 führt bei manchen Menschen zu schweren Erkrankungen, während andere nicht oder nur leicht erkranken. Aber warum ist das so? Leider wissen wir das nicht genau. Bekannt ist, dass ein überaktives angeborenes Immunsystem eine schwere COVID-19-Erkrankung verursacht, aber es ist unklar, wie dies reguliert wird. Ein Team um Professorin Dr. Yang Li von der Medizinischen Hochschule Hannover (MHH) ist der Antwort auf diese Frage einen Schritt nähergekommen. Es hat erkundet, inwieweit der Krankheitsverlauf genetisch oder epigenetisch reguliert wird. Zum Team gehörten Wissenschaftlerinnen und Wissenschaftler der MHH, die ebenso wie Professorin Li auch im Exzellenzcluster RESIST forschen.
Genetische Risikofaktoren beeinflussen Entstehung der COVID-19-Krankheit
Die Forschungsgruppe konnte Regulatoren identifizieren, die der Fehlfunktion des angeborenen Immunsystems bei COVID-19 zugrunde liegen. Darüber hinaus konnte es bestätigen, dass bestimmte bereits bekannte genetische Risikofaktoren eine Rolle bei der Entstehung der COVID-19-Krankheit spielen. Die Ergebnisse sind in der Zeitschrift Cell Genomics veröffentlicht worden. Erstautoren dieser Veröffentlichung sind Dr. Valerie Koeken, Dr. Bowen Zhang und Dr. Zhenhua Zhang. Das Forschungsteam führte die Studie im Zentrum für Individualisierte Infektionsmedizin (CiiM) durch.
Für diese Studie untersuchte das Team einzelne Immunzellen aus dem Blut von COVID-19-Patientinnen und -Patienten mit Hilfe der Einzelzell-Multiomics-Analyse. Mit dieser Technik kann gleichzeitig beurteilt werden, wie die Zellen reguliert werden und wie sie funktionieren. Dazu wird sowohl das genetische Material der Zellen untersucht, als auch analysiert, ob bestimmte Teile des Genoms "eingeschaltet" sind (Epigenetik) und ob Gene in Ribonukleinsäuremoleküle umgeschrieben werden.
Bei bestimmten weißen Blutkörperchen (Monozyten), die bei einer schweren COVID-19-Erkrankung überaktiviert sind, konnte das Team feststellen, wie die veränderte Zugänglichkeit zum Chromatin die Genexpression reguliert und welche Transkriptionsfaktoren diese Monozyten steuern. Darüber hinaus konnten sie erforschen, wie eine bestimmte genetische Variante zu einer höheren Viruslast und zu einem erhöhten Risiko einer Krankenhauseinweisung wegen COVID-19 beiträgt. Damit konnten sie einen der Faktoren identifizieren, der bei bestimmten Personen zu einer erhöhten Anfälligkeit für eine schwere Erkrankung führt. "Insgesamt unterstreicht unsere Studie die vielfältigen genetischen und epigenetischen Regulatoren, die zu COVID-19 beitragen", fasst Prof. Li zusammen.
Wie COVID-19 das Herz dauerhaft schädigt
MHH-Forschungsteam zeigt erstmals auf, wie die Entzündung bei COVID‑19 die kleinsten Gefäße im Herzen verändert.
Stand: 5. Januar 2023
Schwere Krankheitsverläufe einer COVID-19-Infektion beeinträchtigen nicht nur die Lungenfunktion, sondern können auch lebensbedrohliche Folgen für das Herz hervorrufen. Das Spektrum reicht von einer akuten Herzmuskelentzündung (Myokarditis) bis zu einer chronischen Einschränkung der Pumpfunktion des Herzens. Die grundlegenden Schädigungsmuster konnten bis zum heutigen Tag nicht gänzlich nachgewiesen werden. Ein interdisziplinäres Forschungsteam um Professor Dr. Danny Jonigk, Christopher Werlein und Privatdozent (PD) Dr. Mark Kühnel vom Institut für Pathologie der Medizinischen Hochschule Hannover (MHH) hat jetzt mit Hilfe innovativer molekularer Verfahren und eines hochauflösenden Mikroskopieverfahrens gezeigt, wie die andauernde Entzündung bei COVID-19 das Herzgewebe angreift und langfristig die kleinsten Herzkranzgefäße umbaut, indem spezielle Vorläuferzellen des Immunsystems aus dem Blut in das Herz gelotst werden. Die Studie wurde im renommierten Fachjournal Angiogenesis publiziert.
Fehlaktivierte Entzündungszellen
Etwa jeder Dritte klagt nach einer schweren COVID-19-Erkrankung über Beschwerden und Funktionseinschränkungen des Herzens. Um die Mechanismen dieser langanhaltenden Herzmuskelschädigung aufzuklären, haben die Forschenden Herzgewebe von Patientinnen und Patienten mit schweren COVID-19-Verläufen untersucht und diese mit Gewebeproben nach schweren Grippe-Infektionen durch das Influenzavirus sowie nach schweren, durch andere Viren verursachte Herzmuskelentzündungen verglichen. Obwohl bei der COVID‑19‑Herzschädigung – anders als bei den Vergleichsproben – äußerlich keine klassische Entzündung des Herzgewebes festzustellen war, fand das Forschungsteam jedoch eine große Ansammlung von fehlaktivierten Entzündungszellen: sogenannte Makrophagen und ihre Vorläuferzellen, die Monozyten. „Diese Monozyten haben eine herausragende Bedeutung als Vorläuferzellen der Blutgefäßneubildung und können in kürzester Zeit das Blutgefäßsystem umbauen“, erklärt Christopher Werlein, Erstautor der Studie.
COVID-19 greift alle Gefäße im Körper an
Ausgelöst durch die Infektion mit dem Coronavirus SARS-CoV-2 sammeln sich in den nur wenige Millimeter dicken Herzgefäßen kleinste Verstopfungen an. „Diese Ultrathromben verändern den Blutstrom erheblich und damit auch die Sauerstoffversorgung“, betont PD Dr. Kühnel. Das ruft die Monozyten auf den Plan, die sich an die inneren Gefäßwände heften und dort neue Verzweigungen ausbilden. Diesen Gefäßumbau – in der Fachsprache intussuszeptive Angiogenese genannt – hat das Team bereits zuvor in anderen Organen von COVID‑19‑Betroffenen als charakteristisches Schädigungsmuster beschrieben. Was möglicherweise als kurzfristige Rettungsreaktion des Körpers gedacht ist, um den verminderten Blutfluss und die Unterversorgung mit Sauerstoff auszugleichen, könnte zur chronischen Schädigung des Herzens und zu Long Covid führen, vermuten die Forschenden. „Auf jeden Fall bestätigen die neuesten Untersuchungen unsere frühere Annahme, dass SARS-CoV-2 systemisch alle Gefäße im Körper angreift und diese langfristig umbaut“, betont Professor Jonigk.
Die Arbeit ist in Kooperation mit dem Deutschen Zentrum für Lungenforschung (DZL) am Standort Hannover BREATH, der Universitätsklinik Aachen, der Universitätsmedizin Mainz und der Georg-August-Universität Göttingen entstanden.
SERVICE:
Die Originalarbeit „Inflammation and vascular remodeling in COVID-19 hearts” finden Sie hier.
MHH sucht Probanden für Corona-Impf-Studien
Inhalierbares Vakzin und Impfstoff mit zwei Antigenen werden an Gesunden getestet.
Stand: 13. September 2022
Das Zentrum für Klinische Studien (ZKS) der Medizinischen Hochschule Hannover (MHH) sucht für zwei Corona-Impf-Studien gesunde Probandinnen und Probanden. Beide Studien befinden sich in der Phase I. Es wird die Verträglichkeit und Wirksamkeit der Impfstoffe an gesunden Menschen getestet.
Bei der ersten Studie geht es um einen inhalierbaren Corona-Impfstoff auf der Basis eines genetisch stillgelegten Pockenvirus. Im Fachjargon heißt es „modifiziertes Vakzinia Virus Ankara“, kurz MVA. Die Idee zu diesem Impfstoff stammt vom MHH-Immunologen Professor Dr. Reinhold Förster; Forschende der MHH und des Fraunhofer ITEM haben den Impfstoff gemeinsam entwickelt. In der klinischen Studie wollen sie die Sicherheit und Verträglichkeit dieses neuen Impfstoffes als Auffrischungsimpfung (Booster) gegen Covid-19 testen. Mitmachen können gesunde, vollständig gegen das SARS-CoV-2-Virus geimpfte Frauen und Männer zwischen 18 und 60 Jahren, wenn die jüngste Corona-Impfung mindestens zwei bis drei Monate zurückliegt. Auch eine durchgemachte Corona-Infektion sollte mindestens zwei bis drei Monate zurückliegen. Zudem müssen die Probanden mindestens seit einem Jahr Nichtraucher und bereit sein, sich bronchoskopieren zu lassen.
In der zweiten Studie testet das ZKS einen vom Unternehmen Speransa Therapeutics entwickelten Corona-Impfstoff. Die Besonderheit dabei ist, dass dieser Vektor-Impfstoff gleich zwei Antigene enthält und somit eine Immunantwort gegen das Spikeprotein sowie gegen das Nucleokapsid des Corona-Virus hervorruft. Die Forschenden erhoffen sich von diesem neuen Ansatz eine breitere Immunantwort verglichen mit bisherigen Impfstoffen, die nur ein Antigen enthalten. Idealerweise könnte dieser Impfstoff auch ausgeprägter vor zukünftigen Mutationen des Virus schützen. Das ZKS-Team sucht für diese Studie gesunde 65- bis 85-jährige Menschen, die bisher nur mit einem mRNA-Impfstoff geimpft worden sind und keine kardiale Vorerkrankung haben. Auch bei ihnen sollte die jüngste Corona-Impfung mindestens zwei bis drei Monate und eine durchgemachte Corona-Infektion mindestens zwei Monate zurückliegen.
Interessierte melden sich bitte im ZKS beim MHH-Studienteam unter Telefon (0511) 5350-8333 oder per Mail an crc.studienteilnahme@mh-hannover.de
Corona-Forschende suchen nach neuen Angriffspunkten

Team der MHH, des DZIF und der Uni Gießen erforscht Ansätze für neue Medikamente, die gegen viele verschiedene Coronaviren wirken.
Stand: 6. Juli 2022
Wirkstoffe gegen SARS-CoV-2 und möglichst auch gegen weitere Coronaviren zu finden – dieses Ziel verfolgt ein Team um Professor Dr. Thomas Schulz, Institut für Virologie der Medizinischen Hochschule Hannover (MHH), Koordinator zweier Forschungsbereiche am Deutschen Zentrum für Infektionsforschung (DZIF) und Sprecher des Exzellenzclusters RESIST, seit dem Auftreten des Virus. Dabei wird es nun gemeinsam mit einem Team von Professor Dr. John Ziebuhr, Institut für Medizinische Virologie der Justus-Liebig-Universität Gießen, vom DZIF mit rund 440.000 Euro gefördert.
Bisher ist es den Wissenschaftlerinnen und Wissenschaftlern bereits gelungen, aus einer Sammlung von rund 60.000 niedermolekularen Verbindungen 300 Stoffe herauszusuchen, die das humane Coronavirus HCoV-229E hemmen können, das mit dem SARS-CoV-2 verwandt, aber harmloser ist. Diese Arbeiten führten sie unter anderem mit dem Team von Professor Dr. Thomas Pietschmann vom TWINCORE – Zentrum für Experimentelle und Klinische Infektionsforschung durch, einer gemeinsamen Einrichtung der MHH und des Helmholtz Zentrums für Infektionsforschung (HZI) sowie Mitgliedseinrichtung des DZIF. Das Forschungsteam konnte bisher zeigen, dass acht dieser Stoffe auch SARS-CoV-2 besonders wirkungsvoll hemmen können.
Der besondere Weg zum Ziel
Nun werden die Forschenden erkunden, wo genau und vor allem wie die besten fünf dieser erfolgsversprechenden Moleküle wirken. „Wir erforschen beispielsweise, was genau ihre Zielstruktur ist – also ob sie im Virus wirken oder in der Zelle – und was sie dort verändern. Hemmen sie zum Beispiel ein virales Enzym oder verändern sie Strukturen, die für die Vermehrung von Coronaviren essenziell sind?“, erläutert Dr. Amelie Wachs aus der Arbeitsgruppe von Professor Schulz. „Wir erhoffen uns durch die Identifizierung womöglich neuer Zielstrukturen, bisher unbekannte Details über das Virus zu erfahren. Aufbauend auf diese Kenntnisse könnten – gegebenenfalls nach weiterer Optimierung dieser Substanz – neue wirkungsvolle Medikamente kreiert werden“, fügt ihre Kollegin Talia Schneider hinzu.
Der Weg dieser Forschungsgruppe ist ein besonderer, denn viele andere Teams suchen nach Substanzen, die an eine bereits bekannte Zielstruktur des SARS-CoV-2 Virus binden und es so hemmen können. Wenn sie dabei Substanzen verwenden, die bereits als Medikamente zugelassen sind, oder Wirkstoffe, für die es bereits umfangreiche Sicherheitsdaten in Bezug auf die Anwendung beim Menschen gibt, werden die Ergebnisse relativ schnell in der Klinik angewendet werden können. Sie sind aber weniger ergiebig in Bezug auf neue Erkenntnisse über SARS-CoV-2 und andere Coronaviren. Der Ansatz des nun vom DZIF geförderten Projekts, bislang nicht charakterisierte Substanzen zu screenen und im Anschluss deren Zielstrukturen zu identifizieren, bietet hingegen neue Möglichkeiten: Es können bisher unbekannte Ansatzpunkte für Medikamente gefunden werden, die gegen möglichst viele verschiedene Coronaviren wirken.
Die Forschung dieses Teams ist vor allem für ältere und immungeschwächte Menschen wichtig, da sie ein erhöhtes Risiko für einen schweren Verlauf bei einer SARS-CoV-2-Infektion haben. Diese Menschen stehen auch im Fokus des Exzellenzclusters RESIST (Resolving Infection Susceptibility), dessen Sprecher Professor Schulz ist.
RESIST – Forschen für die Schwächsten
Im von der MHH geleiteten Exzellenzcluster RESIST arbeiten mehr als 50 Teams daran, dass besonders anfällige Menschen besser vor Infektionen geschützt werden können. Zu RESIST gehören in der Klinik tätige Ärztinnen und Ärzte, denen die Situation der Patientinnen und Patienten sehr vertraut ist, sowie Grundlagenwissenschaftlerinnen und -wissenschaftler, die Krankheitserreger und deren Zusammenwirken mit dem Immunsystem bis ins kleinste Detail erforschen. RESIST besteht aus sechs Partner-Institutionen. Die Deutsche Forschungsgemeinschaft (DFG) fördert RESIST. Weitere Informationen über den Exzellenzcluster RESIST erhalten auf der Homepage www.RESIST-cluster.de.
Neue Omikron-Variante: Auf was wir uns einstellen müssen

Stand: 16. Juni 2022
Die Omikron-Variante BA.5 breitet sich schnell in Deutschland aus. Bundesgesundheitsminister Karl Lauterbach erklärte, dass die befürchtete Sommerwelle nun Realität sei. Er empfiehlt Älteren und Vorerkrankten eine Auffrischungsimpfung. Wir haben bei Professor Dr. Tobias Welte, Direktor unserer Klinik für Pneumologie, nachgefragt.
Frage: Wie beurteilen Sie die aktuelle Corona-Lage und für wen sind Auffrischungsimpfungen nun wichtig?
Prof. Welte: Die Risikofaktoren für eine schwere COVID 19-Infektion sind bei Omikron deutlich anders als bei den vorhergehenden Varianten wie z. B. Delta. Während bei Letzteren das Alter und bestimmte Begleiterkrankungen wie Diabetes, Hypertonus und Übergewicht eine wesentliche Rolle im Hinblick auf Krankheitsverlauf und Sterblichkeit gespielt haben, ist das bei Omikron anders. Schwere Verläufe treten vor allem bei immunkompromittierten Patientinnen und Patienten auf. Wesentliche Risikofaktoren bestehen nach Organtransplantationen, bei Autoimmunerkrankungen - vor allem wenn eine B-Zell depletierende Therapie wie z. B. Rituximab verabreicht wird - und bei Patienten mit hämatologischen Tumorerkrankungen wie Leukämien oder Lymphomen - insbesondere wenn durch Erkrankung oder Therapie bedingt eine ausgeprägte Immundefizienz besteht. Für diese Subgruppe von Patienten empfiehlt sich eine Auffrischungsimpfung. Allerdings entwickelt etwa die Hälfte dieser Gruppe keinen ausreichenden Impfschutz, selbst nach einer vierten Impfung nicht. Dann kann eine passive Immunisierung mit einem Omikron wirksamen, langwirksamen monoklonalen Antikörper erwogen werden.
Ob eine vierte Impfung bei Älteren jetzt wirklich sinnvoll ist, ist umstritten. Prinzipiell sollte zwischen dritter und vierter Impfung ein Abstand von etwa sechs Monaten liegen, wenn die Impfungen zu nah aneinander liegen, nimmt der Impfeffekt eher ab. Auch nach einer Omikron-Erkrankung sollte ein Abstand von einigen Monaten zur Impfung eingehalten werden, wenn die Erkrankten vorher schon geimpft waren. Die Abwägung, ob man eher erst im September die vierte Impfung durchführt, um dann über die gesamt Herbst- und Winterzeit die Immunität zu verbessern oder ob man das jetzt schon tun sollte (und dann vielleicht im Spätherbst erneut auffrischt), ist im Einzelfall zu beurteilen. Eine generelle Impfung jetzt halte ich nicht für sinnvoll.
2. Wie gefährlich kann der Subtyp BA.5 für uns werden?
Prof. Welte: BA. 5 wird aus verschiedenen Gründen zu einem Anstieg der Inzidenzen führen, vor allem aufgrund seiner guten Übertragbarkeit. Einen Hinweis darauf, dass diese Variante zu schwereren Erkrankungen führt, haben wir bisher nicht. Eine Impfung kann unter Omikron-Bedingungen eine Infektion nicht zuverlässig verhindern, die Impfung verhindert aber schwere Erkrankungen. Deshalb sollten alle Menschen eine Grundimmunisierung (das heißt drei Impfungen) vorweisen können.
3. Die Infektionen durch BA.5 spielen sich offenbar wieder tiefer in den Bronchien ab, nicht mehr nur im Nasen- und Rachenbereich. Heißt das, dass die Variante verstärkt die Lunge angreift und was bedeutet das für Infizierte?
Prof. Welte: Nein, dafür gibt es keinen Hinweis. Grundsätzlich gilt: Wenn Luftnot als führendes Symptom der COVID-19-Erkrankung auftritt, und vor allem bei zunehmender Luftnot muss ein ärztliche Vorstellung erfolgen.
4. Mit welcher Entwicklung müssen wir über den Sommer bis zum Herbst wahrscheinlich rechnen? Werden die bekannten Corona-Schutzmaßnahmen wieder nötig?
Prof. Welte: Wegen der besseren Übertragbarkeit der BA.5 Variante ist jetzt mit einem gewissen Anstieg der Erkrankungsfälle zu rechnen, allerdings gibt es bisher keinen Hinweis darauf, dass auch die Hospitalisierungen oder gar die Aufnahmen auf die Intensivstation wesentlich zunehmen. Im Herbst ist wahrscheinlich mit einem stärkeren Anstieg der Inzidenz zu rechnen. Grundsätzlich gilt: Wer einer Risikogruppe angehört, sollte im öffentlichen Raum Maske tragen. Und wer aus dem eigenen Sicherheitsgefühl heraus eine Maske tragen will, darf das natürlich gerne tun. Für eine generelle Maskenpflicht sehe ich aber bei der geringen Belastung des Gesundheitswesens zurzeit keine Berechtigung. Das wird sich auch in der Bevölkerung kaum durchsetzen lassen. Die wesentliche Frage ist doch, was das Ziel der Corona-Maßnahmen ist. Und das ist eindeutig die Verhinderung der Überlastung des Gesundheitswesens und der kritischen Infrastruktur. Corona wird zunächst einmal bleiben und es werden auch Coronainfektionen bleiben. Eine Null-COVID-Politik, wie sie ja noch bis in das Jahr 2021 propagiert wurde, war nicht erfolgreich und wird es auch in Zukunft nicht sein. In der Konsequenz müssen wir uns auf ein Leben mit Corona einstellen, Risikopatienten müssen geschützt werden und die kritische Infrastruktur muss aufrechterhalten werden. Es ist schwer vorhersehbar, was im Herbst passiert, wenn jedoch die genannten Ziele in Gefahr sind, müssen wir schnell reagieren können.
Die Fragen stellte: Vanessa Niedzella
Kein höheres Covid-19-Risiko wegen künstlicher Befruchtung

Forschungsteam wertet Daten von SARS-CoV-2-positiven Schwangeren aus
Stand: 25. Mai 2022
Infizieren sich Schwangere mit dem Coronavirus SARS-CoV-2, erkranken sie im Vergleich zu nicht schwangeren Frauen häufiger schwer an COVID-19. Werdende Mütter müssen daher mit höherer Wahrscheinlichkeit im Krankenhaus intensivmedizinisch behandelt werden. Außerdem steigt das Risiko für Früh- und Totgeburten sowie für Komplikationen bei den Neugeborenen, die infolgedessen auf einer neonatologischen Intensivstation betreut werden müssen. Die Art der Empfängnis – ob auf natürlichem Wege oder mit medizinischer Unterstützung – spielt dabei aber offenbar keine Rolle. Das hat eine Untersuchung unter der Leitung von Professorin Dr. Frauke von Versen-Höynck, Oberärztin an der Klinik für Frauenheilkunde und Geburtshilfe der Medizinischen Hochschule Hannover (MHH) in Kooperation mit dem Universitätsklinikum Schleswig-Holstein (UKSH) am Campus Kiel ergeben. Die Ergebnisse der multizentrischen Studie sind jetzt im American Journal of Obstetrics and Gynecology veröffentlicht, einem der weltweit wichtigsten Fachmagazine in der Frauenheilkunde.
CRONOS-Register als Datenbasis
Für die Studie haben die Forschenden Schwangerschaftsverläufe von 1485 SARS‑CoV‑2‑positiven werdenden Müttern aus rund 100 deutschen Geburtskliniken deutschlandweit verglichen. Die Daten stammen aus dem sogenannten CRONOS-Register zur Bewertung des Risikos einer Corona-Infektion für Schwangere und deren Neugeborene. Beobachtet wurden dabei in der Klinik positiv getestete Patientinnen, die während ihrer Schwangerschaft vorstellig wurden – vom Verlauf des Wochenbetts bis sechs Wochen nach der Geburt. „Seit Beginn der Pandemie sehen wir eine große Verunsicherung bei Frauen, die auf die Hilfe der Reproduktionsmedizin angewiesen sind, um schwanger zu werden“, sagt Professorin von Versen-Höynck, Leiterin der Arbeitsgruppe Reproduktionsmedizin und Molekulare Perinatologie an der MHH-Frauenklinik. „Wir haben uns in dieser Untersuchung daher gefragt, ob für diese Frauen bei einer Coronavirus-Infektion ein zusätzlich erhöhtes Risiko im Vergleich zu den Schwangerschaften nach spontaner Empfängnis besteht.“
Höheres Risiko für Komplikationen hat andere Ursachen
Um diesen speziellen Fokus setzen zu können, mussten die fertigen Datentabellen aus dem Cronos-Register zunächst aufwändig bearbeitet werden. Die dafür notwendigen Programmcodes hat Dr. Yvonne Ziert entwickelt, wissenschaftliche Mitarbeiterin am MHH-Institut für Biometrie und Erstautorin der Studie. „Das Besondere an diesem Projekt war für mich die sehr engmaschige Zusammenarbeit mit den Ärztinnen und Ärzten“, berichtet die Wissenschaftlerin. „Sie haben die medizinischen Hypothesen geliefert, und ich habe die Daten so aufbereitet, dass diese präzise beantwortet werden konnten.“ Das Ergebnis: Zwar ist das Risiko für geburtshilfliche und neonatale Komplikationen bei Schwangerschaften nach medizinisch unterstützter Empfängnis höher. „Das liegt jedoch an entsprechenden Vorerkrankungen wie Diabetes, Adipositas und Bluthochdruck, einem höheren Alter der Schwangeren oder Mehrlingsschwangerschaften, wie sie vor allem bei dieser Gruppe von werdenden Müttern zu finden sind“, betont Professorin von Versen-Höynck. Die Art der Empfängnis sei jedoch kein Risikofaktor für einen schweren COVID-Verlauf.
Einfluss der Impfung noch unklar
Als nächstes möchte sich das Forschungsteam mit dem Einfluss von Impfungen beschäftigen. „Die Daten stammen noch aus der ersten Pandemiephase, als es noch keine Impfempfehlung für Schwangere gab“, erklärt die Oberärztin. Im Cronos-Register befinden sich aber mittlerweile schon die Daten von mehr als 1000 geimpften werdenden Müttern. „Es steht zu erwarten, dass die Prognosen für diese Frauen weitaus günstiger sind“, vermutet sie. Aber schon jetzt steht fest: Für die Kinderwunschkliniken kann auch in Pandemiezeiten Entwarnung gegeben werden.
Stichwort CRONOS: Die CRONOS-Register-Studie wurde vom Forschungsnetzwerk der Deutschen Gesellschaft für Perinatale Medizin (DGPM) unter der Leitung von Professor Dr. Ulrich Pecks (UKSH, Campus Kiel) und Professor Dr. Mario Rüdiger (Uniklinik Dresden) initiiert. Damit sollen die Auswirkungen einer SARS‑CoV‑2‑Infektion auf die Gesundheit von Müttern und ihren Neugeborenen erforscht werden. Mit den in Deutschland gewonnenen Daten will die DGPM Ärztinnen und Ärzten eine Grundlage zur Behandlung und Beratung betroffener Patientinnen geben.
Neue Besuchsregelung für Angehörige
Ab Montag, 28. Februar 2022, sind die Besuche von Angehörigen einfacher möglich.
Stand: 24. Februar 2022
Das seit dem 1. Dezember 2021 bestehende grundsätzliche Besuchsverbot für Angehörige in der Medizinischen Hochschule Hannover (MHH) wird aufgehoben. Ab Montag, 28. Februar 2022, gelten folgende Besuchsregelungen:
- Ein/e Besucher/in pro Tag für eine Stunde in der Zeit von 14 bis 19 Uhr ist möglich.
- Die Besuche müssen an den Service Points angemeldet werden.
- Alle Besucherinnen und Besucher benötigen einen aktuellen Test mit offizieller Bescheinigung einer anerkannten Teststelle (Antigen-Schnelltest oder PCR-Test). Ohne negatives Testergebnis ist leider derzeit kein Besuch möglich!
- An der MHH gibt es keine Testmöglichkeiten.
Im Kreißsaal, in der Kinderklinik und für Angehörige von Patientinnen und Patienten, die palliativmedizinisch betreut werden, oder sterbenden Patienten sowie Patienten mit Verdacht auf eine nahende Sterbephase gelten die bislang bestehenden Ausnahmeregelungen weiter.
►Weitere Informationen gibt es hier.
Neuer Corona-Impfstoff zum Inhalieren: Teilnehmende für Studie gesucht
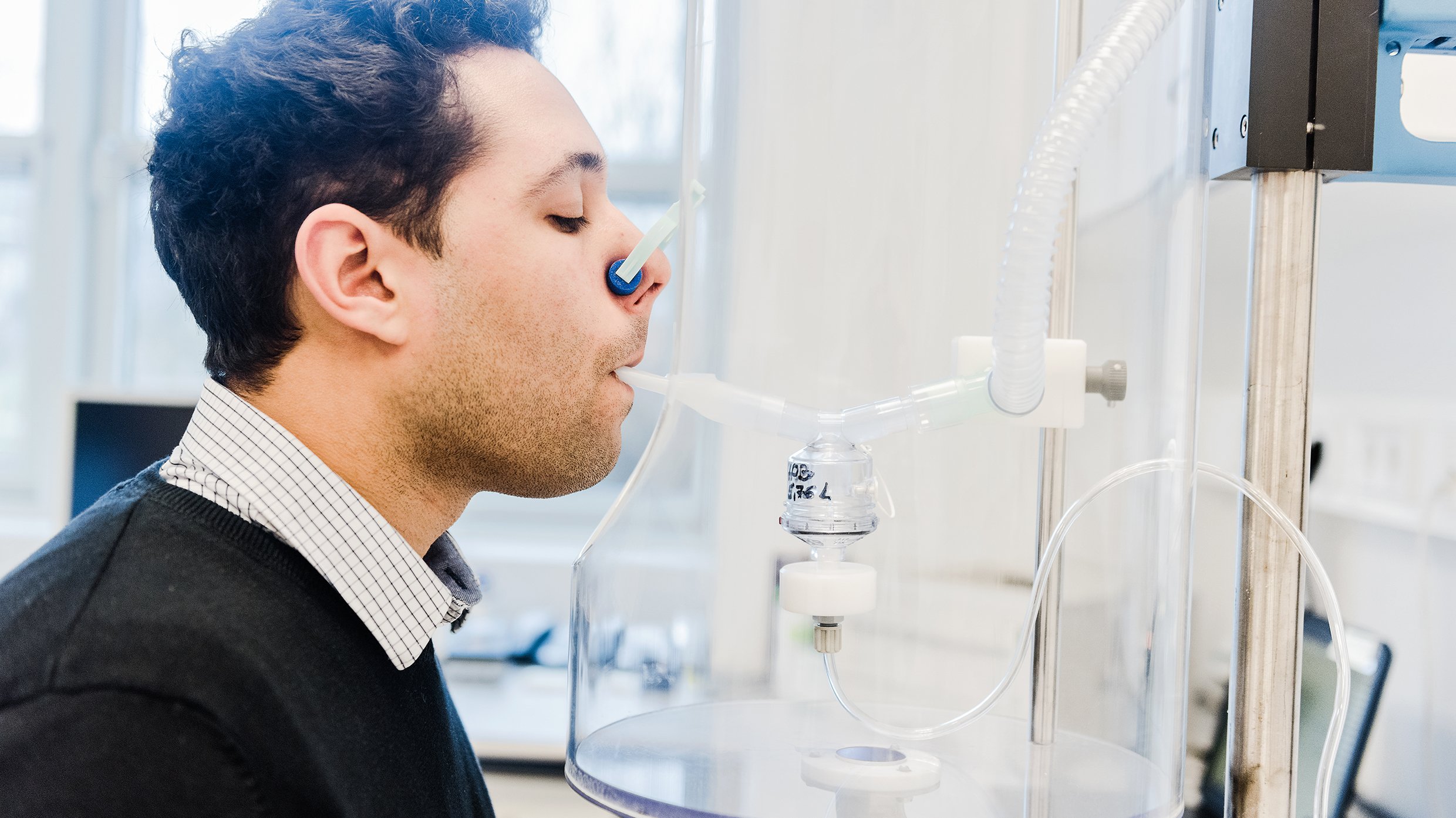
Forschende wollen Wirksamkeit überprüfen
Stand: 17. Februar 2022
Weltweit sind Wissenschaftlerinnen und Wissenschaftler auf der Suche nach weiteren Impfstoffen gegen das Coronavirus SARS-CoV-2. In Hannover arbeiten Forschende der Medizinischen Hochschule Hannover (MHH) und des Fraunhofer ITEM an einem Vakzin, das nicht gespritzt, sondern inhaliert wird. In der klinischen Studie „MVA“ wollen sie jetzt die Sicherheit und Verträglichkeit dieses neuen Impfstoffes als Auffrischungsimpfung (Booster) gegen COVID19 testen. Für die Studie werden noch Teilnehmerinnen und Teilnehmer gesucht.
Mitmachen können gesunde, zweifach gegen das SARS-CoV-2-Virus geimpfte Frauen und Männer im Alter von 18 bis 60 Jahren. Die Teilnehmenden sollten nicht geboostert sein. Sollte der Booster bereits erfolgt sein, muss er länger als drei Monate zurückliegen.
Direkt in die Lunge
Mit der Inhalation gelangt der Impfstoff genau ins Zielorgan Lunge – dort, wo das Virus besonders heftig zuschlägt. Die Studie soll Erkenntnisse darüber liefern, ob und wie stark das eingeatmete Vakzin das Immunsystem dazu anregt, Antikörper zu produzieren, die vor der Infektion mit dem SARS-CoV-2-Virus schützen. Bei dem Impfstoff handelt es sich um einen Vektorimpfstoff auf der Basis eines genetisch stillgelegten Pockenvirus. Im Fachjargon heißt es Modifiziertes Vakzinia Virus Ankara, kurz „MVA“. Daher rührt auch der Name der Studie.
Zur Studienteilnahme gehören insgesamt elf ambulante Termine und sechs Telefonvisiten über einen Zeitraum von insgesamt fünf Monaten. Außer der Impfung per Inhalation erwarten die Teilnehmerinnen und Teilnehmer mehrere Untersuchungen wie beispielsweise Lungenfunktionsprüfungen, Lungenspiegelungen, Blutentnahmen und Urinuntersuchungen.
Die Teilnehmenden werden gründlich medizinisch untersucht und erhalten eine Aufwandsentschädigung von bis zu 1.500 Euro. Die Studie erfolgt im Clinical Research Center Hannover (CRC).
An der Studie „MVA“ Interessierte können sich per E-Mail an crc.studienteilnahme@mh-hannover.de wenden oder telefonisch Kontakt aufnehmen unter (0511) 5350-8333.

Eine Corona Impfung zum Inhalieren
Das Exzellenzcluster RESIST ist an der Forschung für einen Impfstoff zum Inhalieren beteiligt. Warum es wichtig ist, an anderen Arten des Impfens zu forschen und die Impfung zum Inhalieren besonders gut schützen soll, erklärt Dr. Berislav Bosnjak euch im Video.
Wie es zu einem schweren COVID-19-Verlauf kommen kann

Forschungsteam weist Rolle entzündlicher Plasmaproteine bei Funktionsstörung der Blutgefäße nach.
Stand: 03. Februar 2022
Eine Infektion mit SARS-CoV-2 geht an einigen Betroffenen fast spurlos vorüber, bei anderen entwickelt sich eine lebensbedrohliche Covid-19-Erkrankung. Bisher ist noch nicht bekannt, warum die Krankheitsverläufe so große Unterschiede aufweisen. Ein Team von Wissenschaftlerinnen und Wissenschaftlern um Professorin Dr. Christine Falk, Leiterin des MHH-Instituts für Transplantationsimmunologie und Wissenschaftlerin am Deutschen Zentrum für Infektionsforschung (DZIF), hat nun herausgefunden, dass bei schweren Verläufen neben einer starken Immunaktivierung und Entzündungsreaktionen vor allem eine Funktionsstörung des Gefäßsystems eine wichtige Rolle spielt. Die Ergebnisse sind in der Fachzeitschrift Signal Transduction and Targeted Therapy veröffentlicht.
Endothelbarriere nicht mehr aktiv
Von besonderer Bedeutung ist das sogenannte Endothel, eine dünne Schicht von Zellen, die die Blutgefäße auskleiden und damit eine Barriere zwischen Blutstrom und Geweben bilden. Bei schweren COVID-19-Verläufen ist diese Barriere zwischen den Lungenbläschen und den umliegenden Gefäßen nicht mehr intakt. „Wir haben in unserer Studie untersucht, welche Immunzellen bei schweren Fällen aktiviert werden und in welcher Form das Endothel, also die Blutgefäße, und deren Aktivierung eine Rolle im Krankheitsgeschehen spielen“, erklärt Professorin Falk. Im Immunsystem kommt es zu einer übersteigerten Aktivierung von T-Lymphozyten und natürlichen Killerzellen (NK-Zellen), außerdem zur Entwicklung von Gedächtnis-T-Zellen und zu einer starken Vermehrung von Plasmablasten – das sind Zellen, die große Mengen an Antikörpern produzieren können.
Plasmaproteine als mögliche Biomarker
In Untersuchungen an 58 schwer an COVID-19 Erkrankten und 28 Genesenen auf der Intensivstation konnte das Forschungsteam beweisen, dass der Schweregrad der Erkrankung mit der Störung der Endothelbarriere verbunden und anhand von entzündlichen (inflammatorischen) Plasmaproteinen auch messbar ist. Ein Muster von sieben Plasmaproteinen tritt offensichtlich im Zusammenhang mit einer schweren Erkrankung auf, die durch starke Entzündungsprozesse und nachhaltiger Schädigung des Endothels gekennzeichnet ist. Des Weiteren scheint die Genesung von schweren COVID-19 Fällen mit der Regeneration dieser Endothelbarriere zusammenzuhängen. „Wir konnten zeigen, dass sich COVID-19-Intensivpatienten anhand ihres Plasmaprotein-Profils in unterschiedliche Gruppen einteilen lassen, die mit dem Schweregrad der Erkrankung assoziiert sind“, erklärt die Erstautorin Louisa Ruhl, naturwissenschaftliche Doktorandin an der MHH. Diese Erkenntnis ist von großer Bedeutung für die Identifikation von potenziellen Biomarkern für schwere COVID-19-Verläufe, sowie auch für die Entwicklung und den Einsatz neuer Therapieansätze.
Welche Immunzellen führen zur Schädigung?
Das Forschungsteam will nun herausfinden, welche Akteure des Immunsystems zu einer Aktivierung und Schädigung des Endothels führen und ob die starke Aktivierung des Immunsystems auch zur Entwicklung Virus-spezifischer T-Lymphozyten führt, die infizierte Zellen erkennen, zerstören und damit zu Überreaktion beitragen können. Zudem hat die Studie gezeigt, dass es auch zu Verschiebungen im Immunzell-Repertoire bei genesenen COVID-19 Intensivpatienten kommt. Damit könnte auch die Entwicklung der Long-COVID-Erkrankungen in Zusammenhang stehen.
Die Studie ist eine Kooperation mit der Klinik für Pneumologie, Neurologie mit Klinischer Neurophysiologie der Klinik für Gastroenterologie, Hepatologie und Endokrinologie, dem Institut für Virologie, dem Deutschen Zentrum für Lungenforschung (DZL), dem Zentrum für Individualisierte Infektionsmedizin (CiiM), dem Exzellenzcluster RESIST und dem Universitätsklinikum Erlangen.
Die Originalpublikation „Endothelial dysfunction contributes to severe COVID-19 in combination with dysregulated lymphocyte responses and cytokine networks” finden Sie hier.
MHH sucht Teilnehmende für Long-COVID-Studie

Projekt ErgoLoCo erprobt Online-Live-Ergotherapie bei langfristigen Beschwerden nach Corona-Infektion
Stand: 07. Januar 2022
Viele Menschen, die eine Corona-Infektion überwunden haben, leiden auch nach Monaten noch unter gesundheitlichen Beeinträchtigungen. Dazu zählen beispielsweise Atemprobleme und Luftnot, chronische Müdigkeit, Konzentrationsschwäche und Geruchsverlust. Fachleute sprechen dabei von Long-COVID. Das Phänomen wirft für Medizinerinnen und Mediziner viele Fragen auf – dazu gehört auch die nach speziellen Therapien. Hier setzt die Pilotstudie ErgoLoCo der Klinik für Rheumatologie und Immunologie der Medizinischen Hochschule Hannover (MHH) an. Das Team um Privatdozentin Dr. Alexandra Dopfer-Jablonka möchte herausfinden, ob und wie Ergotherapie den Patientinnen und Patienten mit Long-COVID helfen kann. Für die Studie, die in den kommenden Wochen starten soll, werden noch Teilnehmende gesucht.
Studienergebnisse sollen Betroffenen schnell helfen
„Unser Ziel ist es, eine ergotherapeutische Behandlung für Long-COVID-Betroffene zu entwickeln, die schon länger als drei Monate unter andauernden schwerwiegenden Beeinträchtigungen leiden“, erklärt Marie Mikuteit, Ärztin im ErgoLoCo-Team. Für die Studie werden die Probandinnen und Probanden in zwei Gruppen unterteilt. Die eine Gruppe erhält ergotherapeutische Interventionsvideos zum Anschauen. Die andere Gruppe nimmt an einer Online-Live-Ergotherapie unter persönlicher Anleitung einer Ergotherapeutin teil. Nach sechs bis acht Wochen werden die Ergebnisse verglichen und die Wirkung der Ergotherapie erhoben. Dabei wollen die Wissenschaftlerinnen und Wissenschaftler nicht nur herausfinden, ob Ergotherapie grundsätzlich geeignet ist, den Betroffenen zu helfen. Sie wollen beispielsweise auch ermitteln, ob die Live-Ergotherapie bessere Effekte erzielt als die Videos.
Das Projekt zielt darauf ab, möglichst schnell Hilfe für die Betroffenen bieten zu können. „Im Falle eines positiven Ergebnisses können wir die Übungen, die zur Genesung beitragen, sofort in die Versorgung der Patientinnen und Patienten mit Long-COVID übertragen“, erläutert Jacqueline Niewolik, ebenfalls Ärztin im ErgoLoCo-Team. Gedacht ist an die Bereitstellung der Übungen auf einer Internet-Plattform.
Kooperationspartnerinnen der Pilotstudie sind die Universitätsmedizin Göttingen und die Ostfalia Hochschule für Angewandte Wissenschaften Braunschweig. Die Studie wird vom Bundesministerium für Bildung und Forschung gefördert und baut auf die große Studie DEFEAT Corona, die ebenfalls an der MHH läuft, auf.
Kontaktmöglichkeit für Interessierte: Personen, die von Long-COVID betroffen sind und sich an der Pilotstudie ErgoLoCo beteiligen wollen, können sich über den Fragebogen des Projekts DEFEAT Corona auch für ErgoLoCo bewerben. Weitere Informationen finden Interessierte unter www.defeat-corona.de. Bei Fragen können sie sich per Mail an info@defeat-corona.de wenden.