Covid-19-Infektion kann Gefäßschäden im Herz verursachen
Interdisziplinäres Forschungsteam von Universität Göttingen und MHH nutzt innovative Röntgenbildgebung für ersten direkten Nachweis
Stand: 21. Dezember 2021
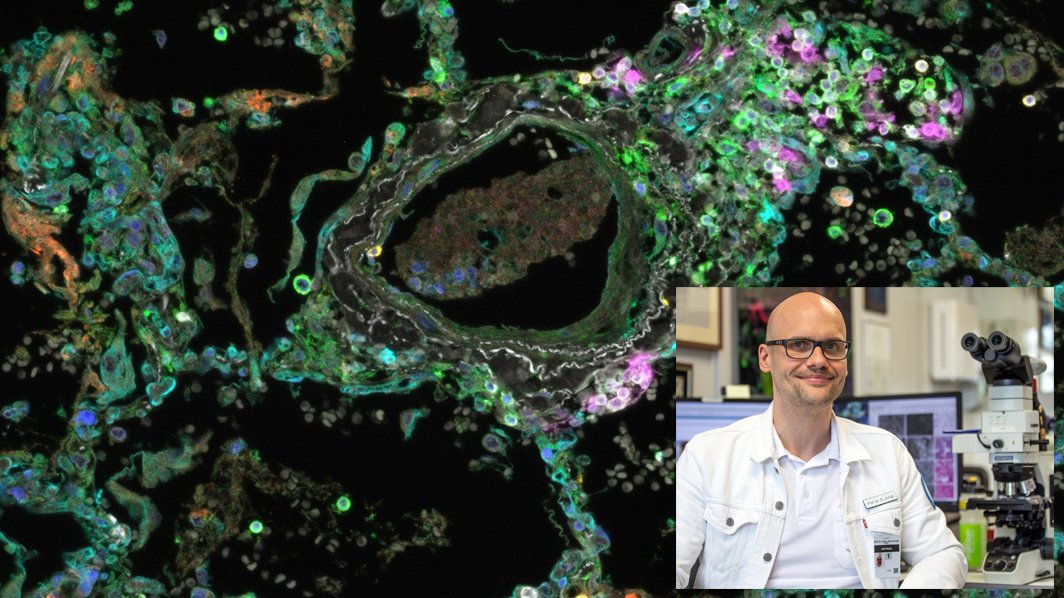
Ein interdisziplinäres Forschungsteam der Universität Göttingen und der Medizinischen Hochschule Hannover (MHH) hat wesentliche Veränderungen im Herzmuskelgewebe von Menschen nachgewiesen, die an Covid-19 gestorben sind. Nachdem die Schädigung von Lungengewebe schon seit längerem im Fokus der Wissenschaft steht und inzwischen gut erforscht ist, untermauert die aktuelle Studie die Beteiligung des Herzens bei Covid-19 erstmals auf zellulärer Ebene durch eine Visualisierung und Analyse des betroffenen Gewebes in der dritten Dimension. Die Ergebnisse sind in der Fachzeitschrift eLife erschienen.
Ein chaotisch umgebautes Netzwerk
Die Wissenschaftlerinnen und Wissenschaftler bildeten die Gewebearchitektur mittels Synchrotronstrahlung – einer besonders brillanten Röntgenstrahlung – mit hoher Auflösung ab und stellten sie dreidimensional dar. Dazu nutzten sie ein spezielles Röntgenmikroskop, das die Universität Göttingen am Deutschen Elektronensynchrotron DESY in Hamburg errichtet hat und betreibt. In den untersuchten schweren Krankheitsverläufen von Covid-19 beobachteten sie damit starke Veränderungen auf der Ebene feinster Gefäße, der sogenannten Kapillaren, im Herzmuskelgewebe.
Im Vergleich zum gesunden Herzen zeigte sich hier ein durch Neubildung und Aufspaltung der Gefäße chaotisch umgebautes Netzwerk voller Abspaltungen, Verzweigungen und Schlaufen. Diese Veränderungen sind der erste direkte visuelle Nachweis einer speziellen Form der Gefäßneubildung im Gewebe, der sogenannten intussuszeptiven Angiogene, einer der Haupttreiber der Lungenschädigung bei Covid-19.
Um das Kapillarnetzwerk zu visualisieren, mussten die Gefäße im dreidimensionalen Volumen mit Methoden des maschinellen Lernens erst identifiziert werden. Dies erforderte zunächst eine aufwendige Markierung der Bilddaten „von Hand“. „Um die Bildverarbeitung zu beschleunigen, haben wir deshalb die Gewebearchitektur auch automatisiert in ihre lokalen Symmetriemerkmale zerlegt und dann verglichen“, erklärt Marius Reichardt, Erstautor der Arbeit. „Die daraus gewonnenen Parameter zeigten dann im Vergleich zu gesundem Gewebe und Erkrankungen wie schwerer Influenza und gewöhnlicher Herzmuskelentzündung eine völlig andere Qualität“, erläutern die Leiter der Studie, Prof. Dr. Tim Salditt von der Universität Göttingen und Prof. Dr. Danny Jonigk von der MHH.
Unterstützung für Routinediagnostik möglich
Das Besondere an dieser Studie: Im Gegensatz zur Gefäßarchitektur ließ sich die notwendige Datenqualität schon an einer kompakten Röntgenquelle im Labor der Universität Göttingen erreichen – dies könnte im Prinzip auch in jeder Klinik realisiert werden, um Pathologinnen und Pathologen auch in der Routinediagnostik zu unterstützen. Den Ansatz, die charakteristischen Gewebemuster in abstrakte mathematische Auftragungen umzuwandeln, wollen die Forschenden in Zukunft weiter ausbauen, um automatisierte Werkzeuge für die Diagnostik zu entwickeln, wiederum durch die Weiterentwicklung der Labor-Röntgenbildgebung und die Validierung durch Synchrotronstrahlung. Die Zusammenarbeit mit dem DESY wird dazu in den kommenden Jahren weiter ausgebaut.
Originalveröffentlichung: Marius Reichardt et al. 3D virtual histopathology of cardiac tissue from Covid-19 patients on phase-contrast x-ray tomography. eLife 2021. Doi: https://doi.org/10.7554/eLife.713
Die Lunge vor Schäden durch künstliche Beatmung schützen
Forschungsteam will Mechanismen in den Lungenbläschen aufklären

Stand: 13. Dezember 2021
Die Infektion mit dem Coronavirus SARS-CoV2 kann eine Lungenentzündung auslösen. Bei schwerem Covid-19-Verlauf kann es zu einem akuten Atemnotsyndrom (ARDS) kommen. Betroffene müssen dann oft wochenlang über eine Maschine beatmet werden. Doch die mechanische Beatmung ist ein zweischneidiges Schwert: Sie übernimmt zwar die lebensnotwendige Sauerstoffversorgung, schädigt aber gleichzeitig die ohnehin durch das Virus stark angegriffene Lunge. Was bei der künstlichen Beatmung einer vorgeschädigten Lunge in den Lungenbläschen auf mikromechanischer Ebene abläuft und wie das den Lungenschaden negativ beeinflussen kann, untersucht jetzt ein Forschungsteam der Medizinischen Hochschule Hannover (MHH) um Professor Dr. Lars Knudsen am Institut für Funktionelle und Angewandte Anatomie und Professor Dr. Ulrich Maus an der Abteilung Experimentelle Pneumologie. Das Projekt in Kooperation mit Partnern des Deutschen Zentrums für Lungenforschung (DZL) wird von der Deutschen Forschungsgemeinschaft (DFG) über drei Jahre mit 470.000 Euro unterstützt.
Lungenbläschen sind als feines Netz miteinander verbunden
„Covid-19 verursacht bei schwer erkrankten Patientinnen und Patienten ein Chaos in der Lunge“, sagt Professor Knudsen. Die Viren dringen in das Lungenparenchym ein, also den Teil der Lunge, in dem die Sauerstoffaufnahme ins Blut stattfindet. Dort befallen sie bevorzugt die Verteidiger der Lungenbläschen, die Alveolären Epithelzellen Typ 2 (AE2). Sie bilden das sogenannte Surfactant (Surface active agent). Dieses spezielle Tensid verringert die Oberflächenspannung – etwa wie die Tenside im Spülmittel die Oberflächenspannung von Wasser herabsetzen. Dadurch können sich die Lungenbläschen problemlos auffalten und bleiben geöffnet, so dass der Gasaustausch möglich ist und die Lunge gleichmäßig belüftet wird. „SARS-CoV2 schädigt das Alveolarepithel und die AE2-Zellen, wodurch die Surfacant-Funktion gestört wird und die Lungenbläschen in sich zusammenfallen“, erklärt der Facharzt für Innere Medizin und Pneumologie. Weil die Lungenbläschen wie eine Art schlaffer Luftballon aus vielen Falten bestehen und ähnlich wie ein feines Netz aus Gummibändern miteinander verbunden sind, üben die geschrumpften Alveolen auf ihre Nachbarn Zugkräfte aus und dehnen sie übermäßig. Dieser mechanische Stress könnte bei künstlicher Beatmung weiter erhöht werden und die nur wenige tausendstel Millimeter dünnen Wände der Lungenbläschen nachhaltig schädigen.
Beatmungssituationen am Computer nachstellen
Ob ein Lungenschaden durch das Zusammenspiel zwischen kollabierten und offenen Alveolen tatsächlich durch künstliche Beatmung verstärkt wird und die kollabierten Lungenbläschen als Keimzentren dafür sorgen, dass sich die Schäden im Alveolarepithel weiter ausbreiten, will das Forschungsteam nun im Mausmodell untersuchen. „Leider können wir ja nicht den Alveolen bei der Arbeit zusehen, denn unsere bildgebenden Verfahren sind zu ungenau, um die hauchdünnen Wände der Lungenbläschen darzustellen“, sagt Professor Knudsen. Die Untersuchungen stützen sich daher auf Beobachtungen an Gewebeschnitten mittels licht- und elektronenmikroskopischer Techniken.
In vorgeschädigten, beatmeten Lungen sollen mechanische Daten wie Elastizität und Dehnbarkeit des Lungenparenchyms sowie Strukturdaten der Alveolen wie etwa die Anzahl ihrer Falten oder ihr Volumen in Computermodellen zusammengeführt werden, mit denen sich verschiedene Beatmungssituationen simulieren lassen. Da sowohl der Aufbau der Mäuselunge als auch die Mechanismen der Atmung Parallelen mit unserer Lunge aufweisen, lassen sich die Ergebnisse übertragen. „Beim Menschen spielen natürlich auch noch Gravitation, Alter und Vorerkrankungen eine Rolle“, räumt der Pneumologe ein. Generell ließen sich aber allgemeine Rückschlüsse ziehen, unter welchen Voraussetzungen eine künstliche Beatmung die Lunge am wenigsten schädige. Außerdem will das Forschungsteam testen, ob sich die Lungenbläschen mit Hilfe von fein vernebeltem Surfactant frühzeitig stabilisieren lassen, und so einer zusätzlichen Schädigung durch mechanische Beatmung vorgebeugt werden könnte.
Hintergrundinformation: So funktioniert der Gasaustausch in der Lunge
Die Lungenbläschen (Alveolen) sind Ausstülpungen der Atemwege, welche das Feingewebe der Lunge bilden. Mit Blutgefäßen (Kapillaren) überzogen, sind sie der Ort, wo der Gasaustausch zwischen dem Blut und der Luft stattfindet. An diesen Stellen gelangt der lebenswichtige Sauerstoff aus eingeatmeter Luft in die Blutgefäße der Lunge und wird mit dem Blutstrom zu den Organen und Geweben transportiert. Gleichzeitig gibt das Blut in den Lungengefäßen das Kohlendioxid wieder in die Lungenbläschen ab, das dann ausgeatmet wird.
SERVICE:
Weitere Informationen erhalten Sie bei Professor Dr. Lars Knudsen, knudsen.lars@mh-hannover.de, Telefon (0511) 532-2888.
Schutz vor und Therapien bei Corona: Online-Seminar für Transplantierte
Herz, Lunge, Leber, Niere: Veranstaltung für Betroffene vor und nach Organtransplantation und ihre Angehörigen am 13. Dezember um 18 Uhr.
Stand: 06. Dezember 2021
Wie gut wirkt die COVID-19-Impfung bei Organtransplantierten? Was ist zu tun, wenn nach der dritten Impfung noch immer kein Impfschutz besteht? Gibt es für Organtransplantierte Therapiemöglichkeiten bei einer COVID-19-Infektion? Wie gut bin ich als Transplantierter nach durchgemachter COVID-19-Infektion vor einer erneuten Infektion geschützt?
Das interdisziplinäre Transplantationszentrum der Medizinischen Hochschule Hannover (MHH) lädt Patientinnen und Patienten vor und nach Transplantation sowie Angehörige ein, sich über das Thema „Organtransplantation und Corona“ zu informieren.
Expertinnen und Experten des MHH-Transplantationszentrums stellen in einem Online-Seminar den aktuellen wissenschaftlichen Stand vor und beantworten Fragen am
- Montag, 13. Dezember 2021
- um 18 Uhr
- Anmeldung zum Online-Seminar ist zwingend erforderlich unter www.mhh.de/transplantationszentrum/patientenseminare.
Ihre Gesprächspartnerinnen und -partner sind:
- Prof. Dr. Heiner Wedemeyer, Direktor der Klinik für Gastroenterologie, Hepatologie und Endokrinologie
- PD Dr. Dr. Gunilla Einecke, Klinik für Nieren- und Hochdruckerkrankungen
- Prof. Dr. Christine Falk, Leiterin des Instituts für Transplantationsimmunologie
- Prof. Dr. Jens Gottlieb, Klinik für Pneumologie
- PD Dr. Adelheid Niehaus, Klinik für Herz-, Thorax-, Transplantations- und Gefäßchirurgie
- PD Dr. Richard Taubert, Klinik für Gastroenterologie, Hepatologie und Endokrinologie.
Generelles Besuchsverbot ab 1. Dezember 2021

Stand: 29. November 2021
Alle Krankenhäuser in der Region Hannover lassen keine Besuche mehr in ihren Häusern zu. Das gilt für die Medizinische Hochschule Hannover (MHH) und alle Standorte des KRH Klinikums Region Hannover (KRH), die Häuser von Diakovere, des Vinzenzkrankenhauses, des Clementinenhauses und der Paracelsus-Kliniken. Hintergrund ist die steigende Anzahl an Covid-19-Erkrankungen in der Region Hannover. Das Besuchsverbot dient dem Schutz der Patientinnen und Patienten sowie der Mitarbeiterinnen und Mitarbeiter der Kliniken.
Ausnahme: In der MHH-Kinderklinik und im MHH-Palliativbereich ist ein Besucher pro Patient pro Tag erlaubt.
Regelungen für den Kreißsaal und Mutter-Kind-Station 82: Eine und dieselbe Begleitperson/Partner (keine Kinder/Jugendliche) - ohne grippale Symptome und mit Mundschutz - ist erlaubt:
- Im Kreißsaal zur Geburt
- Im Aufwachraum nach Sectio
- Auf der Mutter-Kind-Station 82 in den Besuchszeiten von 15:00 - 18:00 Uhr.
- Die auf den einzelnen Webseiten der MHH genannten allgemeinen Besuchszeiten gelten somit vorerst nicht.
Wir danken Ihnen für Ihr Verständnis!
Die Antworten auf die wichtigsten Fragen zum Coronavirus gibt es auf unserer Themenseite.
Warum die Drittimpfung wichtig ist
Die vierte Corona-Welle führt in Deutschland zu Rekord-Inzidenzen. Die Impfquote stagniert. Die Politik debattiert über erneute Einschränkungen im öffentlichen Leben. Welche Rolle spielt nun die dritte Impfung gegen das SARS-CoV-2-Virus? Wir haben bei Professor Dr. Thomas Schulz, Leiter des MHH-Instituts für Virologie und Sprecher des Exzellenzclusters Resist nachgefragt.
Stand: 15. November 2021
Braucht es eine dritte Impfung? Und wenn ja: Für wen und wann?
Antwort: Ja. Für alle, deren zweite Impfung bereits mehr als sechs Monate zurückliegt. Dies ist im Prinzip nicht Überraschendes, auch manche anderen Impfstoffe müssen dreimal appliziert werden, um einen guten Schutz zu erreichen.
Wer sollte sich unbedingt zum dritten Mal impfen lassen?
Antwort: Nach gegenwärtiger STIKO Empfehlung wird die Auffrischungsimpfung für Personen empfohlen, die älter als 70 Jahre sind und / oder die in einem Altersheim oder einer Pflegeeinrichtungen leben, im Pflegebereich arbeiten, direkten Patientenkontakt haben oder bei denen von einem eingeschränkten Immunsystem ausgegangen werden kann. Hinzu kommen Menschen, die mit dem Johnson & Johnson (Janssen) Impfstoff geimpft wurden, der nur einmal gegeben wird. Es sollte ein mRNA-Impfstoff für die Auffrischung verwandt werden. Seit Anfang Oktober 2021 ist der Comirnaty (BioNTech/Pfizer) Impfstoff für die Auffrischungsimpfung von Personen über 18 Jahren zugelassen.
Was erhofft man sich von der dritten Impfung?
Antwort: Man erhofft sich eine Steigerung der Immunantwort und des Schutzes gegen Infektion mit, und Erkrankung durch SARS-CoV-2.
Spricht etwas gegen die dritte Impfung?
Antwort: Nein, es spricht nichts gegen die dritte Impfung – außer den auch für die erste und zweite Impfung geltenden (sehr seltenen) Einschränkungen.
Wie steht es um Nebenwirkungen von Booster-Shots?
Antwort: Es gibt wohl ähnliche Nebenwirkungen wie bei der Erst- und Zweitimpfung.
Welche Studienergebnisse gibt es zur Wirkung der Drittimpfung in Bezug auf besseren Schutz vor Ansteckung und somit Übertragung bzw. vor schweren Verläufen?
Antwort: Es gibt beispielsweise eine veröffentlichte Studie*, die ergab, dass Personen über 60 Jahre, deren Zweitimpfung mindestens fünf Monate zurücklag, nach der Auffrischungsimpfung mit dem BioNTech/Pfizer Impfstoff zirka zehnfach besser gegen eine Infektion mit SARS-CoV-2, und ca. 20fach besser gegen eine COVID-19-Erkrankung geschützt sind als eine Kontrollgruppe, die die Auffrischungsimpfung noch nicht erhalten hatte.
Selbst wenn eine 2+1-Strategie ideal ist, müsste man dagegen nicht abwägen, dass in Afrika, Südostasien und Lateinamerika die meisten nicht einmal zwei Impfungen bekommen haben?
Antwort: Wir sehen zurzeit in Deutschland, dass auf Grund der rasch steigenden Infektionszahlen jetzt auch geimpfte ältere Personen, deren Erst- und Zweitimpfung jetzt ja schon oft mehr als sechs Monate zurückliegt, wieder häufiger infiziert werden und manchmal auch schwer erkranken können. Deshalb ist es unbedingt notwendig, den Impfschutz in dieser Personengruppe wieder zu verstärken. Ähnliches gilt für Personen, die im direkten Kontakt zu Patientinnen, Patienten oder Pflegebedürftigen arbeiten und deshalb einem höheren Infektionsrisiko ausgesetzt sind. Wir sehen ebenfalls zurzeit, dass die Belastung der Krankenhäuser in den nächsten Wochen aufgrund der hohen Infektionszahlen (der größte Teil dieser Infektionen geschieht leider bei Personen, die sich noch nicht haben impfen lassen) wieder sehr stark steigen wird. Deshalb sind wir leider nicht in einer Situation, in der wir auf die Auffrischungsimpfung verzichten könnten und den Impfstoff lieber an Länder mit niedrigem oder mittlerem Einkommen abgeben könnten.
Ist bekannt, ob es bei bestimmten Impfstoffen vermehrt zu Impfdurchbrüchen kommt?
Antwort: Für den Janssen Impfstoff (nur eine Dosis) wird eine Auffrischimpfung empfohlen. Bei den anderen in Deutschland verwandten Impfstoffen geht man davon aus, dass sie ungefähr gleich gut wirken. Die mRNA Impfstoffe (Moderna, BioNTech) verleihen vielleicht etwas besseren Schutz gegen die Delta-Variante als der Astra Zeneca Impfstoff, der Unterschied ist aber nicht so groß, dass eine Empfehlung zur Auffrischung speziell nach diesem Impfstoff ausgesprochen worden wäre.
*Bar-On et al., New England Journal of Medicine 2021; doi: 10.1056/NEJMoa2114255.
Die Fragen stellte: Bettina Bandel
COVID-19: Veränderung der Blutgefäße in der Lunge nachgewiesen

Internationales Forschungsteam mit MHH-Beteiligung setzt neue Röntgentechnik erstmals erfolgreich ein.
Stand: 04. November 2021
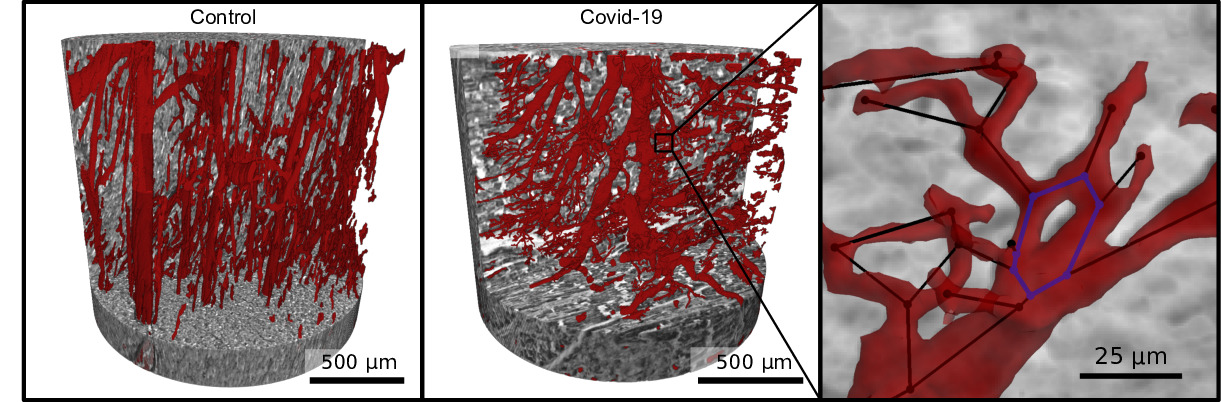
Dringt das Coronavirus SARS-Cov-2 in die Lunge ein, richtet es massive Gewebeschäden an. Eine charakteristische Folge der Infektion ist unter anderem die Verstopfung der Lungengefäße wegen einer lokal überschießenden Blutgerinnung. Jetzt konnte ein internationales Forschungsteam um Professor Dr. Danny Jonigk und Christopher Werlein vom Institut für Pathologie der Medizinischen Hochschule Hannover (MHH) sowie PD Dr. Max Ackermann der Universitätsmedizin Mainz erstmals mittels einer hochinnovativen Röntgentechnik zerstörungsfrei nachweisen, dass es bei schwerem COVID-19-Verlauf zu einem massiven Umbau der feinsten Blutgefäße kommt, indem sich normalerweise getrennte Blutsysteme ungewöhnlich häufig miteinander verbinden.
Dafür untersuchten die Forschenden die Lunge eines COVID-19-Opfers in Kooperation mit dem Europäischen Synchrotron ESRF (European Synchrotron Research Facility), dem weltweit drittgrößten Teilchenbeschleuniger im französischen Grenoble. Dank neuester Technologie konnte mit hochauflösenden Röntgenstrahlen erstmals ein dreidimensionales Bild des kompletten Organs erzeugt werden. Aus der Arbeit sind gleich zwei Veröffentlichungen in renommierten Fachzeitschriften hervorgegangen: Das technische Verfahren ist in Nature Methods publiziert, die klinische Anwendung im American Journal of Respiratory and Critical Care Medicine (Blue Journal).
HiP-CT zeigt ein ganzes Organ dreidimensional, ohne es zu beschädigen
Die neue Röntgentechnik funktioniert ähnlich wie eine Computertomographie (CT) im Krankenhaus. Allerdings ist die Auflösung um das Hundertfache höher. „Im CT-Scan können wir Blutgefäße im Millimeterbereich darstellen“, erklärt Professor Jonigk. Die neue Technologie namens Hierarchische Phasen-Kontrast-Tomographie (HiP-CT) ist in der Lage, feinste Gefäße mit einem Durchmesser von fünf Mikrometern abzubilden – das entspricht etwa einem Zehntel der Dicke eines Haares. Die HiP-CT macht es möglich, in die Tiefe der Lunge vorzustoßen und selbst kleinste Strukturen bis hin zu einzelnen Zellen darzustellen. „Diese Auflösung war bislang nur mit einem Mikroskop möglich, allerdings nur zweidimensional und für kleine Gewebeproben“, sagt der Lungenspezialist. HiP-CT kann deutlich mehr. Mit der neuen Technik ist es erstmals möglich ein ganzes Organ dreidimensional und stark vergrößert abzubilden ohne es zu beschädigen. „Dadurch konnten Strukturen untersuchen, die im Grenzbereich der Auflösung liegen und einen Überblick über die Veränderungen im gesamten Lungengewebe gewinnen“, betont der Pathologe.
COVID-19 führt zu „Kurzschlüssen“ in den Blutgefäßen der Lunge
Die Wissenschaftlerinnen und Wissenschaftler entdecken auf diese Weise, was bei COVID-19 offenbar schiefläuft. In der Lunge existieren zwei getrennte Blutsysteme – eines gehört zum Lungenkreislauf und ist für die Sauerstoffversorgung des gesamten Körpers zuständig, das andere versorgt das Lungengewebe selbst mit dem lebensnotwendigen Gas. In einer gesunden Lunge gibt es mitunter einige wenige Verbindungen zwischen kleinen Gefäßen der beiden Systeme. In der geschädigten COVID-19-Lunge bildeten die beiden Blutsysteme dagegen in vielen Bereichen zahlreiche solcher Vernetzungen. „Diese große Anzahl irreversibler Shunts wirken wie ein weitgeöffnetes Schleusentor und sorgen dafür, dass die Sauerstoffversorgung im gesamten Körper nicht mehr funktioniert“, erklärt Professor Jonigk. Als Ursache vermutet er eine Fehlregulierung der Lunge selbst, die so versucht, in einer Art Kurzschlussreaktion den Sauerstoffmangel durch die SARS-CoV2-Infektion kurzfristig auszugleichen.
Die brillante, hochauflösende Technologie werde die medizinische Bildgebung und das Verständnis über den Aufbau unseres Körpers revolutionieren, meint Professor Jonigk. „Jetzt haben wir die Möglichkeit, winzige Strukturen dreidimensional in ihrem richtigen räumlichen Zusammenhang in großem Maßstab darzustellen“, erklärt er. Das Forschungsteam hat schon begonnen, einen weitergehenden Organatlas zu erstellen. Neben der COVID-19-geschädigten Lunge enthält er bereits Bilder mehrerer gesunder menschlicher Organe wie Gehirn, Lunge, Herz, Nieren und Milz aus Körperspenden Verstorbener. Außerdem werde die HiP-CT Röntgentechnik neue Erkenntnisse über zahlreiche Krankheiten bis hin zu Krebs und Alzheimer liefern, ist der Pathologe überzeugt.
Die Arbeit ist in Kooperation des MHH-Instituts für Pathologie mit unter anderen dem Deutschen Zentrum für Lungenforschung am Standort Hannover (DZL Breath), dem University College London und der Universitätsmedizin Mainz entstanden.
Die Originalarbeit zur klinischen Anwendung „The Bronchial Circulation in COVID-19 Pneumonia“ finden Sie hier, und die Originalarbeit zum technischen Verfahren „Imaging intact human organs with local resolution of cellular structures using hierarchical phase-contrast tomography“ finden Sie hier.
Mit Lärchenextrakt und mehr Bewegung die Virusabwehr stärken

MHH-Studie untersucht den Einfluss von Prostaglandin E2 auf das Immunsystem
Stand: 24. August 2021
Nicht alle Infektionen mit SARS-CoV-2 verlaufen gleich. Bestimmte Faktoren erhöhen das Risiko, schwer an COVID-19 zu erkranken. So spielen Alter, Geschlecht und Lebensstil offenbar eine wichtige Rolle. Weshalb gerade ältere Männer mit Bewegungsmangel besonders gefährdet sind, hat ein internationales Forschungsteam aus der Klinik für Kardiologie und Angiologie der Medizinischen Hochschule Hannover (MHH) und der Universität Marburg in Kooperation mit dem Twincore Zentrum für Experimentelle und Klinische Forschung, einer gemeinsamen Einrichtung der MHH und des Helmholtz Zentrums für Infektionsforschung, untersucht. Im Fokus der Arbeit steht das Gewebehormon Prostaglandin E2 (PGE2). Bei Virusinfektionen unterdrückt der Botenstoff das angeborene und erlernte Immunsystem und fördert die Ausbreitung der Viren. Es gibt aber auch Wege, den PGE2-Spiegel im Blut zu senken und die Immunabwehr zu verbessern. Das gelingt mit körperlicher Bewegung sowie einer Behandlung mit Taxifolin, einem natürlich vorkommenden PGE2-Hemmer, gewonnen aus dem Extrakt der sibirischen Lärche. Die Studie ist in der multidisziplinären Online-Fachzeitschrift der Public Library of Science (PLOS ONE) erschienen.
COVID-19-Erkrankte haben weniger Immunzellen
Unser Immunsystem kann Viruserkrankungen eigentlich erfolgreich abwehren. Dabei sind vor allem zwei Zellarten aus der Gruppe der weißen Blutkörperchen wichtig: T- und B-Zellen. T-Zellen können virusbefallene Zellen direkt zerstören, und sie ermöglichen den B-Zellen, Virus-neutralisierende Antikörper zu bilden. PGE2 sorgt allerdings dafür, dass weniger dieser beiden Zelltypen für die Abwehr der SARS-CoV-2-Infektion vorhanden sind. „Wir haben aus Belgien, Italien und von der Hannover Unified Biobank der MHH Lungengewebe und Blutproben von schwer an COVID-19 erkrankten Patientinnen und Patienten erhalten und deutlich erhöhte PGE2-Spiegel festgestellt“, erklären Dr. Melanie Ricke-Hoch und Dr. Denise Hilfiker-Kleiner, Professorin für molekulare Kardiologie an der MHH und mittlerweile Dekanin an der Medizinischen Fakultät der Philipps Universität Marburg. Das Gewebehormon drosselt die Produktion des Proteins PAX5, das wiederum die Bildung und die Reifung der B-Zellen regelt. Dadurch wird das Immunsystem geschwächt, und die Viren können sich ungehindert ausbreiten. Bei Untersuchungen in Lungengewebe-Proben von an COVID-19 Verstorbenen seien tatsächlich deutlich weniger B-Zellen zu finden gewesen als in gesunden Lungen, berichten die Wissenschaftlerinnen.
SARS-CoV-2 fördert weitere Infektionen
Das Forschungsteam konnte zudem zeigen, dass SARS-CoV-2 für diese erhöhte PGE2-Produktion im Lungenepithel mitverantwortlich ist. Da PGE2 auch die Anzahl der B-Zellen reduziert, scheint das Virus somit selbst dafür zu sorgen, dass die antivirale Immunantwort schwächer ausfällt. „Dadurch öffnet sich die Tür für Sekundärinfektionen beispielsweise durch Pilze, wie sie bereits gehäuft in Indien aufgetreten sind“, erklärt Professorin Hilfiker-Kleiner. Auch erneute Infektionen mit SARS-CoV-2 sind dann möglich. Diese Reinfektion könnte nach Ansicht der Wissenschaftlerin der Grund sein, weshalb bei schweren COVID-19-Verläufen die Immunreaktion plötzlich überschießt und es infolgedessen zu Organschäden kommt.
Taxifolin kann PGE2-Spiegel senken
Erhöhte PGE2-Spiegel treten jedoch auch bei Nicht-infizierten auf, vor allem bei älteren Menschen mit inaktivem Lebensstil. Doch es gibt Mittel, den PGE2-Spiegel zu senken und so die Immunantwort zu verbessern. Eines davon heißt Taxifolin. Die Substanz wird aus dem Holz der Lärche gewonnen und ist als Nahrungsergänzungsmittel frei verkäuflich. In Zellkultur konnte das Forschungsteam nachweisen, dass der Pflanzenextrakt als PGE-2-Hemmer wirkt. „Ob das als vorbeugende Maßnahme für Risikopatienten infrage kommt, müssen aber erst weitere Studien klären“, sagt Dr. Ricke-Hoch. Eine andere Option ist mehr Bewegung. „Wir haben Blutproben gesunder Senioren untersucht, die ein zwölfmonatiges Bewegungstraining absolviert haben“, sagt die Forscherin. Der Nachweis war eindeutig. In den Blutproben, die am Ende des Programms entnommen wurden, befand sich deutlich weniger PGE2 als in Proben aus der Zeit vor dem Training.
Service:
Weitere Informationen erhalten Sie bei Dr. Melanie Ricke-Hoch, hoch.melanie@mh-hannover.de, Telefon (0511) 532-2531 und Professorin Dr. Denise Hilfiker-Kleiner, hilfiker.denise@mh-hannover.de und dekanat.medizin@uni-marburg.de.
Die Originalarbeit „Impaired immune response mediated by prostaglandin E2 promotes severe COVID-19 disease“ finden Sie hier.
MHH-Studie zu SARS-CoV-2: Kreuzimpfung schützt effektiv

Kombination der Impfstoffe von AstraZeneca und Biontech/Pfizer schützt besonders gut – auch bei Virusvarianten.
Stand: 15. Juli 2021
Die Ständige Impfkommission (STIKO) befürwortet bei Personen, die schon eine AstraZeneca-Impfung erhalten haben, eine Zweitimpfung mit einem mRNA-Impfstoff wie dem von Biontech/Pfizer – aus Risiko-Nutzen-Abwägungen heraus. Diese Empfehlung basiert auf Forschungsarbeiten, die sich in Vorstadien der Veröffentlichung in wissenschaftlichen Zeitschriften befanden. Nun wurden die Ergebnisse einer Studie der Medizinischen Hochschule Hannover (MHH) von Professor Dr. Reinhold Förster, Leiter des Instituts für Immunologie, und Professor Dr. Georg Behrens, Klinik für Rheumatologie und Immunologie, in der Fachzeitschrift „Nature Medicine“ veröffentlicht. Die Arbeit ergab, dass eine solche Kreuzimpfung wirksamer gegen SARS-CoV-2-Infektionen ist als die zweifache Impfung mit dem AstraZeneca-Impfstoff und, dass sie darüber hinaus auch besser gegen Virusvarianten wirkt. Die Studie wurde im Rahmen des Deutschen Zentrums für Infektionsforschung (DZIF) unterstützt sowie vom Exzellenzcluster RESIST, vom Land Niedersachsen, dem Bundesministerium für Bildung und Forschung (BMBF) und dem Sonderforschungsbereich 900 finanziell gefördert.
Die Wissenschaftler haben die Immunantworten in Blutproben von 175 freiwilligen Studienteilnehmerinnen und -teilnehmern verglichen, von denen sich ein Drittel nach der AstraZeneca-Erstimpfung auch bei der Zweitimpfung für AstraZeneca entschieden hat und zwei Drittel für Biontech/Pfizer. Bei den Studienteilnehmenden handelt es sich um MHH-Beschäftigte.
Kreuzimpfung: Starke Immunantwort und mehr Schutz vor Virusvarianten
„Die Zweitimpfungen mit dem Biontech/Pfizer-Impfstoff führten zu deutlich stärkeren Immunantworten als die Zweitimpfungen mit dem AstraZeneca-Impfstoff“, berichtet Professor Förster: Nach der Kreuzimpfung war ein 11,5-facher Anstieg bestimmter schützender Antikörper (Anti-S-IgG) zu verzeichnen, wohingegen die ausschließliche AstraZeneca-Impfung zu einem rund dreifachen Anstieg führte. Ähnliche Veränderungen gab es bei weiteren Antikörpern (Anti-S-IgA) sowie bei den T-Zellen. Auch die Qualität der Antikörper und der T-Zellen war nach der Kreuzimpfung höher. Antikörper halten das Virus davon ab, in die Zellen einzudringen. T-Zellen zerstören infizierte Zellen und lösen weitere Immunreaktionen aus. „Die Wirkung der Kreuzimpfung entsprach insgesamt der von vollständig mit dem Biontech/Pfizer-Impfstoff geimpften Personen“, sagt Professor Behrens. Allerdings befinde sich die Immunantwort auch bei einer ausschließlichen Impfung mit AstraZeneca schon auf einem sehr hohen Niveau und der Impfstoff bleibe sehr wichtig für den Kampf gegen COVID-19.
Ein weiterer entscheidender Vorteil der Kreuzimpfung ist, dass sie – nach den von den Forschern im Labor ermittelten Werten – auch stärker gegen die Virusvarianten Alpha, Beta und Gamma schützt. Im Gegensatz dazu blieb die Immunantwort auf diese Varianten nach der doppelten AstraZeneca-Impfung oft schwach. „Wir prüfen nun die Immunantwort auf die Virusvariante Delta, deren Anteil an den Neuinfektionen in Deutschland derzeit bei gut sechs Prozent liegt“, sagt Professor Förster. „Eine Zweifachimpfung mit dem Biontech/Pfizer-Impfstoff schützt ebenfalls sehr gut vor Infektionen mit den vier angesprochenen Virusvarianten, das ist aus anderen Studien bekannt.“
Gute Grundlage für Empfehlungen der Impfabfolge
„Wir müssen jetzt schon darüber nachdenken, wie die Immunitätssituation im Spätsommer und im Herbst sein wird, und anhand dieser Situation muss entschieden werden, welche Gruppen eine dritte Impfung brauchen und mit welchem Impfstoff sie geimpft werden sollen“, sagt Professor Förster. „Unsere Studie bildet, gemeinsam mit weiteren Arbeiten anderer Forschungsinstitute, eine gute Grundlage für Empfehlungen der Impfabfolge. Für eine Auffrischungsimpfung könnte gezielt ein anderer Impfstoff genutzt werden – auch, um beispielsweise auf neue Mutationen reagieren zu können, die jederzeit auftauchen könnten“, ergänzt Professor Behrens.
RESIST – Forschen für die Schwächsten
Professor Förster ist Co-Sprecher des von der MHH geleiteten Exzellenzcluster RESIST (Resolving Infection Susceptibility), in dem rund 50 Forschungsteams an einem Ziel arbeiten: Sie wollen besonders anfällige Menschen besser vor Infektionen schützen. Zu RESIST gehören in der Klinik tätige Ärztinnen und Ärzte, denen die Situation der Patientinnen und Patienten sehr vertraut ist, sowie Grundlagenwissenschaftlerinnen und -wissenschaftler, die Krankheitserreger und deren Zusammenwirken mit dem Immunsystem bis ins kleinste Detail erforschen. RESIST besteht aus sechs Partner-Institutionen, Sprecher ist Professor Dr. Thomas Schulz, Leiter des MHH-Instituts für Virologie. Die Deutsche Forschungsgemeinschaft (DFG) fördert RESIST. Mehr Informationen über RESIST finden Sie unter www.RESIST-cluster.de.
Im Deutschen Zentrum für Infektionsforschung (DZIF) entwickeln bundesweit etwa 500 Wissenschaftlerinnen und Wissenschaftler, Ärztinnen und Ärzte aus 35 Institutionen – die MHH gehört dazu – gemeinsam neue Ansätze zur Vorbeugung, Diagnose und Behandlung von Infektionskrankheiten. Ziel ist die sogenannte Translation: die schnelle, effektive Umsetzung von Forschungsergebnissen in die klinische Praxis. Damit bereitet das DZIF den Weg für die Entwicklung neuer Impfstoffe, Diagnostika und Medikamente gegen Infektionen. Weitere Informationen finden Sie unter www.dzif.de.
MHH-Projekt „COVID-19-Kohorte“ hilft bei Aufklärung des Krankheitsrisikos
Internationaler Forschungsverbund entdeckt genetische Marker für schweren COVID-19-Verlauf

Stand: 09. Juli 2021
Welche Faktoren sind verantwortlich dafür, dass einige Menschen nach einer Infektion mit dem Coronavirus SARS-CoV-2 schwer erkranken, während andere nur leichte oder gar keine Symptome entwickeln? Dieser Frage gehen Wissenschaftlerinnen und Wissenschaftler in einem internationalen Zusammenschluss namens „COVID-19 Host Genomics Initiative“ nach. Neben Rauchen und Übergewicht als Risikofaktoren für einen schweren COVID-19-Verlauf hat das Forschungsteam auch genetische Faktoren im menschlichen Erbgut gefunden, die offenbar eine wichtige Rolle spielen. An der weltweiten Zusammenarbeit ist auch die Medizinische Hochschule Hannover (MHH) beteiligt. Sie hat Bioproben und Daten aus ihrer „COVID-19-Kohorte“ beigesteuert, einem vom Niedersächsischen Ministerium für Wissenschaft und Kultur (MWK) mit mehr als zwei Millionen Euro unterstützten Forschungsprojekt. Die ersten Ergebnisse aus den Untersuchungen des weltweiten Forschungsverbundes sind jetzt in der Fachzeitschrift Nature veröffentlicht.
Daten aus Hannover für weltweite Studie
Aus der MHH stammen Bioproben und Daten der „COVID-19-Kohorte“, die seit März 2020 von unterschiedlich stark am Coronavirus SARS-CoV-2 erkrankten Patientinnen und Patienten sowie Kontrollproben von Menschen mit anderen Atemwegserkrankungen aus verschiedenen MHH-Kliniken und dem Klinikum Region Hannover gesammelt und verglichen worden sind. Untergebracht ist die COVID-19-Biobank in der Hannover Unified Biobank (HUB). „Die HUB erfüllt die hohen Sicherheitsauflagen, um die Bioproben zu verarbeiten und einzulagern“, betont Professor Dr. Thomas Illig, Leiter der HUB. Für ihre Analyse hat die „COVID-19 Host Genomics Initiative“ weltweit klinische und genetische Daten von fast 50.000 Patientinnen und Patienten, die positiv auf das Virus getestet wurden, sowie von zwei Millionen Kontrollpersonen aus zahlreichen Biobanken und klinischen Studien zusammengeführt.
Genetische Ansatzpunkte für neue Therapie-Strategien
„Bei der Analyse der genetischen Daten wurden 13 Stellen im menschlichen Genom gefunden, die stark mit einer Infektion oder schweren COVID-19-Verläufen verbunden sind“, erklärt Professor Dr. Markus Cornberg, stellvertretender Direktor der MHH-Klinik für Gastroenterologie, Hepatologie und Endokrinologie und Direktor des Zentrums für Individualisierte Infektionsmedizin (Centre for Individualised Infection Medicine, CiiM), der sich um die klinische Aufarbeitung der an der HUB eingelagerten Proben kümmert. Einige dieser Genorte stehen offenbar auch in Zusammenhang mit Autoimmunerkrankungen, Lungenkrebs oder Lungenfibrose, einer krankhaften Vermehrung des Bindegewebes, welches dann verhärtet und vernarbt (fibrosiert) und zu Atemnot führt. „Diese Ergebnisse könnten dazu beitragen, Angriffspunkte für künftige Therapien zu finden“, sagt der Infektiologe. Und das ist dringend nötig. Zwar bieten Impfstoffe einen Schutz gegen eine Infektion mit SARS-CoV-2, es gibt aber noch erheblichen Verbesserungsbedarf bei der COVID-19-Behandlung.
Die „COVID-19 Host Genomics Initiative“ ist eine der umfangreichsten Kooperationen in der Humangenetik und umfasst derzeit mehr als 3.500 Autorinnen und Autoren von 61 Studien aus 25 Ländern. Am hannoverschen Projekt „COVID-19-Kohorte“ sind neben der Hannover Unified Biobank (HUB) und den MHH-Kliniken für Gastroenterologie, Hepatologie und Endokrinologie, für Pneumologie, für Nieren- und Hochdruckerkrankungen, für Rheumatologie und Immunologie sowie der COVID-Ambulanz auch das Klinikum Region Hannover, das Zentrum für Individualisierte Infektionsmedizin (Centre for Individualised Infection Medicine, CiiM) sowie das Helmholtz-Zentrum für Infektionsforschung beteiligt.
SERVICE
Weitere Informationen erhalten Sie bei Professor Dr. Thomas Illig illig.thomas@mh-hannover.de, Telefon (0511) 5350-8450 sowie bei Professor Dr. Markus Cornberg unter cornberg.markus@mh-hannover.de, Telefon (0176) 1532-6821.
Die Originalarbeit „The COVID-19 Host Genetics Initiative. Mapping the human genetic architecture of COVID-19“ finden Sie hier.
Wie sinnvoll sind COVID-Impfungen bei Kindern?

Stand: 02. Juli 2021
Seit ein paar Wochen können sich Jugendliche im Alter zwischen 12 und 17 Jahren gegen COVID-19 impfen lassen. Die Europäische Kommission hat den Impfstoff von Biontech/Pfizer für diese Altersklasse zugelassen. Die Ständige Impfkommission (STIKO) im Robert-Koch-Institut (RKI) will das Impfen von Kindern und Jugendlichen allerdings nicht allgemein empfehlen, da die Datengrundlage noch zu dünn sei. Wir haben dazu bei Dr. Nikolaus Schwerk, Oberarzt in der Pädiatrische Pneumologie, Allergologie und Lungentransplantation, nachgefragt.
Herr Dr. Schwerk, teilen Sie die aktuelle Zurückhaltung der Ständigen Impfkommission in Sachen COVID-Impfung von Kindern?
Antwort: Diese Frage lässt sich nicht mit einem Satz beantworten. Zunächst muss man sich das Ziel einer flächendeckenden Impfempfehlung bei Kindern in Deutschland, welche ja durch die STIKO ausgesprochen wird, vergegenwärtigen. Durch diese sollen nämlich Infektionen, die bei einem relevanten Anteil zu schweren Erkrankungen oder gar zum Tode der Kinder führen, verhindert und im besten Fall ausgerottet werden. Zusätzlich müssen die Impfstoffe sicher sein, also das Verhältnis von Nutzen und Risiken genau abgewogen werden. Da hat die STIKO eine extrem verantwortungsvolle Aufgabe.
Nun ist es ja glücklicherweise so, dass nur sehr wenige Kinder im Falle einer Infektion mit SARS-CoV-2 schwer erkranken und zu einem Großteil sogar asymptomatische Verläufe zeigen. In Deutschland leben derzeit etwa 13,5 Millionen Kinder von 0 bis einschließlich 17 Jahren. Seit Ausbruch der Pandemie wurden dem RKI 367.914 Infektionen und 14 Todesfälle durch- bzw. im Zusammenhang mit einer SARS-CoV-2-Infektion bei Kindern von 0 bis 14 Jahren gemeldet (Stand 29.06.2021). Dabei ist zu beachten, dass in dieser Altersgruppe sicher sehr viele Infektionen erst gar nicht erkannt bzw. gemeldet wurden, wir also von einer viel höheren Dunkelziffer ausgehen müssen. Die extrem geringe Zahl schwerer Krankheitsverläufe entspricht auch meinen persönlichen Erfahrungen in unserer Klinik, wo bisher kein Kind an einer SARS-CoV-2-Infektion verstorben ist und in der gesamten Zeit weniger als zehn Patienten, meistens nur mit milden Symptomen, stationär behandelt werden mussten. Man müsste also eine extrem große Kinderzahl impfen, um schwere oder gar tödlich verlaufende SARS-CoV-2-Infektionen zu verhindern. Daher kann ich die Zurückhaltung der STIKO gut nachvollziehen.
Allerdings muss auch eingeräumt werden, dass die vom RKI und der STIKO genannten Risikogruppen bei Kindern in gewisser Weise willkürlich sind. Es ist zwar schon so, dass Kinder mit unterschiedlichsten chronischen bzw. schweren Vorerkrankungen in den bisher publizierten Fallserien schwerer Krankheitsverläufe durch SARS-CoV-2 prozentual überrepräsentiert waren. Das ist aber auch nicht verwunderlich, da Kinder mit einer schweren und/oder chronischen Erkrankung generell ein erhöhtes Risiko für schwer verlaufende Infektionserkrankungen haben. Das war auch schon vor COVID-19 so. Das Risiko ist aber abhängig von der spezifischen Grunderkrankung des Kindes, dem aktuellen Gesundheitszustand, der laufenden Therapie und auch vom Alter. Aufgrund der extrem niedrigen Zahlen schwerer Krankheitsverläufe konnten nach meinem Wissen daher spezifischen Risikogruppen nicht eindeutig identifiziert werden.
Haben Sie Bedenken, was mögliche Nebenwirkungen des Impfstoffs betrifft?
Antwort: Ich glaube, dass die verfügbaren Impfstoffe sicher sind und kann mir aufgrund ihres Wirkmechanismus nicht vorstellen, dass Spätfolgen zu befürchten sind. Das kann ich nicht belegen, sondern hier nur meine ganz persönliche Einschätzung abgeben.
Gibt es denn Ihrer Meinung nach Aspekte die für eine Impfung sprechen?
Antwort: Bei der Frage ob Kinder gegen SARS-CoV-2 geimpft werden sollen oder nicht müssen meines Erachtens auch die negativen soziopsychologischen Effekte dieser Pandemie in Betracht gezogen werden. Diese sind meiner Meinung nach dramatisch und in ihrem Ausmaß aktuell noch gar nicht klar abzuschätzen. Wir dürfen uns auch nicht einreden, dass die Pandemie vorbei ist. Eine 4. Welle ist auch in Deutschland durchaus möglich. Die Impfung könnte den Kindern in diesem Falle durchaus nützlich sein, da sie es ihnen unter Umständen ermöglichen würde, auch bei steigenden Infektionszahlen weiter zur Schule gehen zu können, sich mit Freunden zu treffen oder sich im Verein sportlich zu betätigen. Diese Argumente sind meiner Meinung nach sehr relevant und sollten in die Entscheidung für oder gegen eine Impfung mit einbezogen werden.
Wie verfahren Sie bei dieser Frage denn mit Ihren eigenen Kindern?
Meine Frau und ich haben es mit unseren Kindern (12 und 15 Jahre) folgendermaßen gemacht: Wir haben mit ihnen gesprochen und ihnen die Möglichkeit eingeräumt, sich impfen zu lassen, wenn sichergestellt ist, dass alle wirklich gefährdeten und impfwilligen Menschen ihre Impfung erhalten haben. Das ist nämlich leider immer noch bei Weitem nicht der Fall. Beide Kinder haben sich sofort dafür entschieden, obwohl sie Spritzen hassen. Und meine Frau und ich haben überhaupt keine Sorgen vor möglichen relevanten unerwünschten Nebenwirkungen.
Die Delta-Variante gilt als deutlich ansteckender, vor allem unter jungen Menschen. Was raten Sie Eltern, die unsicher sind, ob sie ihr Kind impfen lassen sollen?
Antwort: Grundsätzlich gilt es mit Blick auf die Delta-Variante, die gleichen Schutzmaßnahmen einzuhalten wie bisher.
Die Fragen stellte: Vanessa Meyer
Mehr Nähe am Lebensende trotz Pandemie ermöglichen

MHH untersucht im Forschungsverbund Palliativversorgung in Pandemiezeiten (PallPan) Auswirkungen der Corona-Pandemie auf die ambulante Palliativversorgung
Stand: 23. Juni 2021
Der Forschungsverbund Palliativversorgung in Pandemiezeiten (PallPan) hat die „Nationale Strategie für die Betreuung von schwerkranken und sterbenden Menschen und ihren Angehörigen in Pandemiezeiten“ vorgestellt. Herzstück bilden konkrete Handlungsempfehlungen, wie im Falle künftiger Pandemien insbesondere Nähe am Lebensende ermöglicht werden kann. Auch die Medizinische Hochschule Hannover (MHH) ist an dem Forschungsprojekt beteiligt: Ein Team vom Institut für Allgemeinmedizin und Palliativmedizin um Professorin Dr. Stephanie Stiel und Institutsdirektor Professor Dr. Nils Schneider hat dabei Aspekte der allgemeinen ambulanten Palliativversorgung untersucht.
16 Studien mit mehr als 1.700 Betroffenen
Der Forschungsverbund PallPan des Nationalen Forschungsnetzwerks der Universitätsmedizin zu Covid-19, Netzwerk Universitätsmedizin (NUM) besteht aus palliativmedizinischen Einrichtungen von 13 Universitätsklinken und widmet sich den Erfahrungen, Belastungen und Herausforderungen in der Begleitung schwer kranker und sterbender Menschen in der aktuellen Pandemie. In 16 Studien wurden innerhalb von neun Monaten über 1.700 Betroffene, Versorgende und Verantwortliche im Gesundheitssystem und in der Politik nach ihren Erfahrungen gefragt und deren Aussagen systematisch untersucht und ausgewertet.
Das MHH-Team legte dabei den Fokus auf die Befragung von Hausärztinnen und Hausärzte sowie niedergelassene Onkologinnen und Onkologen. „In der ersten Phase der Pandemie lag der Fokus meist auf den COVID-19-Erkrankten in der stationären Versorgung“, sagt Professorin Stiel. „Die Menschen mit anderen Erkrankungen sind dagegen aus dem Blick geraten.“ Bei den niedergelassenen Onkologinnen und Onkologen habe es zunächst vor allem Probleme durch die Anpassung der Praxisabläufe an die pandemiebedingten Hygienevorschriften gegeben. Auch die Terminvergabe für Chemo- und Transfusionstherapien sei in der Anfangsphase schwieriger gewesen, weil Erkrankte zunächst noch verunsichert gewesen seien. Das habe sich jedoch schnell gelegt. „Auch hinsichtlich der Behandlungsqualität, so berichten die befragten niedergelassenen Onkologinnen und Onkologen, gab es kaum Einbußen“, betont Professorin Stiel.
„Versorgung und Sterbebegleitung Schwerkranker hat sich verschlechtert“
Hausärztinnen und Hausärzte hatten neben der Reorganisation ihrer Praxisabläufe jedoch mit weiteren Schwierigkeiten zu kämpfen. Sie konnten aufgrund der pandemiebedingten Kontaktbeschränkungen und Besuchsverbote weniger Krankenbesuche zu Hause und in Pflegeeinrichtungen machen. „Das hat aus hausärztlicher Sicht zur Verschlechterung der Versorgung schwerkranker und sterbender Menschen geführt“, betont Professor Schneider. Das habe nicht nur Auswirkungen auf die körperliche Gesundheit. Auch die seelische Verfassung der Kranken und ihrer Angehörigen habe gelitten. „Generelle Kontakteinschränkungen und Besuchsverbote in Pflegeeinrichtungen haben den Menschen am Lebensende und ihren Angehörigen nicht gut getan“, betont Professor Schneider. Hausärztinnen und Hausärzte wünschten sich daher in lokale Krisenteams eingebunden zu sein, damit die Belange von Menschen am Lebensende und ihrer Angehörigen künftig angemessen berücksichtigt werden.
33 Handlungsempfehlungen
Mit Hilfe von 120 Expertinnen und Experten aus den verschiedenen Bereichen von Gesundheitswesen, Verwaltung und Politik wurden die Ergebnisse der 16 Studien aus den 13 Universitätskliniken zu einer gemeinsamen Strategie entwickelt und abgestimmt. Kernstück sind 33 konkrete Handlungsempfehlungen, die sich in drei Abschnitte gliedern: Patientinnen und Patienten sowie ihre Angehörigen unterstützen, Mitarbeitende unterstützen und Strukturen und Angebote der Palliativversorgung unterstützen und aufrechterhalten.
Patientinnen und Patienten und ihre Angehörigen wünschen sich nach den Befragungsergebnissen vor allem eines für die Zukunft: Nähe am Lebensende auch in einer Pandemie zu ermöglichen. Hierfür braucht es abgewogene Besuchsregelungen für Einrichtungen wie Krankenhäuser und Pflegeeinrichtungen, aber auch einen rechtlichen Rahmen, den die Politik schaffen muss. Einzelfallentscheidungen und klar definierte Ausnahmeregelungen haben sich als eine praktikable und hilfreiche Strategie bewährt und sollten überall genutzt werden.
Mitarbeitende in der Versorgung brauchen vor allem ausreichend Schutz vor Infektionen, aber eben auch grundlegende palliativmedizinische Kenntnisse und psychosoziale Unterstützung in herausfordernden Situationen, etwa auf der Intensivstation oder Pflegeheimen. „Auch in Pandemiezeiten stehen schwerkranken und sterbenden Menschen eine gute Symptombehandlung und würdevolle Begleitung im Einklang mit dem Patientenwillen zu. Das gilt für Infizierte wie für Nicht-Infizierte. Hier brauchen die Versorgenden in der erhöhten Belastung einer Pandemie mehr Unterstützung,“ betont Professor Dr. Steffen Simon von der Uniklinik Köln und einer der beiden Koordinatoren des PallPan-Verbundes.
Von Seiten der Politik sowie der Kliniken und Pflegeeinrichtungen muss darauf geachtet werden, dass die Palliativversorgungsstrukturen auch und gerade in einer Pandemiesituation aufrecht erhalten bleiben. „Palliativstationen dürfen in einer Pandemie nicht geschlossen werden, vielmehr sollten die ambulanten und stationären palliativmedizinischen Dienste für die notwendige Versorgung von schwerkranken und sterbenden Patientinnen und Patienten arbeitsfähig bleiben und gegebenenfalls angepasst oder sogar erweitert werden – etwa für Infizierte, die nicht mehr geheilt werden können,“ appelliert Professorin Dr. Claudia Bausewein vom LMU Klinikum München, ebenfalls Koordinatorin des PallPan-Verbundes und Präsidentin der Deutschen Gesellschaft für Palliativmedizin (DGP).
Informationsplattform und Trauerangebote
Der PallPan-Verbund plant schon weitere Vorhaben: den Aufbau einer webbasierten Informationsplattform, die Entwicklung von Unterstützungsmaterialien für trauernde Angehörige sowie Mitarbeitende in Pflegeeinrichtungen und Krankenhäusern, die Integration von PallPan in eine „Nationale Pandemic Preparedness“ für das deutsche Gesundheitswesen sowie die stetige Weiterentwicklung der Handlungsempfehlungen.
Der Forschungsverbund PallPan wird als Teil des Netzwerks Universitätsmedizin (NUM) vom BMBF gefördert. Dem Forschungsverbund gehören die palliativmedizinischen Einrichtungen der Universitätsklinika an den Standorten Aachen, Bonn, Düsseldorf, Erlangen, Freiburg, Göttingen, Hamburg, Hannover, Jena, Köln, München, Rostock und Würzburg an. Die koordinierende Gesamtleitung haben Professorin Dr. med. Claudia Bausewein vom LMU Klinikum München und Professor Dr. Steffen Simon von der Uniklinik Köln.
Service:
Link zur PDF: https://doi.org/10.5281/zenodo.5012504
Das PallPan-Konsortium lädt zu einer virtuellen Abschlusskonferenz ein, in der die Nationale Strategie vorgestellt wird. (pall.pandemie@med.uni-muenchen.de) Termin ist der 24. Juni 2021, von 14 bis 17.30 Uhr. Die Teilnahme ist kostenlos, eine Anmeldung nicht erforderlich. Einwahllink (Kenncode: 562238): https://lmu-munich.zoom.us/j/95257337713?pwd=TW5Ib1BnYmNVWFBEMUEvTksrTk95QT09
Stichwort
Patienten optimal versorgen, Infektionen verhindern, Gesundheitsversorgung erhalten: Die Covid-19-Pandemie bringt Herausforderungen mit sich, die innerhalb kurzer Zeit neue Handlungsstrategien erfordern. Das Nationale Forschungsnetzwerk der Universitätsmedizin zu Covid-19, kurz Netzwerk Universitätsmedizin (NUM), bündelt und stärkt Forschungsaktivitäten zur Bewältigung der aktuellen Lage. Gefördert durch das Bundesministerium für Bildung und Forschung, koordiniert durch die Charité – Universitätsmedizin Berlin, arbeitet das Forschungsnetzwerk unter Beteiligung aller deutschen Universitätsklinika und weiterer Netzwerke an Lösungen für eine bestmögliche Patientenversorgung in der Pandemie. 13 umfängliche Verbundprojekte mit Leitungen an den verschiedenen Standorten der Universitätsmedizin sind hierfür konzipiert worden. Das Programm ist auf schnelle, unmittelbare Unterstützungswirkungen ausgerichtet. Ein Akzent liegt auf der kliniknahen Forschung und Versorgungsforschung, deren Ergebnisse gemäß dem translationalen Ansatz direkt in Versorgung und Krisenmanagement einfließen. Dem Forschungsnetzwerk und den beteiligten Einrichtungen stehen zur Umsetzung dieser Aufgabe rund 150 Millionen Euro im ersten Jahr bereit, ab 2021 soll das Netzwerk bis zum Jahr 2024 mit weiteren 80 Millionen Euro jährlich bzw. zusätzlichen 240 Millionen Euro gefördert werden. Die gemeinsamen Entwicklungen in Forschung und Patientenversorgung, evidenzbasiertes Vorgehen sowie gegenseitiges Lernen sollen zu einem gemeinsamen Vorgehen bei der Pandemiebekämpfung und einer „Pandemic Preparedness“ führen. Weitere Informationen: www.netzwerk-universitaetsmedizin.de
Junge Frau an MHH nach COVID-19-Infektion erfolgreich lungentransplantiert

Stand: 27. Mai 2021
Die Medizinische Hochschule Hannover (MHH) hat einer schwer an COVID-19-erkrankten Patientin eine Lunge transplantiert. Für die 34-Jährige war es die einzig noch mögliche Therapie. Ein interdisziplinäres Team der MHH entschied sich nach sorgfältiger Evaluation Anfang Mai 2021 für die Transplantation. Die Patientin, die zum Zeitpunkt der Infektion schwanger war, sowie ihr Kind sind mittlerweile wohlauf. „Der Fall verdeutlicht die Expertise der MHH in der Versorgung von schwer an COVID-19 erkrankten Patientinnen und Patienten in allen Stadien der Erkrankung“, stellt Professor Dr. Frank Lammert, MHH-Vorstand Krankenversorgung, heraus.
Kind per Kaiserschnitt entbunden
Anfang März 2021 war die schwangere Patientin mit einer COVID-19-Infektion in die MHH eingeliefert worden. Ihr stabiler Zustand verschlechterte sich im Laufe einer Woche zusehends: Nach einer zunächst erfolgreichen einwöchigen nicht-invasiven-Maskenbeatmung (NIV) musste sie aufgrund eines voranschreitenden Lungenversagens intubiert und künstlich beatmet werden. Unmittelbar nach der Intubation haben sich die Intensivmediziner gemeinsam mit Professor Dr. Constantin von Kaisenberg, Bereichsleiter Pränatalmedizin und Geburtshilfe der MHH-Klinik für Frauenheilkunde und Geburtshilfe, und den Neonatologen der Kinderklinik für einen Kaiserschnitt in der 34. Schwangerschaftswoche entschieden, da sie mit einer weiteren Verschlechterung des Gesundheitszustandes der Mutter rechneten. Für das Kind bestand außerhalb der Gebärmutter bereits eine sehr gute Überlebenschance. Zudem erwarteten die Ärzte, dass sich die Patientin nach Kaiserschnitt besser beatmen lässt und die Behandlung mit einer künstlichen Lunge, extrakorporale Membranoxygenierung (ECMO), erfolgversprechender wäre.
Infektion schädigte die Lunge irreversibel
Die Entscheidung stellte sich nur wenige Tage später als richtig heraus. Der Zustand verschlechterte sich so rapide, dass für eine ausreichende Sauerstoffversorgung der Patientin eine künstliche Lunge (ECMO) notwendig wurde. Aufgrund massiver und irreversibler Schädigung der Lunge prüften die Intensivmediziner gemeinsam mit den hinzugezogenen Pneumologen schließlich, ob eine Lungentransplantation als Ultima Ratio infrage kommen könnte. „Die Lunge der Patientin war durch die Infektion sehr stark geschädigt. Eine Aussicht auf eine Erholung der Lungen bestand trotz aller intensivmedizinischen Maßnahmen nicht mehr“, sagt Professor Dr. Marius Höper, stellvertretender Direktor der Klinik für Pneumologie. „Deshalb haben wir uns letztendlich gemeinsam mit den Intensivmedizinern und Chirurgen nach sorgfältiger Evaluation für eine Transplantation entschieden.“
40 Tage künstlich mit ECMO beatmet
Um die Patientin für die Transplantation evaluieren zu können, musste sie ansprechbar sein. „Oft sind Patienten sediert, wenn sie künstlich beatmet werden“, erklärt Professor Dr. Wolfgang Koppert, Direktor der Klinik für Anästhesiologie und Intensivmedizin. „In insgesamt neun Wochen haben die Ärzte, Pflegekräfte und Physiotherapeuten auf der Station 44 mit viel Einsatz erreicht, dass die Patientin während der künstlichen Beatmung wach und damit ansprechbar sein konnte.“ Insgesamt war die Patientin über 40 Tage von der künstlichen Lunge (ECMO) abhängig.
Um eine Transplantation durchführen zu können, müssen neben der irreversiblen Schädigung des Organs noch weitere Kriterien erfüllt sein: Sie durfte keine relevanten Vorerkrankungen, die den Erfolg der Transplantation hätten gefährden können, und auch keine akute COVID-19-Infektion mehr haben. „Unsere Kriterien für die Listung der Patientin waren, dass sie keine neurologischen Ausfälle, keine Schädigungen an anderen Organen hat und die mit der Transplantation einhergehende lebenslange Therapie einhalten kann“, sagt Professor Dr. Axel Haverich, Direktor der MHH-Herz-, Thorax-, Transplantations- und Gefäßchirurgie und Leiter des MHH-Transplantationszentrums, „all das erfüllte die Patientin.“
Interdisziplinäre Expertise an der MHH
An der Versorgung der Patientin waren Ärzte, Pflegende, Physiotherapeuten und Kardiotechniker zahlreicher Fachdisziplinen beteiligt – von den Intensivmedizinern und Pneumologen über die Frauen- und die Kinderklinik bis hin zu den Chirurgen und Anästhesisten.
„Die Situation war vollkommen anders als sonst bei einer Lungentransplantation, bei der die Patientinnen und Patienten in der Regel über einen Zeitraum von sechs Monaten evaluiert werden und sich während dieses Prozesses mental mit der Situation auseinandersetzen können“, erläutert Professor Höper.
Mutter und Kind sind mittlerweile wohlauf
Für Patientinnen und Patienten, deren Lungen nach einer COVID-19-Infektion irreversibel geschädigt sind, kann eine Transplantation die letzte Therapieoption darstellen. Bisher wurden weltweit etwa 40 dieser Patienten lungentransplantiert. Deutschlandweit sind drei weitere Fälle bekannt. „Bei den bisher vorgenommenen Transplantationen nach COVID-19 wurde berichtet, dass die Schädigung der Lungen die Operation erschwert hatte. Das war bei unserer Patientin aber nicht der Fall“, erklärt Professor Dr. Haverich. „Die Operation verlief ohne weitere Komplikationen. Die Patientin musste nach der Operation auch nicht wieder künstlich mit der ECMO beatmet werden“, sagt der Chirurg. „Nach nur wenigen Tagen setzte die Atmung spontan ein“. Zwei Wochen nach Transplantation konnte sie die Intensivstation verlassen. Die transplantierten Lungen sind voll funktionsfähig. „Es besteht eine gute Chance auf eine vollständige Genesung.“ Mutter und Kind sind mittlerweile wohlauf.
Neue Besuchsregelung ab dem 17. Mai 2021
Ab Montag, 17. Mai 2021, sind unter bestimmten Bedingungen Besuche von Angehörigen wieder möglich!

Stand: 14. Mai 2021
Das seit dem 26. März 2021 bestehende Besuchsverbot für Angehörige in der Medizinischen Hochschule Hannover (MHH) ist aufgehoben. Ab Montag, 17. Mai 2021, gelten folgende aktualisierte Besuchsregelungen:
- Ein/e Besucher/in pro Tag für eine Stunde in der Zeit von 14 bis 18 Uhr ist möglich.
- Die Besuche müssen entweder online vorab angemeldet werden oder an den Service-Points erfolgen.
- Vollständig Geimpfte benötigen keinen Testnachweis, müssen aber ihren Impfausweis vorlegen.
- Nicht vollständig Geimpfte benötigen einen tagesaktuellen Test (Antigen- oder PCR-Test) mit offizieller Bescheinigung einer anerkannten Teststelle.
Die MHH bietet keine Testmöglichkeiten an!
Im Kreißsaal, in der Kinderklinik und für Angehörige von Patienten, die palliativmedizinisch betreut werden, gelten die bislang bestehenden Besuchsregeln weiter.
Weitere Informationen erhalten Sie unter https://corona.mhh.de/besuch
Neue Erkenntnisse zu seltenen Nebenwirkungen nach Corona-Impfung
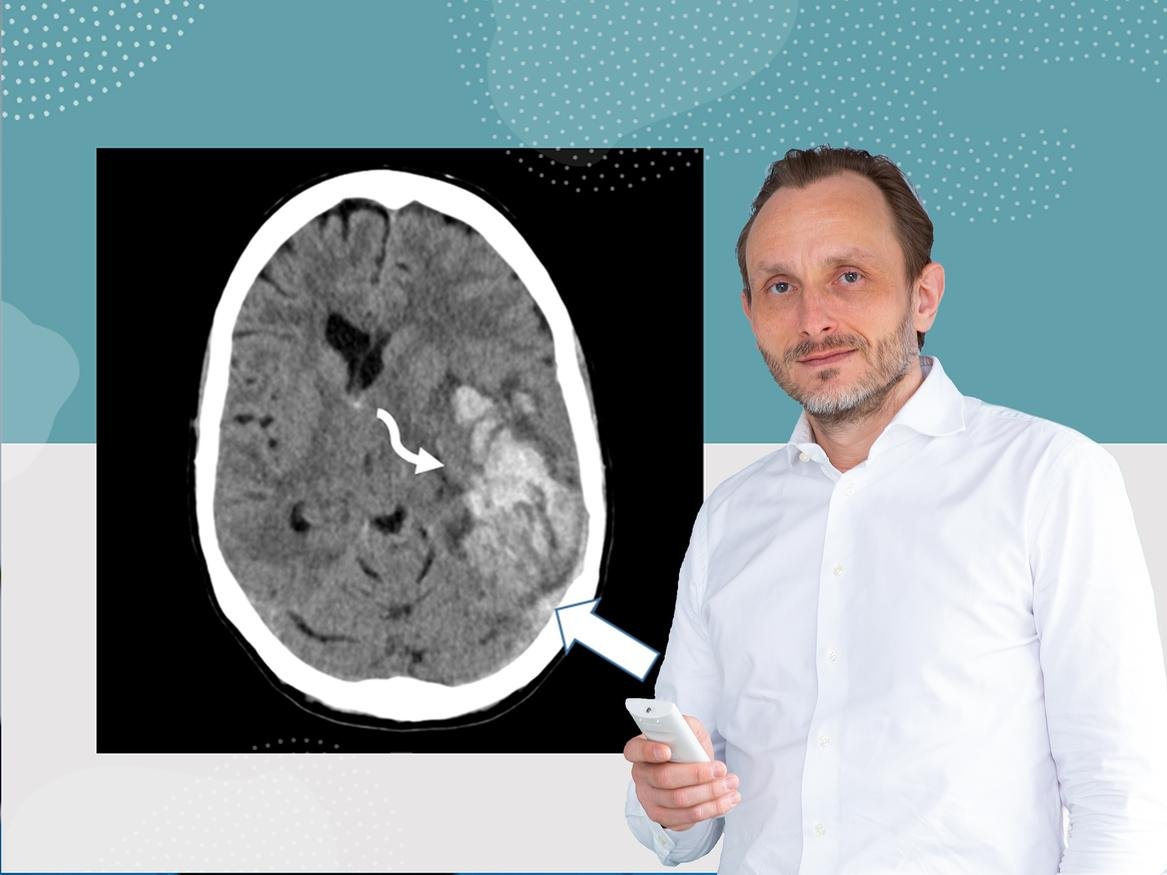
MHH behandelt erfolgreich Patientinnen mit Sinusvenenthrombosen.
Stand: 03. Mai 2021
Seit Mitte März 2021 sind in Deutschland und anderen Ländern nach Impfung gegen das Coronavirus SARS-CoV-2 mit dem Impfstoff von AstraZeneca (Vaxzevria) seltene Fälle von Hirnvenenthrombosen (Sinusvenenthrombosen) aufgetreten. Die Nebenwirkung der Impfung kann zur Folge haben, dass die Zahl der Blutplättchen (Thrombozyten) im Blut der Betroffenen abnimmt und wird daher auch Vakzin-induzierte thrombotische Thrombozytopenie (VITT) genannt. An der Medizinischen Hochschule Hannover (MHH) wurden fünf aus verschiedenen Kliniken in Niedersachsen und Nordrhein-Westfalen überwiesene Patientinnen behandelt. Als erste deutsche Klinik hat die MHH jetzt ihre detaillierten Erfahrungen in Diagnostik, Krankheitsverlauf und Therapie ausgewertet und der internationalen medizinischen Fachwelt als Behandlungsempfehlung zur Verfügung gestellt. Die Ergebnisse sind in der renommierten Fachzeitschrift Blood veröffentlicht worden. Erstautor ist Dr. Andreas Tiede, Professor für Hämostaseologie an der Klinik für Hämatologie, Hämostaseologie, Onkologie und Stammzelltransplantation.
Gefäßverschlüsse in Venen und Arterien
Ursache der seltenen Nebenwirkung ist eine fehlgeleitete Reaktion des Immunsystems. Dabei kommt es zur Bildung von Antikörpern gegen ein körpereigenes Eiweiß der Blutplättchen, den Plättchenfaktor 4 (PF4). „Bei allen betroffenen Patientinnen mit VITT haben wir PF4‑Antikörper nachgewiesen“, sagt Klinikdirektor Professor Dr. Arnold Ganser. Binden die Antikörper an PF4, können die Blutplättchen aktiviert
werden, wie es auch bei einer Wundheilung der Fall wäre. Besteht keine Blutung, können sich Gerinnsel im Blut bilden Thrombosen entstehen. Außerdem stellten die behandelnden Ärztinnen und Ärzte insgesamt eine Abnahme der Blutplättchen (Thrombozytopenie) fest, sowie Gefäßverschlüsse. Diese Thrombosen betrafen jedoch nicht nur die Hirnvenen, sondern auch die Venen der Bauchorgane und die Arterien in Gehirn und Beinen. Die Patientinnen mussten je nach Schweregrad der Erkrankung unterschiedlich behandelt werden – mit Blutverdünnern zur Verhinderung der Thromboseausbreitung aber auch mit Kortison und weiteren Medikamenten. Bei allen war die Therapie erfolgreich, drei sind inzwischen wieder zu Hause. „Für die Patientinnen war es lebensrettend, dass wir einerseits genug hochspezialisierte Intensivbetten vorhalten und andererseits eine Klinik der Maximalversorgung sind, an der Spezialisten verschiedenster Fachdisziplinen 24 Stunden am Tag sieben Tage in der Woche zusammenarbeiten“, betont MHH-Präsident Professor Dr. Michael Manns. Nur die fachübergreifende Zusammenarbeit von Kolleginnen und Kollegen verschiedener medizinischer Abteilungen habe es ermöglicht, innerhalb weniger Tage eine neuartige Erkrankung zu erfassen und effektiv zu behandeln.
Bei Thromboseanzeichen schnell handeln
„Die Komplikation VITT ist zum Glück sehr selten“, sagt Professor Tiede. Entscheidend für eine Heilung seien eine frühe Diagnose und Behandlung. Kopfschmerzen und leichtes Fieber ein bis zwei Tage nach der Impfung seien jedoch normale Anzeichen einer Immunreaktion und kein Grund zur Sorge. Wer aber nach mehr als vier Tagen noch starke Beschwerden habe, sollte umgehend den Hausarzt oder die Hausärztin aufsuchen. Ein dort angefertigtes Blutbild gibt Aufschluss über mögliche Anzeichen einer VITT. „In diesem Fall muss der Patient sofort die Notaufnahme eines Krankenhauses aufsuchen“, rät der Mediziner. Die jetzt veröffentlichte Publikation gebe den behandelnden Kliniken wiederum genaue Hinweise, welche Behandlung dann sinnvoll sei.
Die Veröffentlichung ist das Ergebnis der fachübergreifenden Zusammenarbeit mehrerer Kliniken und Institute der MHH. Dazu gehören neben der Klinik für Hämatologie, Hämostaseologie, Onkologie und Stammzelltransplantation auch das Institut für Klinische Chemie, die Klinik für Neurochirurgie, das Institut für Neuroradiologie, die Klinik für Neurologie mit Klinischer Neurophysiologie und die Klinik für Gastroenterologie, Hepatologie und Endokrinologie.
Die Originalarbeit „Prothrombotic immune thrombocytopenia after COVID-19 vaccine“ finden Sie hier.
MHH-Studie: Kinder und Jugendliche mit COVID-19-Erkrankung gesucht

Praxisnahe Forschung von Expertinnen und Experten der Kinderklinik soll zu einem besseren Verständnis der Erkrankung führen.
Stand: 01. Februar 2022
Über Häufigkeit, Verlauf und Spätfolgen einer SARS-CoV-2-Infektion bei Kindern und Jugendlichen gibt es bisher nur wenige Informationen. Bisherige Studien zeigen im Vergleich zu Erwachsenen hauptsächlich milde Verläufe. Darüber hinaus gibt es jedoch Unklarheiten, wie Kinder und Jugendliche mit Vorerkrankungen, zum Beispiel nach einer Transplantation oder mit Immunschwäche, mit der Erkrankung zurechtkommen. Um dies zu klären, suchen die Expertinnen und Experten der Klinik für pädiatrische Pneumologie und Neonatologie der Medizinischen Hochschule Hannover (MHH) Kinder und Jugendliche mit aktuell positivem SARS-CoV-2-Nachweis. Unabhängig von Vorerkrankungen und Schweregrad der Symptome wird zur Teilnahme an der pedCAP-Netz COVID-19 Studie eingeladen.
Was ist das Ziel der Studie?
Diese praxisnahe Forschung soll zu einem besseren Verständnis von Sars-CoV-2-Infektionen bei Kindern und Jugendlichen führen. Für den Aufwand erhalten die Familien eine Entschädigung von 50 Euro. Betroffene Familien mit einem aktuell „Corona-positiv" getestetem Kind im Alter von 0 bis 18 Jahren, mit oder ohne Vorerkrankung, können sich unter der Telefonnummer 017615325021 melden und einen Termin vereinbaren. Eine Rücksprache mit dem Gesundheitsamt (Beachtung der Quarantänebestimmung) erfolgt durch die Klinik.
Bei der Untersuchung erhält das Kind (ohne vorangehende Wartezeit) eine besonders umfassende Diagnostik, dazu zählt eine körperliche Untersuchung, eine Blutentnahme inklusive Antikörpermessung, ein Nasen-Rachenabstrich inklusive Bestimmung der Sars-CoV-2 Variante und eine Beratung zum weiteren Verhalten bei Symptomzunahme.
MHH gedenkt der Corona-Toten

Bundespräsident Frank Walter Steinmeier hat für den 18. April eine Gedenkfeier für die Menschen angekündigt, die an den Folgen einer Corona-Infektion gestorben sind, auch wir beteiligen uns.
Stand: 16. März 2021
Uwe Keller-Denecke, Pastor der Evangelischen Seelsorge an der MHH, erklärt, worum es geht:
Warum machen wir das?
Das zentrale Gedenken in Berlin am 18. April ist ein wichtiges Signal des Bundespräsidenten in die Zivilgesellschaft hinein. Wir nehmen das vor Ort auf, möchten es unterstützen und stärken. Auch in der MHH sind Menschen an und mit COVID-19 gestorben. Ihrer gedenken wir mit dieser Schweigeminute. Unser aufrichtiges Mitgefühl gilt ihren An- und Zugehörigen!
Die Schweigeminute ist auch Ausdruck unserer Verbundenheit mit allen in Pflege und Medizin, die den Erkrankten zur Seite gestanden haben. Sie konnten vielen zurück ins Leben helfen und mussten auch manche in den Tod begleiten. Das hat viel Kraft gekostet und bisweilen an Grenzen geführt.
Dafür gebührt den Mitarbeitenden größter Dank und tiefster Respekt.
Der Ablauf:
Ab 13.15 Uhr werden wir in der Kapelle mit Musik, biblischen Texten, Ritual und Gebet einen Raum öffnen. Um 13.30, mitten in der Übergabezeit von Früh- auf Spätschicht in der Pflege, halten wir für eine Minute im Schweigen inne. Und lösen das dann durch und in Worte des Gedenkens, die zum Gebet werden können. Die Aktion in der Kapelle wird dann auch zu Ende sein, nach vielleicht einer halben Stunde.
Die Kapelle ist in der MHH für Patientinnen und Patienten, Angehörige und Mitarbeitende ein besonderer Raum, unabhängig von der jeweiligen religiösen Prägung oder kirchlichen Verbundenheit. Ein Raum für Stille und Sammlung, für innere Einkehr und auch Gebet. Hier kann man die Hände in den Schoß legen, eine Kerze anzünden. Danken und Seufzen. Das macht sie so wertvoll.
Der Platz in der Kapelle ist begrenzt, in diesen Abstand-Zeiten besonders. Mehr als 20 Menschen können nicht hinein. Darum weiten wir die Minute in die gesamte MHH aus.
Wer kann mitmachen?
Jede und jeder an den verschiedenen Orten der MHH, auf den Fluren, in den Räumen. In Stations- und Arztzimmern, drinnen oder draußen im Patientengarten oder Parkdeck.
Im Hauptgebäude wird das Geschehen in der Kapelle über die Patientenradios an den Betten zu hören sein, um 13.30 möchten wir in der Ladenstraße einen Gong ertönen lassen. Aber es kommt nicht darauf an, exakt halb zwei zu treffen.
Alle, die davon wissen und sich diesem Gedenken verbunden wissen, können selbst dabei sein in ihrem Moment. Ob als einzelne oder als Teams.
Sie können dabei sein, indem sie für eine Minute die Arbeit unterbrechen, wo immer das möglich ist. Für eine Minute nichts tun, schweigen, den Blick nach innen richten. Einatmen, ausatmen, dem Rhythmus des Lebens folgen und ihm Raum geben.
Um sich dann wieder den anderen Menschen und der gemeinsamen Arbeit zuwenden, in Verbundenheit.
COVID-19 bei Kindern: Das PIM-Syndrom kann lebensbedrohlich sein

Stand 01. April 2021
Corona-Infektionen bei Kindern verlaufen zumeist unauffällig. Doch in Einzelfällen treten wenige Wochen später schwere Symptome auf. Das sogenannte PIM-Syndrom kann Kindern sehr gefährlich werden. Wir haben Professor Dr. Philipp Beerbaum, Direktor der MHH-Klinik für Kinderheilkunde, Pädiatrische Kardiologie und Intensivmedizin, dazu befragt.
Herr Prof. Beerbaum, was ist das PIM-Syndrom?
PIM-Syndrom steht für „Pediatric Inflammatory Multisystem“-Syndrom. Die neue Krankheit ist sehr selten, jedoch gefährlich. Sie ist bei Kindern und Jugendlichen eine Folge einer Corona-Infektion oder besser gesagt, nicht der eigentlichen Infektion, sondern der Immunantwort des eigenen Körpers. Das eigene Immunsystem reagiert nach der überstanden COVID-Infektion über und verursacht Entzündungen in verschiedenen Organen. Die Krankheit kann lebensbedrohlich verlaufen.
Bei welchen Symptomen sollten Eltern hellhörig werden?
Hohes Fieber, gepaart mit Schleimhautentzündungen, Magen-Darm-Problemen, Herz- und Kreislaufproblemen oder Hautausschlägen sind mögliche Symptome. Eltern und Kinderärztinnen und -ärzte sollten bei diesen Symptomen daher auch immer an das PIM-Syndrom denken, denn nicht alle Corona-Infektionen machen sich bei Kindern bemerkbar.
Wie wird das PIM-Syndrom behandelt?
Das PIM-Syndrom ist eine schwerwiegende Erkrankung, die zumeist einen Klinikaufenthalt nötig macht. Allein in unserer Klinik haben wir bereits fünf Kinder auf der Intensivstation behandeln müssen. Bei der Behandlung werden unter anderem Cortison oder Medikamente eingesetzt, die das Immunsystem blockieren oder dämpfen. In der Regel sind nach zwei bis drei Wochen die Symptome abgeklungen.
Wie sieht es mit Folgeschäden aus?
Das ist noch unklar, daher sollten alle Patientinnen und Patienten in engmaschiger Nachbetreuung bleiben.
Ab 26. März gilt ein generelles Besuchsverbot für Angehörige in der MHH

Regelung gilt zunächst für vier Wochen / Einrichtung eines Hol- und Bringdienstes.
Stand: 24. März 2021
Ab Freitag, 26. März 2021, gilt aufgrund der steigenden Inzidenzzahlen und der aktuellen Beschlüsse der Bundes- und Landesregierung wieder ein generelles Besuchsverbot für Angehörige in der MHH. Die Regelung gilt zunächst für vier Wochen. Der Kreißsaal und die Entbindungsstation sowie die Kinderklinik sind von dieser Regelung ausgenommen. Dort gelten die bisherigen Regelungen weiter, weitere Informationen finden Sie hier. Eine Ausnahme gibt es auch für Angehörige von Patientinnen und Patienten, die palliativmedizinisch betreut werden. Das Besuchsverbot dient dem Schutz der Patientinnen und Patienten und der Mitarbeitenden der Kliniken. Begleitpersonen (falls erforderlich) für ambulante Patientinnen und Patienten sind weiterhin erlaubt.
Einrichtung eines Hol- und Bringdienstes
Um die Versorgung der stationären Patientinnen und Patienten mit notwendigen Gegenständen und Wäsche durch Angehörige weiterhin zu gewährleisten, wurde ein Hol- und Bringdienst eingerichtet. Angehörige können werktags zwischen 14.00 und 19.00 Uhr die notwendigen Gegenstände am Service Point im Hauptkrankenhaus abgeben.
Erste europaweite Leitlinie zur stationären Behandlung von COVID-19-Erkrankten

MHH-Pneumologe ist Co-Autor und Vertreter für Deutschland.
Stand: 19. März 2021
Mit dem Beginn der Corona-Pandemie startete auch die fieberhafte Suche nach Impfstoffen und wirksamen Medikamenten gegen das Virus SARS-CoV-2. In der Forschung laufen die Aktivitäten auf Hochtouren. Täglich werden Hunderte neue wissenschaftliche Arbeiten über das Virus und die Erkrankung COVID-19 veröffentlicht. Jetzt hat die European Respiratory Society (ERS) erstmals eine europäische Leitlinie zur stationären Behandlung von COVID-19- Patientinnen und-Patienten herausgegeben. Professor Dr. Tobias Welte, Direktor der Klinik für Pneumologie der Medizinischen Hochschule Hannover (MHH), ist Co-Autor und Vertreter der Leitlinie in Deutschland.
Pragmatische Handlungsanweisungen
Der Schwerpunkt der ERS-Leitlinie liegt auf der medikamentösen Therapie im Krankenhaus. „Die Empfehlungen sind für alle Phasen der stationären Therapie sehr eindeutig“, erklärt Professor Welte. So wird beispielsweise davon abgeraten, bei hospitalisierten Patienten den Wirkstoff Remdesivir einzusetzen – nach Datenlage der Leitlinie ist er nicht effektiv. Ob Remdesivir in einer sehr frühen Phase der Erkrankung, bei weitgehend symptomfreien Patienten im ambulanten Bereich, eine Rolle spielen kann, ist noch nicht abschließend geklärt“, erläutert Professor Welte. „ In der späten Phase von COVID-19 kann das Immunsystem der Betroffenen fehlerhafte, oft überschießende Entzündungsprozesse auslösen. Dagegen wird Cortison angewandt, dies wird in den Leitlinien ausdrücklich empfohlen. Bei sehr kranken Patientinnen und Patienten wird darüber hinaus aber zusätzlich die Gabe von Antikörpern gegen den Botenstoff Interleukin 6 empfohlen.“
Im gesamten Verlauf der COVID-19 -Erkrankung könne es zu Blutgerinnseln im Kapillarsystem der Lunge kommen, erklärt Professor Welte. „In diesem Fall lautet die Empfehlung, wie üblich ein Mittel zur Blutverdünnung, beispielswiese Heparin, einzusetzen. Ob zusätzlich gerinnungshemmende Wirkstoffe, wie beispielsweise Thrombozyten-Aggregationshemmer wie ASS verabreicht werden sollten, muss noch geklärt werden.“ Neben medikamentösen Empfehlungen enthalten die Leitlinien auch Empfehlungen zur Sauerstoffgabe und Beatmung von COVID-19- Patientinnen und -Patienten. Die Leitlinie ist mit kommentierenden Zwischentexten versehen. Darin sieht der Pneumologe einen großen Vorteil: „Die pragmatischen Handlungsanweisungen sind für alle an der Behandlung Beteiligten verständlich.“
Ständige Aktualisierung
In die ERS-Leitlinie sind nicht nur unzählige veröffentlichte wissenschaftliche Arbeiten eingeflossen, sondern auch Studien, die erst demnächst publiziert werden. Bei der Erstellung der Leitlinien wurde das sogenannte GRADE-System angewandt. Bei dieser Methodik erfolgt eine Qualitätsbewertung der Studien nach ihrer Evidenz, diese Qualität wiederum hat Auswirkungen auf die Stärke einer Empfehlung. Da jeden Tag neue wissenschaftliche Erkenntnisse über das Virus und die Erkrankung gewonnen werden, wird auch die ERS-Leitlinie stetig aktualisiert. Professor Welte rechnet schon in einigen Wochen mit einer neuen Fassung. Er hofft, dass die Leitlinie in möglichst vielen Kliniken implementiert wird. Erfreulicherweise unterscheiden sich die jetzt für Europa herausgegebenen Empfehlungen der ERS in keinem Punkt wesentlich von den kürzlich im Deutschen Ärzteblatt veröffentlichten Deutschen Leitlinien.
Die European Respiratory Society ist die größte wissenschaftliche und klinische Organisation für Lungen- und Bronchialheilkunde in Europa. Die ERS-Leitlinie wurde im European Respiratory journal veröffentlicht.
Online-Seminar informiert über Corona-Impfung und Transplantation
Herz, Lunge, Leber, Niere: Veranstaltung für Patienten vor und nach Organtransplantation und ihre Angehörigen am 15. März um 18 Uhr.
Stand: 10. März 2021
Wie effektiv und sicher sind die Impfstoffe gegen das Corona-Virus SARS-CoV-2? Wie unterscheiden sie sich? Was müssen transplantierte Patientinnen und Patienten beachten? Das interdisziplinäre Transplantationszentrum der Medizinischen Hochschule Hannover (MHH) lädt Patientinnen und Patienten vor und nach Transplantation sowie Angehörige ein, sich über das Thema „Corona-Impfung und Organtransplantation“ zu informieren.
Expertinnen und Experten des MHH-Transplantationszentrums stellen den aktuellen wissenschaftlichen Stand vor und beantworten Fragen am:
- Montag, 15. März 2021
- um 18 Uhr
- Anmeldung zum Online-Seminar sind zwingend erforderlich unter www.mhh.de/transplantationszentrum/patientenseminare.
Ihre Gesprächspartner sind:
- Prof. Dr. Heiner Wedemeyer, Direktor der Klinik für Gastroenterologie, Hepatologie und Endokrinologie
- Prof. Dr. Hermann Haller, Direktor der Klinik für Nieren- und Hochdruckerkrankungen
- Prof. Dr. Tobias Welte, Direktor der Klinik für Pneumologie
- Prof. Dr. Christine Falk, Leiterin des Instituts für Transplantationsimmunologie
- Dr. Elmar Jäckel, Klinik für Gastroenterologie, Hepatologie und Endokrinologie
Die Impfungen gegen COVID-19 sind angelaufen und werden voraussichtlich bald allen Personen mit einem höheren Risiko zur Verfügung stehen. Dazu gehören auch Patientinnen und Patienten, die auf ein Spenderorgan warten oder bereits transplantiert sind.
SARS-CoV-2: T-Zell-Immunität spielt wichtige Rolle für Virusabwehr

Forschungsgruppe untersucht Immunantwort in Blutproben COVID-19- Erkrankter und Genesener.
Stand: 08. März 2021
Wie schwer wir nach einer Infektion mit SARS-Cov-2 tatsächlich an COVID-19 erkranken, hängt von unserem Immunsystem ab. Maßgeblich beteiligt sind dabei Antikörper, die als sogenannte humorale Immunantwort das Eindringen der Viren in die Zelle verhindern sollen. Die Konzentration dieser Eiweißverbindungen nimmt mit der Zeit ab – vor allem bei Patientinnen und Patienten, die nur einen milden Krankheitsverlauf hatten. Doch unser Immunsystem kennt noch einen anderen Weg zur Virusbekämpfung: die zelluläre Immunantwort mit Hilfe von T-Lymphozyten. Sie gehören zu den weißen Blutkörperchen und spüren vom Virus befallene Zellen auf, um sie zu zerstören und so eine weitere Virusausbreitung im Körper zu verhindern. Ein Forschungsteam unter der Leitung von Professor Dr. Rainer Blasczyk, Direktor des Instituts für Transfusionsmedizin und Transplantat Engineering der Medizinischen Hochschule Hannover (MHH), und Professorin Dr. Britta Eiz-Vesper hat genau diesen Aspekt der Virusabwehr untersucht und nachgewiesen, dass die T-Zell-Immunität eine wichtige Rolle für einen dauerhaften Schutz gegen SARS-CoV-2 spielt. Die Studie in Zusammenarbeit mit dem Universitätsklinikum Essen ist jetzt in der renommierten Fachzeitschrift „Immunity“ veröffentlicht worden. Erstautorin ist Dr. Agnes Bonifacius.
Konzentration der Immunzellen bleibt weitgehend stabil
„Bislang fehlten Daten zur zellulären Immunität gegen SARS-CoV-2 während der Krankheit und darüber hinaus“, sagt Professor Blasczyk. Die Wissenschaftlerinnen und Wissenschaftler haben daher Blutproben von COVID-19-Genesenen mit denen von akut Erkrankten und gesunden, nicht-infizierten (SARS-CoV-2-seronegativen) Kontrollgruppen analysiert und sowohl den Antikörperspiegel als auch die Konzentration der T-Lymphozyten verglichen. Dabei stellten sie fest, dass Genesene zwar nicht mehr so viele Antikörper im Blut hatten wie unmittelbar Erkrankte. Jedoch konnten die Wissenschaftler bei ihnen eine hohe Anzahl auf SARS-CoV-2 spezialisierte T-Effektor-Gedächtniszellen nachweisen. Die erkennen nicht nur das krönchenartige Spike-Protein, sondern auch weitere Strukturen der Virusoberfläche. Als immunologisches Gedächtnis verbessern sie zudem den Schutz bei erneuter Infektion mit demselben Erreger. „Offenbar bleibt die T-Zell-Immunität nach COVID-19 unverändert erhalten, obwohl die Antikörper-Konzentration stark sinkt“, stellt der Transfusionsmediziner fest.
Früherer Kontakt mit harmlosen Coronaviren schützt
Auch der Kontakt mit anderen Mitgliedern der Coronavirus-Familie, die etwa harmlose grippale Infekte auslösen, wirkt sich offenbar günstig auf die SARS-CoV-2-Abwehr aus. „Eine bestehende Immunität gegen solche endemischen Coronaviren hat einen positiven Effekt auf die Entwicklung einer T-Zell-Immunität gegen SARS-CoV-2 und damit vermutlich auch auf den Verlauf von COVID-19“, erklärt Professorin Eiz-Vesper. Besonders interessant sei diese Kreuzimmunität in Hinblick auf Virusmutationen. „Wenn es schon gegen ein weitläufiger verwandtes Coronavirus hilft, könnte der Effekt bei den untereinander viel ähnlicheren SARS-CoV-2-Varianten noch deutlich größer sein“, vermutet die Wissenschaftlerin.
In einer nächsten Studie soll diese Frage nun geklärt werden. Außerdem wollen die Wissenschaftler untersuchen, ob T-Zellen auch therapeutisch für bestimmte mittelschwer an COVID-19 erkrankte Patientinnen und Patienteneingesetzt werden könnten. Ähnlich wie die Behandlung mit dem Blutplasma Genesener, bei der die Gabe von Antikörpern gegen SARS-CoV-2 schwere Krankheitsverläufe verhindern soll, könnten auch gespendete T-Zellen gegen COVID-19 helfen. „Bei bestimmten Patienten sehen wir einen Mangel an eigenen T-Zellen oder beobachten, dass die Abwehrzellen weniger aktiv sind“, erklärt die Immunologin. Die Ergebnisse könnten dann nicht nur helfen, Krankheitsverläufe besser vorherzusagen, sondern auch zu erfolgreicheren Impfstrategien führen.
Die Studie entstand in Zusammenarbeit mit dem Universitätsklinikum Essen, dem Deutschen Zentrum für Infektionsforschung (DZIF), dem Zentrum für Individualisierte Infektionsmedizin (CiiM), der MHH-Klinik für Gastroenterologie, Hepatologie und Endokrinologie, der MHH-Klinik für Pneumologie, der MHH-Klinik für Nieren- und Hochdruckerkrankungen, der MHH-Klinik für Pädiatrische Hämatologie und Onkologie sowie dem Gesundheitsamt Hannover.
Coronavirus: Wie gefährlich sind die Mutationen?
Die Mutationen des Coronavirus SARS-CoV-2 sind auch in Deutschland angekommen. Was wissen wir über diese Varianten? Herr Professor Dr. Thomas Schulz, Leiter des MHH-Instituts für Virologie und Sprecher des Exzellenzclusters RESIST, klärt auf.
Stand: 11. Februar 2021
Herr Professor Schulz, in Deutschland gibt es bereits die britische, die südafrikanische und auch die brasilianische Variante des Coronavirus SARS-CoV-2. Wie gefährlich sind diese Varianten?
Prof. Schulz: Bei der englischen Variante namens B.1.1.7 ist es relativ sicher, dass sie leichter übertragbar ist als die Variante, die wir bisher in Deutschland haben – und zwar um 30 bis 50 Prozent. Das bedeutet, dass im Durchschnitt jeder mit der neuen Variante Infizierte mehr Menschen ansteckt als jemand, der mit dem herkömmlichen Virus infiziert ist. Dadurch steigt das Risiko der schnellen Ausbreitung der B.1.1.7 Variante.
Diese Variante wurde zunächst in Großbritannien entdeckt. Doch ihre genaue Herkunft ist ungeklärt, sie wurde dort aufgrund der guten Überwachung gefunden. Sie hat beispielsweise in Irland für massive Probleme gesorgt, nachdem dort die Infektionszahlen Anfang Dezember 2020 recht niedrig waren. Auch in Portugal gibt es hohe Fallzahlen mit dieser Mutante. In Dänemark und in der Schweiz breitet sich diese Variante derzeit auf niedrigem Niveau aus.
Die B.1.1.7 Variante ist nicht nur ansteckender als das herkömmliche Virus, es gibt auch erste Daten, die darauf hinweisen, dass sie krankmachender sein könnte, dass also im Durchschnitt mehr Menschen nach einer Infektion versterben.
Die Geschwindigkeit, mit der sich die südafrikanische Variante namens B.1.351 in Südafrika verbreitet, weist darauf hin, dass sie ebenfalls leichter übertragbar ist. Sie ist dort jetzt die dominierende Variante, wurde aber vereinzelt auch in anderen Ländern gefunden. So wurden in den letzten Tagen mehrfach von Infektionsfällen mit der Variante B.1.351 an verschiedenen Orten in Großbritannien berichtet, ohne dass ein Kontakt nach Südafrika offensichtlich war. Dies spricht dafür, dass sich die Variante B.1.351 dort schon unerkannt, aber zurzeit noch auf niedrigem Niveau, ausgebreitet hat. Angesichts des schnellen Ausbreitungspotentials stellt dies einen Anlass zur Sorge dar.
In Brasilien zirkulieren mehrere neue Varianten. Die als brasilianische Variante B.1.1.248 bezeichnete Variante ist zunächst in Japan bei Reiserückkehrern aus Brasilien aufgefallen. Bisher gibt es nur wenige Daten über diese Variante.
Wie oft kommen diese Varianten bisher in Deutschland vor?
Prof. Schulz: Bisher sind die Varianten in Deutschland alle selten. Kürzlich veröffentlichte Daten schätzen den Anteil der B.1.1.7 Mutante in Deutschland an allen Infektionen auf zirka sechs Prozent. Es gab einige Ausbrüche der englischen Variante, beispielsweise einen in Hannover, der aber vom Gesundheitsamt wieder eingefangen werden konnte. Auch in anderen Städten, zum Beispiel in Berlin, gab es Infektionsherde, die auf die B.1.1.7 Variante zurückgeführt werden konnten. Die südafrikanische Variante hat auch vereinzelte Infektionen verursacht und auch die brasilianische Variante ist bereits in Deutschland nachgewiesen worden. Um genauer herauszufinden, wie verbreitet die neuen Varianten in Deutschland sind, werden nun zwischen fünf und zehn Prozent der gemeldeten Neuinfektionen-Proben sequenziert. Dies dient dem Ziel, einen besseren Überblick über die Ausbreitung dieser und anderer, möglicherweise in der Zukunft auftretender, Mutanten zu gewinnen. Wichtig ist, sich vor Augen zu halten, dass das Virus umso schneller mutieren kann und umso mehr Varianten entstehen, je mehr man dem Virus Raum zur Vermehrung gibt – das heißt, je höher die Infektionszahlen in einer Bevölkerung sind. Das Auftreten der drei genannten neuen Varianten in Ländern, in denen die Infektionsraten sehr hoch sind oder waren, illustriert dies eindrücklich. Ferner belegt das Auftreten dieser Varianten auch, dass es bei der jetzt anlaufenden Impfkampagne nicht nur darum geht, die Bevölkerung in reichen Ländern zu schützen, sondern dass es uns in Deutschland in unserem eigenen Interesse sein muss, dass in ärmeren Länder die Impfung möglichst schnell durchgeführt werden wird. Nur wenn alle sicher sind, sind wir sicher!
Wirken die Impfstoffe auch gegen diese Virus-Varianten?
Prof. Schulz: Mehrere Varianten können einem Teil der Antikörperantwort entkommen, die unser Körper nach einer Impfung oder nach einer überstandenen Infektion aufgebaut hat. Es besteht die Möglichkeit, dass das in Bezug auf die Impfungen zu einem Problem wird. Erste Hinweise darauf, dass kürzlich neu entwickelte Impfstoffe zum Beispiel nicht so gut gegen die B.1.351 Variante schützen wie gegen herkömmliche Varianten, gibt es bereits. Allerdings dürften die neuen Impfstoffe nach gegenwärtigem Kenntnisstand immer noch zumindest einen partiellen Schutz gegen die genannten Varianten vermitteln und schwere Erkrankungen verhindern. Vielleicht wird bei den erwähnten Varianten eine zusätzliche Auffrischungsimpfung notwendig werden. Wir müssen uns auch darauf einstellen, gegebenenfalls Impfstoffe modifizieren zu müssen. Wir werden dies besser einschätzen können, sobald in den nächsten Monaten mehr Erfahrungen mit den jetzt bereits zugelassenen und in den nächsten Monaten noch zuzulassenden Impfstoffen vorliegt. Generell kann man vermuten, dass Impfstoffe, die einen hohen Schutz vermitteln, weniger Probleme mit den neuen Varianten haben werden als solche, die bereits gegen die herkömmlichen Virusvarianten nur einen partiellen Schutz vermitteln. Aber dennoch gilt zurzeit: Ein Impfstoff, der einen partiellen Schutz vermittelt, ist besser als kein Impfstoff!
Gegen die Ausbreitung des Virus haben Wissenschaftler vorgeschlagen, den Lockdown europaweit so lange beizubehalten, bis die Inzidenz von 10 unterschritten wird. Was halten Sie von dieser „No-Covid-Strategie“?
Prof. Schulz: Ich kann sehen, dass dies aus virologischer Sicht wünschenswert wäre. Natürlich gilt, gerade vor dem Hintergrund der problematischen neuen Varianten, dass wir umso sicherer sind, je niedriger die Inzidenzzahlen sind. Es besteht also kein Zweifel, dass wir die zurzeit noch hohen Infektionsraten in Deutschland noch deutlich verringern müssen. Ich glaube aber, dass es schwierig werden wird, für die mit dem Ziel „No Covid“ verbundenen Maßnahmen genügend Akzeptanz zu bekommen. Um dieses Ziel zu erreichen, müsste man die Grenzen innerhalb Europas schließen und – bei der derzeitigen Inzidenz – einen mehrmonatigen harten Lockdown durchhalten. Angesichts der damit verbundenen anderen Probleme (Wirtschaft, Schulen, psychologische Nebenwirkungen) halte ich dies für nicht realistisch. Wenn – hoffentlich – die Zahl der an COVID-19 Gestorbenen und schwer Erkrankten in den nächsten Monaten dank Impfung der besonders gefährdeten Personen (Heimbewohner, Ältere, Personen mit Vorerkrankungen, im Gesundheitssystem Arbeitende etc.) zurückgehen wird, wird die Herausforderung an die Politik sein, zu vermitteln, dass gewisse Einschränkungen des öffentlichen Lebens nicht so schnell aufgehoben werden können, wie dies von uns allen ersehnt wird. Hierfür in der Öffentlichkeit die Akzeptanz zu erzielen, sollte das vordringliche Ziel sein.
Herr Professor Schulz, herzlichen Dank für das Gespräch.
Die Fragen stellte Bettina Bandel
- RESIST - Forschen für die Schwächsten
Professor Dr. Thomas Schulz ist Leiter des Instituts für Virologie der MHH sowie Sprecher des Exzellenzclusters RESIST. Das ist ein Team aus 50 Forscherinnen und Forschern, die unter Leitung der MHH in sechs Institutionen mit ihren Arbeitsgruppen an einem Ziel arbeiten: Sie wollen besonders anfällige Menschen wie Neugeborene, Ältere und Immungeschwächte vor Infektionen mit Viren und Bakterien schützen – mit besserer Prävention, Diagnose und Therapie. Die Deutsche Forschungsgemeinschaft (DFG) fördert RESIST von 2019 bis 2025 mit insgesamt rund 32 Millionen Euro.
Coronavirus: Wie gefährdet sind Kinder?

Die Übertragung des Coronavirus SARS-CoV-2 bei Kindern wird seit einem Jahr immer wieder diskutiert. Unsere Experten, Prof. Dr. Peter Hillemanns (Direktor der MHH-Frauenklinik) und Dr. Nikolaus Schwerk (Kinderarzt in der MHH-Klinik für Pädiatrische Pneumologie) klären über den aktuellen Stand auf.
Stand: 09. Februar 2021
Welche Symptome zeigen Kinder bei Corona?
Kinder infizieren sich ebenso wie Erwachsene, weisen aber zu einem hohen Prozentsatz asymptomatische Verläufe auf und erkranken sehr selten schwer. Typische Symptome sind u.a. Schnupfen, Halsschmerzen, Husten, Fieber, Durchfall und Bauchschmerzen sowie Luftnot, Hypoxämie (Sauerstoffmangel im arteriellen Blut) und Pneumonie in den sehr seltenen schweren Verläufen. Die Zahl der in Zusammenhang mit einer SARS-CoV-2-Infektion verstorbenen Kinder ist weiterhin äußerst gering.
Kann sich das Kind im Mutterleib infizieren?
Bislang wissen wir, dass nur in acht Prozent der Fälle, bei denen Schwangere mit SARS-CoV-2-Viren infiziert waren, diese Viren bei den Neugeborenen nachgewiesen werden konnten. Die Infektion kann sich also übertragen, allerdings offenbar nur sehr selten. Wahrscheinlich bedeutsamer ist die Tatsache, dass die Antiköper der infizierten Mutter über den Mutterkuchen (Plazenta) auf das Kind übertragen werden. Dieses Phänomen des sogenannten Nestschutzes kennen wir von vielen anderen viralen Krankheiten wie Masern. Die Übertragung von Antiköpern schützt die Kinder sehr gut. Ob das auch im Fall von COVID-19 der Fall ist, ist noch offen. Das wird zurzeit viel diskutiert.
Welches Risiko besteht für Neugeborene etwa beim Stillen, wenn die Mutter infiziert ist?
Das größte Risiko ist die direkte Übertragung über engen Kontakt und eine Tröpfcheninfektion. Bisher gibt es keine Nachweise des Coronavirus in der Muttermilch. Vielmehr ist nachgewiesen, dass Antikörper auch über die Muttermilch übertragen werden. Das bedeutet, dass das Risiko einer Ansteckung beim Stillen zu vernachlässigen ist. Hier überwiegen klar die Vorteile für den Schutz des Kindes.
Welche Kinder haben ein erhöhtes Risiko für einen schweren Krankheitsverlauf?
Es gibt so wenig schwere Verläufe, dass sich statistisch keine klaren Risikogruppen ermitteln lassen. Prinzipiell gilt: Kinder mit einer schweren Grunderkrankung haben generell ein erhöhtes Risiko für schwer verlaufende Atemwegsinfektionen. SARS-CoV-2 hat aber zu keiner merk- bzw. messbar höheren Mortalität (im Vergleich zu den Vorjahren) bei Kindern mit chronischen Erkrankungen geführt.
Welche Rolle spielen Kinder bei der Verbreitung des Coronavirus?
Wenn sie infiziert sind, dann sind sie auch ansteckend. Ob sie weniger, gleich, oder mehr ansteckend als Erwachsene sind, kann man nicht sagen. Hier gibt es unterschiedliche Meinungen und Studienergebnisse. Das hängt von vielen Faktoren ab. So erzeugt man ja bei viel Husten viel Aerosol, was eine Ansteckung anderer begünstigt. Da Kinder oft asymptomatisch sind, also zum Beispiel auch nicht vermehrt husten, könnte das rein theoretisch bedeuten, dass sie somit auch weniger ansteckend sind. Das ist aber eine Hypothese und davon gibt es viele, in die eine und in die andere Richtung. Fazit: Infizierte Kinder sind potentiell ansteckend und sollten daher im Falle einer nachgewiesenen SARS-CoV-2-Infektion genauso isoliert werden wie Erwachsene.
Welche Langzeitfolgen kann eine Covid-19-Erkrankung bei Kindern haben?
Da wir das Virus ja erst seit einem Jahr kennen, kann über Langzeitfolgen eigentlich gar nichts Fundiertes gesagt werden. Mir sind keine Studien bekannt, die Hinweise für z.B. ein chronisches Fatigue-Syndrom bei Kindern nach Covid-19 beschrieben haben. Da ja kaum Kinder schwer verlaufende Lungenerkrankungen entwickeln, ist auch nichts über chronische diffuse Lungenerkrankungen bei Kindern nach SARS-Cov-2-Infektionen bekannt.
Es gibt vermehrt Berichte darüber, dass Kinder am sogenannten Kawasaki-Syndrom erkranken – eine schwere Überreaktion des Immunsystems mit Fieber und einer Entzündung der Blutgefäße, die im schlimmsten Fall tödlich endet. Es gibt die Vermutung, dass auch COVID-19 eine Ursache sein kann. Was wissen Sie darüber?
Beobachtet wird nicht das vermehrte Auftreten des Kawasaki-Syndroms, sondern eine eigenständige entzündliche Krankheit, die Kawasaki-ähnliche Symptome aufweist – das sogenannte PIMS (Pediatric Inflammatory Multisystemic Syndrome). Es gibt viele Indizien dafür, dass ein Zusammenhang zu SARS-COV-2 besteht - also eine überschießende Immunreaktion auf die Infektion. Es ist aber sehr schwer, einen klaren kausalen Zusammenhang zu beweisen, was diesen aber natürlich nicht ausschließt.
Die Fragen stellte: Vanessa Meyer
Immuntherapie erhöht nicht das Risiko für schweren COVID-19-Verlauf

MHH-Studie überprüft Krankheitsverläufe von mehr als 800 SARS-CoV-2-infizierten Multiple-Sklerose-Betroffenen
Stand: 4. Februar 2021
Die Gefahr, nach einer SARS-CoV-2-Infektion einen schweren COVID-19-Verlauf zu entwickeln, ist für Menschen mit Risikofaktoren wie fortgeschrittenem Alter, starkem Übergewicht, Diabetes, Bluthochdruck oder Herzschwäche deutlich erhöht. Eine Herausforderung für die behandelnden Ärztinnen und Ärzte ist aber auch der Umgang mit chronisch kranken neuroimmunologischen Patientinnen und Patienten, die mit Medikamenten behandelt werden, die das Immunsystem unterdrücken. Wissenschaftlerinnen und Wissenschaftler der Klinik für Neurologie an der Medizinischen Hochschule Hannover (MHH) haben jetzt untersucht, ob sich für Patienten mit Multipler Sklerose (MS) bei der Infektion mit dem Coronavirus das Risiko für einen schweren Krankheitsverlauf durch die immunmodulierende Therapie erhöht. Die Studie unter der Leitung von Professor Dr. Thomas Skripuletz in Zusammenarbeit mit der Uniklinik Essen und der Charité Berlin ist im Journal of Clinical Medicine veröffentlicht. Erstautorin ist Dr. Nora Möhn.
Viel Unsicherheit bei Behandlern und Betroffenen
„Aus Angst, ihren Patienten möglicherweise zu schaden, haben einige behandelnde Ärzte seit Beginn der Pandemie sogar auf eine Immuntherapie verzichtet“, erklärt Professor Skripuletz. Auch MS-Patienten selbst hätten aus Unsicherheit ihre Behandlung ausgesetzt und etwa Termine in der MHH-Infusionsambulanz verschoben. Diesen Zustand wollten die Wissenschaftler ändern. Um eine Therapieentscheidung auf Basis von Fakten zu schaffen, wurden in der Übersichtsarbeit die bislang veröffentlichten Fallberichte verschiedener medizinischer Publikationen zusammengeführt. „Wir haben Daten zu 873 positiv auf SARS-CoV-2 getesteten MS-Patienten ausgewertet und die Krankheitsverläufe verglichen“, sagt Dr. Möhn. Dabei stellten die Wissenschaftler fest, dass Patientinnen und Patienten, die weiter mit immunsuppressiven Medikamenten behandelt wurden, weniger schwer erkrankten und seltener starben als solche ohne Behandlung mit MS-Therapeutika. „Diese Erkenntnis passt mit unseren Beobachtungen aus der Klinik zusammen“, betont die Neurologin.
Medikamente beeinflussen Virusabwehr offenbar nicht negativ
Eine mögliche Erklärung dafür sehen die Wissenschaftler in der durch SARS-COv-2 verursachten überschießenden Immunreaktion, die im Verdacht steht, mehr Schäden zu verursachen als das Virus selbst. Diese unerwünschte Hyperaktivität des Immunsystems werde eventuell von den immunmodulierenden Medikamenten sogar abgeschwächt. „Die Daten sprechen jedenfalls dafür, dass die Medikamente die Virusabwehr nicht entscheidend negativ beeinflussen, hingegen unbehandelte und schwer betroffene MS-Patienten besonders gefährdet sind“, sagt Professor Skripuletz. Bisher veröffentlichte Studien zu anderen neurologischen Erkrankungen kämen zu demselben Ergebnis. „Es ist daher ratsam, chronische neuroimmunologische Patienten bestmöglich zu behandeln, damit sie möglichst fit sind“, betont der Mediziner.
Wie beeinflusst die Corona-Pandemie unser Denken und Fühlen?

MHH-Forschungsgruppe will mit zweiter deutschlandweiter Corona-Umfrage die Auswirkungen des Lockdowns erfassen.
Stand: 29. Januar 2021
Die Corona-Pandemie dauert an und mit ihr die immer stärkeren Einschränkungen in Berufs- und Privatleben. Bereits zu Beginn der ersten Infektionswelle im vergangenen Jahr haben Wissenschaftlerinnen und Wissenschaftler des Zentrums für Seelische Gesundheit der Medizinischen Hochschule Hannover (MHH) eine der ersten und größten Umfragen zu den Auswirkungen der Krise auf die Psyche erstellt. Dabei konnten sie zeigen, dass das Auftreten der Corona-Pandemie und die zu ihrer Eindämmung getroffenen Maßnahmen vermehrt zu Stress, Angst, depressiven Symptomen, Schlafproblemen, Reizbarkeit, Aggression und häuslicher Gewalt führten. Nun geht die webbasierte Studie in eine zweite Erhebungsphase. Neben dem psychischen Befinden nehmen die Wissenschaftler jetzt verstärkt auch die persönliche Haltung der Menschen in Deutschland in den Blick.
Schwindende Akzeptanz erwartet
„Wir möchten wissen, wie es den Bürgerinnen und Bürgern dieses Landes geht und was sie bewegt“, sagt Professor Dr. Tillmann Krüger, Leiter der Studie. „Außerdem geht es uns darum, die individuellen Hintergründe und Positionen der Menschen in Bezug auf die Pandemie und die getroffenen Maßnahmen zu erfassen.“ Dies sei eine Möglichkeit, die unterschiedlichen Reaktionen besser zu verstehen. Die Wissenschaftler erwarten eine anhaltende psychosoziale Belastung und – abhängig von der individuellen Situation – eine schwindende Akzeptanz der Anordnungen, die den Alltag der Bürger einschneidend verändert haben. Noch in der ersten Erhebung im April vergangenen Jahres gaben 60 Prozent der mehr als 3500 Teilnehmenden an, sehr gut oder gut mit der veränderten Situation und den entsprechenden Maßnahmen klarzukommen. Knapp ein Drittel der Befragten hingegen erklärten, schlecht oder sehr schlecht mit der Situation umgehen zu können. Dabei wiesen Frauen signifikant höhere Depressions- und Angstwerte auf als Männer.
Wie schon die erste Erhebung, beinhaltet auch die aktuelle Umfrage unterschiedliche Fragen zu aktuellem Befinden, Erleben und der jeweiligen Lebenssituation. Die webbasierte systematische Erfassung erfolgt anonym mit Hilfe von Selbstbeurteilungsskalen. Alle Bürgerinnen und Bürger ab 18 Jahren sind unter folgendem Link eingeladen, an der Erhebung teilzunehmen: https://ww2.unipark.de/uc/mhh_covid2021.
Corona-Impfung: Fakten gegen Fake News
Zum Thema Corona-Impfung kursieren in den Medien viele Falschmeldungen. Unser Infektiologe Prof. Dr. Matthias Stoll räumt mit Gerüchten und Lügen auf.
Stand: 02. Februar 2021
Falsch!
Die kurze Zeit der Entwicklung hat keinen Einfluss auf die Qualität, da alle Standards erfüllt worden sind, die andere Impfstoffe auch erfüllen. Dazu wurden weltweit im Vorfeld der Impfstoff-Studien weitreichende behördliche Regularien geschaffen, die für eine schnelle Zulassung ohne Abstriche an der Sicherheit die Voraussetzungen schufen..
Außerdem wurde auch von den Forschern und Impfstoffherstellern viel Geld investiert, damit die klinischen Studien ohne Zeitverzögerung durchgeführt werden konnten. Normalerweise müssen Forscher erst die Phase eins abgeschlossen haben, um Phase zwei zu beginnen. Auf Grund der hohen Priorität wurde aber erlaubt, dass die Phase zwei schon begonnen wird, obwohl Phase eins noch nicht abgeschlossen war.
Für die Entwicklung des Corona-Impfstoffs wurden bei den bisher zugelassenen Impfstoffen deutlich mehr Personen getestet als bei anderen Impfstoffen, die in früheren Jahren geprüft und zugelassen worden waren. Außerdem wurden – anders als bei den meisten früheren Impfstudien – besondere Regelungen getroffen, um möglichst alle Altersgruppen gleichmäßig einzuschließen und auch möglichst viele Menschen mit Begleiterkrankungen zu rekrutieren.
Falsch!
BioNTech und Moderna verwenden eine neue Technologie, den mRNA-Impfstoff. Dabei wird nicht – wie sonst üblich – ein virales Antigen geimpft, sondern dessen genetischer Code, also gewissermaßen die Bauanleitung dazu. Da der genetische Code der menschlichen Zellen statt eines RNA- ein DNA-Bauplan ist, kann eine RNA nicht in den DNA-Code im menschlichen Zellkern gelangen. Es ist also in etwa so, dass unsere Erbsubstanz einen natürlichen Schutz vor einer Umprogrammierung durch RNA und davon abgeleitete Impfstoffe hat. Aus demselben Grund sind auch die Vektorimpfstoffe von AstraZeneca wie auch der noch in klinischer Prüfung von Janssen befindliche Impfstoff, die auf RNA-Vektorviren basieren, unbedenklich im Hinblick auf Veränderungen am menschlichen Erbgut: Unseren Körperzellen fehlen von Natur aus die notwendigen Enzyme, um eine m-RNA oder eine RNA in eine DNA umzuschreiben. Viel mehr als ein solcher Schritt wäre aber notwendig, damit eine genetische Information aus RNA-Impfstoff oder Virus in unser Erbgut geraten kann.
Falsch!
Es wurde angenommen, dass es Ähnlichkeiten zwischen einem Spike-Protein des SARS-CoV-2-Virus und dem Protein gäbe, welches notwendig ist, um die Plazenta aufzubauen. Die Antikörper, die gebildet werden, wären so auch gegen das Plazenta-Protein vorgegangen. Diese Ähnlichkeit der Proteine besteht aber nicht.
Nicht ganz!
Für einen ausreichenden Impfschutz muss zweimal geimpft werden. Die zweite Impfung verdoppelt in etwa den Anteil der Geimpften mit ausreichendem Immunschutz. Die Wahrscheinlichkeit, an COVID-19 zu erkranken, liegt nach der zweiten Impfung um 95 bzw. 94 Prozent geringer als bei nicht geimpften Personen. Im Übrigen sind unter den weltweit über 60 derzeit in klinischer Prüfung befindlichen, also noch nicht zugelassenen Impfstoff-Kandidaten, auch Impfstoffe, die nur einmal geimpft werden müssen.
Falsch!
Das Risiko für bedrohliche Nebenwirkungen liegt weit unter 1 Promille, eher sogar unter 0,1 Promille. Diese Rate muss man in Relation sehen zu der – weltweit und über alle Altersgruppen – mehr als 2 Prozent betragenden Todesfallrate unter den Covid-19-Erkrankten.
Schwere Impfschäden treten zudem meist sehr zeitnah auf – in der Regel zeigen sich langfristige Nebenwirkungen spätestens nach acht Wochen. Was danach im Körper passiert, hängt oft nicht mehr direkt mit dem Impfstoff zusammen, da dieser längst vom Körper abgebaut. Auch die angestoßenen Immunreaktionen sind alle abgelaufen und das Immunsystem – spezifisch auf das Coronavirus trainiert - verharrt nur noch in „Hab-Acht-Stellung“.
SARS-CoV-2 greift das Herz an

MHH-Forschungsteam weist Biomarker für kardiovaskuläre Belastung im Blut von COVID-19-Betroffenen nach.
Stand: 21. Januar 2021
Infektionen mit dem Coronavirus SARS-CoV-2 bedeuten nicht nur eine Belastung für die Lunge. Das Virus befällt auch massiv das Herz-Kreislauf-System. Eine Forschungsgruppe des Instituts für Molekulare und Translationale Therapiestrategien der Medizinischen Hochschule Hannover (MHH) hat nun bestimmte Biomarker bei schwerkranken COVID-19-Betroffenen nachgewiesen, die typischerweise bei Entzündungsprozessen und bei Patientinnen und Patienten mit Herzerkrankungen zu finden sind und mögliche neue therapeutische Ansatzpunkte bieten. Die Studie unter der Leitung von Institutsdirektor Professor Dr. Dr. Thomas Thum und Dr. Christian Bär ist von der Deutschen Herzstiftung gefördert worden und im European Journal of Heart Failure veröffentlicht. Erstautoren sind Ankita Garg, PhD, Dr. Benjamin Seeliger und Dr. Anselm Derda.
mikroRNAs als Marker für kardiovaskuläre Schäden gefunden
„Wir haben angenommen, dass sogenannte nicht kodierende mikroRNAs, die keine Baupläne für genetische Information tragen, eine wesentliche regulatorische Rolle bei der überschießenden Immunreaktion und den anschließenden Umbauarbeiten im Bindegewebe der Lunge und des Herzens spielen. Wir wussten bereits, dass diese mikroRNAs auch im Blut detektierbar sind“, erklärt Professor Thum. Das Forschungsteam hat in Zusammenarbeit mit den MHH-Kliniken für Kardiologie und Angiologie sowie für Pneumologie Blutproben von 38 COVID-19-Patienten untersucht, die intensivmedizinisch behandelt und beatmet wurden. „Dafür haben wir uns auf verschiedene sensible mikroRNA-Marker für kardiovaskuläre Schäden konzentriert und analysiert, wie hoch ihre Konzentration im Blutserum ist“, sagt der Institutsleiter.
Zum Vergleich wurde in der Studie auch das Blut von Grippe-Patienten mit akutem Atemnotsyndrom (Acute Respiratory Distress Syndrome ARDS) untersucht, die ebenfalls intensivmedizinisch behandelt und beatmet werden mussten, sowie Blutproben einer gesunden Kontrollgruppe. Das Ergebnis: Im Vergleich zu den Gesunden war die Konzentration der mikroRNA-Marker im Blutserum der schwerkranken COVID-19-Patienten deutlich erhöht. Sie unterschied sich aber auch signifikant von den Werten der schwerkranken, ebenfalls mechanisch beatmeten Influenza-ARDS-Patienten.
Der Nachweis, dass auch das Herz von SARS-CoV-2-Infektionen betroffen ist, hat möglicherweise Folgen für die Behandlung Erkrankter. „Nach unserer Einschätzung müsste die Herzfunktion von COVID-19-Patienten im Langzeitverlauf beobachtet werden“, sagt der Kardiologe Thum. Außerdem will das Forschungsteam nun untersuchen, ob mit Hilfe der Biomarker auch eine Prognoseabschätzung für den Krankheitsverlauf und der Genesung möglich ist. Die mikroRNAs könnten zudem Ansätze für neue Therapien ermöglichen.
SARS-CoV-2 mutiert: Was wir über die Corona-Varianten wissen

In den letzten Wochen gibt es immer wieder Meldungen über neue Varianten des bisher bekannten Coronavirus aus Großbritannien, Südafrika und Japan. Müssen wir vor diesen Mutationen Angst haben? Prof Dr. Matthias Stoll, MHH-Infektiologe, klärt auf.
Stand: 15. Januar 2021
Warum erregen diese Mutationen aktuell so viel Aufmerksamkeit?
Prof. Stoll: Die Pressemeldungen über Varianten des SARS-CoV-2 Virus suggerieren, dass dieses Phänomen für SARS-CoV-2 etwas Neues, Unerwartetes oder Bedrohliches ist. Neu ist aber lediglich die große öffentliche Aufmerksamkeit seit den ersten Presseverlautbarungen über eine neue Variante, die vermehrt im Südosten Großbritanniens gesehen wurde. Diese vermehrte Wahrnehmung beruht auf zwei Besonderheiten: Erstens wurden in Großbritannien bis dahin – die allein wissenschaftlich begründeten – Sequenzierungen der Erbsubstanz aus SARS-CoV-2-Isolaten etwa 100 Mal häufiger als in Deutschland und in anderen Regionen durchgeführt. Das erklärt die – übrigens falsche - Wahrnehmung, dass es sich um eine nur in Großbritannien vorhandene oder – ebenfalls falsch – erstmals dort gefundene SARS-CoV-2-Variante handeln würde. Zweitens wurde die Variante sehr pressewirksam vom britischen Premierminister Boris Johnson bekannt gegeben, verbunden mit der Behauptung, dass es sich um ein ansteckenderes und gefährlicheres Virus als die anderen SARS-CoV-2-Varianten handeln würde – und diese Variante die ausufernden Infektionszahlen in Großbritannien erklären würde. Zumindest dieser letzte Punkt kann nicht stimmen. Denn zum einen wird nur ein geringer Teil der COVID-19-Fälle durch diese sogenannte Variante B 1.1.7 in Großbritannien verursacht und zum anderen ist die Infektionswelle dort vor allem durch die gesundheitspolitischen Maßnahmen verursacht.
Vereinzelte Fälle dieser Mutationen sind mittlerweile auch in Deutschland registriert worden. Muss uns das beunruhigen?
Prof. Stoll: Fälle von B 1.1.7 waren deutlich vor dem Auftreten in Großbritannien bereits in anderen Ländern beschrieben. Einer der ersten in Deutschland beschriebenen Fälle wurde im November in der MHH auf einer der COVID-19-Stationen behandelt und sein Virus wurde von der Virologie der MHH sequenziert. Dessen Infektionskette konnte nach Großbritannien zurückverfolgt worden. Derzeit laufen an verschiedenen Stellen seriöse wissenschaftliche Untersuchungen, die der Klärung dienen sollen, ob das Virus tatsächlich ansteckender oder gefährlicher ist.
Wie entstehen diese Mutationen? Wird es noch mehr Mutationen geben?
Prof. Stoll: Das Erfolgsmodell von SARS-CoV-2 und der meisten anderen Viren in den frühen Phasen einer Pandemie oder Epidemie beruht darauf, sich möglichst rasch auszubreiten und mit einer besonders hohen Vermehrungs- und Mutationsrate in der Anpassung an den Wirt zu optimieren. Bereits im Mai 2020 – also wenige Monate nach den ersten Fällen in Wu Han – wurde beschrieben, dass weltweit – und teilweise zeitgleich – eine Mutation der Aminosäure an Position 614 (D614G) des SARS-CoV-2-Spike-Proteins auftrat und das ursprüngliche Virus binnen knapp drei Monaten teilweise komplett verdrängte. Die Forscher konnten zeigen, dass sich die Variante 614G schneller vermehrte als sein viraler Vorfahre mit D614.
Wie unterscheiden sich die genannten drei Varianten?
Prof. Stoll: Alle Varianten weisen Mutationen im Spike-Protein auf. Das Spike-Protein ist die Spitze der „Kronen-Zacken“, die dem „Corona“-Virus seinen Namen gaben. Mit diesem Protein bindet das Virus an unsere Körperzellen über den dort vorhandenen ACE2-Rezeptor.
Von der japanischen Variante, die bisher erst bei vier Personen gefunden worden ist, weiß ich kaum weitere Einzelheiten. Die Varianten aus Südafrika und Großbritannien haben große Ähnlichkeit: Beiden Varianten gemeinsam ist eine Mutation an der Aminosäure 501. Diese Mutation (N501Y) wurde bereits vor einem halben Jahr in Peking beschrieben und war im Tierexperiment dadurch aufgefallen, dass sie die einzige Variante von SARS-CoV2 war, die auch Versuchsmäuse infizieren konnte. Der Gedanke, dass das Virus an dieser Stelle seine Ansteckungsfähigkeit entscheidend verändern könnte, liegt also nahe. Alle weiteren Aussagen zu einem erhöhten Krankheits- oder Sterberisiko sind bisher vollkommen spekulativ.
Sind die Mutationen gefährlicher als das bekannte Coronavirus?
Prof. Stoll: Wir wissen es bisher nicht. Wissenschaftliche Untersuchungen laufen auf Hochtouren, dauern aber eben noch einige Zeit. Diesen Zustand der Ungewissheit erträgt unsere Gesellschaft in Zeiten von verzögerungsfreier Digitalkommunikation zunehmend schlecht. Ich bin etwas unglücklich, dass derzeit so weitreichende und unseriöse Spekulationen stattfinden. Es ist gut möglich, dass die Mutationen für die Erkrankungsintensität überhaupt keine Bedeutung haben.
Wenn dem nicht so ist, so sollten wir uns die Frage stellen, warum die Mutationen in einer seit einem Jahr verlaufenden Pandemie nun (erst) eine unausweichliche katastrophale Wendung zu Massenerkrankungen und schwereren Verläufen bringen sollte. Die Erfahrung aus der Koevolution von (neuem) Erreger und Wirt ist im Allgemeinen so: Der Erreger schafft es, seinen Wirt immer effektiver zu infizieren. Dafür gibt es Hinweise bei D614G und N501Y. Gleichzeitig ist es aber für das Virus notwendig, seinen Wirt möglichst effektiv und lange ansteckungsfähig zu halten. Das bedeutet aber eben gerade das Gegenteil von schweren Erkrankungen, die sich durch starke Abwehrreaktionen und dadurch bedingtes Lungenversagen und einen frühzeitigen Tod auszeichnen. Beide Seiten finden dadurch zu einer – mehr oder minder – „friedlichen“ Koexistenz. Für diese Annahme könnten Beobachtungen sprechen, dass sich die neuen Virusvarianten möglicherweise bei Kindern und Jugendlichen schneller ausbreiten als die bisher vorherrschenden Varianten. Junge Menschen sind auch bisher schon vergleichsweise weniger schwer erkrankt mit SARS-CoV2 als ältere Menschen. Was wir sehen, ist also vielleicht der Anfang einer für uns Menschen guten Entwicklung.
Was bedeutet das Auftreten von Mutationen für den Impfschutz, brauchen wir neue Impfstoffe?
Prof. Stoll: Bisher dürfen wir darauf vertrauen, dass die aktuell eingesetzten Impfstoffe auch die derzeit in der Presse vermeldeten Virusvarianten mit abdecken, denn diese führen zu sehr vielen Immunantworten gegen vermutlich alle wichtigen Antigen-Abschnitte des Spike-Proteins. Es kommt dann nicht auf einen einzelnen Aminosäurenaustausch an. Falls durch immer weitere Mutationen die Impfstoffe an Wirksamkeit verlieren sollten, so bieten gerade die mRNA-Impfstoffe die vergleichsweise einfache Möglichkeit, den Impfstoff anzupassen. Genau zu diesem Zweck – der ständigen Anpassung an sich verändernde Tumorantigene – ist die Technik der mRNA-Impfung entwickelt und optimiert worden.
Die Fragen stellte: Vanessa Meyer
MHH startet Corona-Impfung der Beschäftigten
Impfzentrum hat Arbeit aufgenommen / Auch Geimpfte müssen Hygieneregeln strikt einhalten
Stand: 07. Januar 2021
Am Donnerstagmorgen war es so weit: Die Medizinische Hochschule Hannover (MHH) hat damit begonnen, ihre Mitarbeiterinnen und Mitarbeiter gegen das SARS-CoV-2-Virus zu impfen. Dr. Thomas Rebe, Leiter des Betriebsärztlichen Dienstes, impfte als erste MHH-Beschäftigte Farah Demir, Krankenpflegerin auf der Intensivstation 14 für COVID-19-Erkrankte. Als Zweite erhielt Martina Toussaint, Pflegeleitung der Zentralen Notaufnahme, eine Impfung mit dem COVID-19-mRNA-Impfstoff von Biontech/Pfizer. MHH-Präsident Professor Dr. Michael Manns ist froh, dass die Impfungen starten konnten: „Das ist eine gute Motivation für den weiteren Einsatz für unsere COVID-19-Patientinnen und Patienten – aber auch für alle anderen Patienten der MHH.“
"Wir sehen bei unseren Patienten die Folgen der Erkrankung"
„Ich bin begeistert, dass die Impfungen schon jetzt beginnen“, meinte Intensivpflegefachkraft Farah Demir, „ich hatte eigentlich erst später damit gerechnet.“ Auch ihre Kollegin Martina Toussaint aus der Zentralen Notaufnahme freut sich über den Impfstart. „Die Bereitschaft zur Impfung ist im Team der Notaufnahme sehr hoch“, sagte sie, „denn wir sehen bei unseren Patientinnen und Patienten die Folgen der Erkrankung.“
Professor Welte: "Das ist ein sicherer Impfstoff"
Die MHH hatte am Mittwochmorgen eine Lieferung von 975 Dosen des Impfstoffs mit dem Handelsnamen Comirnaty erhalten. Der Pneumologe und kommissarische Vizepräsident Professor Dr. Tobias Welte erläuterte, dass sich die MHH bei der Vergabe des Impfstoffs strikt an den Priorisierungsplan gemäß den Vorgaben des Bundesministeriums für Gesundheit hält. „Als erstes werden Mitarbeitende mit höchster Priorität geimpft, also zunächst die Kolleginnen und Kollegen, die mit COVID-19-Erkrankten zu tun haben.“ Welte betonte, „das ist ein sicherer Impfstoff“, die Impfung sei aber freiwillig.
Die MHH hat ein eigenes Impfzentrum aufgebaut. Das Zentrum für Informationsmanagement hat für die Abwicklung der Impfungen eine eigene App entwickelt. Am heutigen Donnerstag und am Freitag werden zunächst jeweils 50 Mitarbeiterinnen und Mitarbeiter geimpft, in der kommenden Woche die weiteren Dosen des Impfstoffs verimpft.
Professor Welte mahnte alle Geimpften, auch weiterhin alle Hygieneregeln strikt einzuhalten. „Die erste Impfung bietet nur einen sehr geringen Schutz. Zudem wissen wir derzeit nicht, ob nicht auch geimpfte Menschen das Virus weiterverbreiten können – dazu fehlen noch jegliche Studien“, sagte der Pneumologe.
Corona-Impfstoff in der MHH eingetroffen
Impfzentrum nimmt morgen Arbeit auf / Auch Geimpfte müssen Hygieneregeln strikt einhalten

Stand: 06. Januar 2021
Es war ein unscheinbares Paket, das am Mittwochmorgen gut bewacht die Medizinische Hochschule Hannover (MHH) erreichte. Der Inhalt sind 975 Impfdosen des COVID-19-mRNA-Impfstoffs von Biontech/Pfizer. Die Leiterin der MHH-Apotheke Dr. Heike Alz nahm mit ihrem Mitarbeiter Fachlogistiker Kai-Marcus Negelen die kostbare Fracht entgegen. „Ich bin froh, dass bereits morgen die ersten Mitarbeiterinnen und Mitarbeiter der Hochschule geimpft werden können, eine gute Motivation für den weiteren Einsatz für unsere COVID-19-Patientinnen und Patienten – aber auch für alle anderen Patienten der MHH“, betont MHH-Präsident Professor Dr. Michael Manns.
Der Pneumologe und kommissarische Vizepräsident Professor Dr. Tobias Welte ergänzt, dass hierbei strikt nach dem Priorisierungsplan gemäß den Vorgaben des Bundesministeriums für Gesundheit vorgegangen wird. „Als erstes werden Mitarbeitende mit höchster Priorität geimpft, also zunächst die Kolleginnen und Kollegen, die mit COVID-19-Erkrankten zu tun haben. Das sind vor allem Beschäftigte aus der Notaufnahme und von den Intensivstationen, die eine solche Impfung erhalten wollen.“ Die MHH habe ein eigenes Impfzentrum aufgebaut. Dr. Bastian Ringe von der COVID-19-Task Force der MHH erläutert, dass am Donnerstag und Freitag zunächst jeweils die ersten 50 Mitarbeiterinnen und Mitarbeiter geimpft werden, in der kommenden Woche werden die weiteren Dosen des Impfstoffs mit dem Handelsnamen Comirnaty verimpft.
Professor Welte mahnt alle Geimpften, auch weiterhin alle Hygieneregeln strikt einzuhalten. „Die erste Impfung bietet nur einen sehr geringen Schutz. Zudem wissen wir derzeit nicht, ob nicht auch geimpfte Menschen das Virus weiterverbreiten können – dazu fehlen noch jegliche Studien“, sagt der Pneumologe.
Corona-Pandemie: MHH ist ein sicherer Ort
CoCo-Studie: Im nächsten Schritt soll Immunantwort nach Corona-Impfung untersucht werden

Stand: 04.01.2021
Seit Beginn der Corona-Pandemie in Deutschland im März 2020 untersucht ein Forschungsteam der MHH-Klinik für Rheumatologie und Immunologie in der CoCo (COVID-19 Contact)-Studie, wie häufig es beim Personal in der Krankenversorgung zu einer Infektion mit SARS-CoV-2 gekommen ist. Dazu wurde das Blut auf Antikörper gegen SARS-CoV-2 untersucht, was eine stattgefundene Infektion anzeigt. „Wir wollten vor allem wissen, wie viele Teilnehmerinnen und Teilnehmer erkrankt sind, ohne es zu merken“, sagt Studienleiter Professor Dr. Georg Behrens.
Die beruhigenden Ergebnisse: Es gab viel weniger Infizierte als befürchtet. Nur bei etwa einem Prozent waren überhaupt Antikörper gegen SARS-CoV-2 nachzuweisen – eine sehr niedrige Infektionsrate im Vergleich zur Bevölkerung in der Region Hannover. Außerdem konnte das Studienteam kaum sogenannte stille Infektionen feststellen. Nur zwei der insgesamt mehr als 1.250 Getesteten hatten sich bis November infiziert, ohne es zu wissen. Deshalb ist die Furcht, sich in der Klinik selbst anzustecken, weitgehend unbegründet. Und das liegt nicht nur an der bislang relativ niedrigen Zahl an COVID-19-Patientinnen und -Patienten. Auch das Klinikpersonal selbst trägt entscheidend dazu bei, indem es offensichtlich verantwortungsvoll arbeitet und die Hygienevorschriften beachtet.
Mehr als 1.000 Mitarbeitende nehmen an der CoCo-Studie teil
Die MHH ist bundesweit eine der ersten Institutionen, die Ärztinnen, Ärzte und Pflegekräfte aus der klinischen Routine- und Notfallversorgung von COVID-19-Patientinnen und Patienten regelmäßig testet. „Wir haben anfangs wöchentlich, dann monatlich Blutproben von mehr als 200 Teilnehmenden untersucht und gleichzeitig mithilfe von Fragebögen mögliche Symptome erfasst“, erklärt Anne Cossmann, Doktorandin in der Klinik und eine Organisatorin der Studie. Ein logistischer Kraftakt, denn aufgrund der Abstandsregeln konnten die Teilnehmenden nicht zentral zur Blutentnahme bestellt werden. „Da aber alle medizinisch geschult sind, haben sie zum Glück selbst die Blutproben entnommen, wir hatten sozusagen lauter kleine Studienzentren auf dem Campus“, sagt Studienleiter Behrens. Inzwischen sind zudem 1.000 weitere Probanden rekrutiert worden, die alle sechs Monate getestet werden. Das Interesse an der CoCo-Studie ist enorm. „Wir sind dankbar für die Teilnahmebereitschaft, können aber leider nicht noch mehr Interessierte einschließen“, sagt Professor Behrens.
Als nächstes soll der Impfschutz untersucht werden
Jetzt geht die Studie in eine neue Phase, denn demnächst starten die Impfungen gegen SARS-CoV-2. Nächstes Ziel ist, die dadurch ausgelöste Immunantwort zu untersuchen. „Wir haben vorab Fragebögen zur möglichen Impfteilnahme an unsere Teilnehmerinnen und Teilnehmer versendet. Aufgrund der Antworten gehen wir davon aus, dass sich 70 bis 80 Prozent gegen das Corona-Virus immunisieren lassen werden“, schätzt Professor Behrens. Daraus leite sich die Frage ab, wie stark die Impflinge jeweils auf den Impfstoff ansprechen, wie viele Antikörper sie bilden und wie lange der Impfschutz andauert. Doch auch Teilnehmende, die sich nicht impfen lassen möchten, werden weiterhin innerhalb der CoCo-Studie getestet. Die Ergebnisse erfahren sie auf einer extra für die klinische Studie eingerichteten Webseite. „Die Seite ist eine Art Kommunikationsplattform für Neuigkeiten, Hintergrundinformationen und Schaubilder“, erklärt Anne Cossmann. Die Teilnehmenden können sich mit einem persönlichen Passwort einloggen, Fragen stellen und ihre Untersuchungsergebnisse abfragen – alles pseudonymisiert und datenschutzkonform.
COVID-19-Langzeitfolgen: Was wir jetzt wissen

Stand: 15. Dezember 2020
Prof. Dr. Tobias Welte, Pneumologe und kommissarischer Vizepräsident der MHH, klärt über den Stand in Sachen Langzeitfolgen von COVID-19-Erkrankungen auf.
Welche Beschwerden haben die Betroffenen?
Prof. Welte: In der Post-COVID-19-Ambulanz der MHH gibt es viele Menschen, die nach einer überstandenen Erkrankung unter Beschwerden leiden. Aber man muss hier unterscheiden. Zum einen sind das Menschen, die aufgrund einer schweren COVID-19-Erkrankung im Krankenhaus auf der Intensivstation behandelt worden sind. Diese verlassen die Klinik nicht beschwerdefrei, weil sie teilweise wochenlang beatmet werden mussten. Es gibt aber auch Patient_innen, die nur leicht erkrankt waren, und die sich danach mit Beschwerden in der COVID-Ambulanz melden.
Die Beschwerden lassen sich ebenfalls unterteilen. Zum einen klagen die Menschen über Luftnot. Bei diesen stellen die MHH-Ärzt_innen fest, dass sie Veränderungen an Lunge, aber auch am Herzen aufweisen. Zum Beispiel hat sich die Pumpleistung des Herzmuskels oder der Herzrhythmus verändert. Das sind aber die wenigsten Fälle. Außerdem können Patient_innen mit chronischen Erkrankungen - vor allem der Niere und der Leber – eine bleibende Verschlechterung erleiden. Viel mehr Patient_innen haben allerdings das sogenannte Fatigue-Syndrom, eine Art Mattigkeits-Syndrom. Das äußert sich in Abgeschlagenheit, Schlaflosigkeit, Konzentrationsstörungen, Leistungseinschränkungen und Antriebslosigkeit.
Wie können diese Beschwerden behandelt werden?
Prof. Welte: Die organischen Erkrankungen etwa an Lunge und Herz können gut speziell therapiert werden. Für die neurologischen Symptome – das Fatigue-Syndrom und auch Verlust des Geschmacks- und Geruchssinn – gibt es keine spezielle Therapie. An der MHH wird versucht, je nach Art der Beschwerden gezielt mit Physiotherapie, Atemtherapie und neurokognitivem Training zu helfen. Bei Verlust des Geschmacks- oder Geruchssinns ist wiederum ein Training auch dieser Sinne möglich.
Die Betroffenen werden in der Post-COVID-Ambulanz regelmäßig über Wochen und Monate vorstellig und dabei beobachten die Ärzt_innen ganz deutlich, dass die Beschwerden im Verlauf weniger werden und es den Menschen immer besser geht.

Gibt es eine Erklärung für diese neurologischen Symptome?
Prof. Welte: Das Fatigue-Syndrom ist nicht neu. Das ist im Zusammenhang mit anderen Infektionskrankheiten wie dem Pfeifferschen Drüsenfieber, bei neurologischen Krankheiten und auch im Bereich der Lunge bekannt. Vermutlich spielt die Störung des Nervenmuskelgewebes eine Rolle beim Auslösen dieses Syndroms.
Die Geruchsstörung ist hingegen bereits sehr gut analysiert. Hier befallen die Coronaviren die olfaktorischen Zellen, d.h. die für den Geruchssinn zuständigen Zellen. Die Schädigung kann sich unterschiedlich auswirken: Sind nur die Zellen betroffen, bildet sich die Störung schnell wieder zurück. Ist allerdings der zuleitende Nerv befallen, kann es sehr lange dauern, bis der Geruchssinn wieder funktioniert.
Wie viele Menschen leiden unter Langzeitfolgen?
Prof. Welte: Grob geschätzt tritt bei zwei bis drei Prozent der COVID-19-Erkrankten ein ausgeprägtes Post-COVID-Syndrom auf. Vermutlich wird es weit mehr Menschen geben, die nach der Erkrankung leichte Einschränkungen haben. Aber diese melden sich nicht, weil sie im Alltag nicht darunter leiden.
Grundsätzlich kann jeder einmal Erkrankte solche Langzeitfolgen entwickeln. Ob es der Einzelne sehr stark oder gar nicht merkt, hängt auch von seiner ursprünglichen körperlichen Verfassung und Fitness vor der Erkrankung ab. Ein Leistungssportler bemerkt selbst eine geringe Einschränkung seiner Fitness sehr schnell und deutlich. Jemand, der eher bewegungsarm im Alltag ist, bemerkt die Folgen nicht so schnell. Das könnte der Grund dafür sein, dass vor allem jüngere, fitte Menschen eher leiden, obwohl sie nicht häufiger erkranken.
Impfstoff gegen Corona: Was wir aktuell wissen

Stand: 7. Dezember 2020
MHH-Infektiologe Professor Dr. Matthias Stoll klärt über den aktuellen Stand in Sachen Corona-Impfstoff auf.
Zu den vielversprechenden Impfstoffarten gehören Lebend- und Totimpfstoffe, Vektorimpfstoffe und neuerdings auch mRNA-Impfstoffe. Worin unterscheiden sie sich?
Prof. Stoll: Grundprinzip einer jeder Impfung ist es, dass durch körperfremde molekulare Strukturen („Fremdantigene“) im Körper gezielt eine spezifische, gegen das Antigen gerichtete Immunantwort hervorgerufen wird, die nach dieser Lernphase des Immunsystems später dann rasch und effektiv abgerufen werden kann - beispielsweise wenn das Fremdantigen auf einem Infektionserreger wiedererkannt wird und verhindert, dass die jeweilige Krankheit ausbricht.
Totimpfstoffe bestanden früher aus kompletten abgetöteten Krankheitserregern, daher der Name Totimpfstoff. Inzwischen werden meist stattdessen nur noch Teilbestandteile (sogenannte Spaltvakzine oder Subunit-Vakzine) oder aber künstliche, gentechnisch hergestellte Antigene spezifischer Krankheitserreger verwendet. Alle genannten Varianten werden als Totimpfstoffe zusammengefasst, um deutlich zu machen, dass die Erreger(-bestandteile) in diesen Impfstoffen sich nicht von selbst vermehren können. Totimpfstoffe regen das körpereigene Abwehrsystem insbesondere zur Antikörperbildung an.
Lebendimpfstoffe bestehen aus vermehrungsfähigen, aber abgeschwächten Krankheitserregern. Diese lösen die Erkrankung selbst nicht aus, können aber vereinzelt eine vorübergehende, harmlose "Impfkrankheit" hervorrufen.
Vektorimpfstoffe gehören zu den Lebendimpfstoffen und bestehen aus für den Menschen harmlosen Erregern, die durch gezielte gentechnische Veränderung Antigene des Krankheitserregers tragen. Das dergestalt veränderte Überträgervirus – auch Vektorvirus genannt - funktioniert in etwa wie ein Trojanisches Pferd, mit dem der Bauplan für eine Immunantwort gegen eine Infektionserkrankung ins Zentrum der Immunabwehr zum Nachbau angeboten wird.
m-RNA-Impfstoffe sind im Grunde eine Weiterentwicklung und Minimalisierung des Trojanischen-Pferd-Prinzips eines Vektorimpfstoffs: Es wird auf das für die eigentliche Immunisierung nicht notwendige Vektorvirus verzichtet und stattdessen nur noch eine gentechnisch hergestellte Erbinformation von Krankheitserreger-Antigen(en) zur Impfung eingeschleust. Die körpereigenen Zellen des Geimpften werden dadurch vorübergehend zur Produktion dieses Fremd-Antigens angeregt und präsentieren dieses dem Immunsystem in besonders vorteilhafter Weise. Dadurch entstehen vielgestaltige spezifische Immunantworten. Ein weiterer Vorteil ist, dass die m-RNA nach getaner Arbeit komplett abgebaut wird und dass es den menschlichen Zellen nicht möglich ist, eine Erbinformation aus der m-RNA in den genetischen DNA-Code unserer eigenen Erbsubstanz umzuwandeln. Dies erhöht die Sicherheit des Impfkonzepts, weil sich der mit der Impfung künstlich in Gang gesetzte Vorgang nicht verselbständigen kann.
Wie lange dauert es, bis man nach einer Impfung immun ist?
Prof. Stoll: Eine spezifische Immunantwort – die gewünschte Folge einer Impfung – kommt bereits nach wenigen Tagen allmählich in Gang, braucht aber etwa zwei Wochen oder etwas mehr, bis sie das gewünschte Niveau erreicht. Fast alle gegen die COVID-19 Erkrankung entwickelten Impfungen gehen dann aber noch einen zweiten Schritt, weil im Abstand von drei Wochen bis zwei Monaten eine Auffrisch-Impfung erfolgen muss, damit der Impfschutz einerseits höher ist und andererseits deutlich länger anhält. Das bedeutet, dass die COVID-Impfungen erst nach frühestens vier bis sechs Wochen nach der ersten Dosis ihre vollständige Impfwirkung entfalten.
Macht jeder Impfstoff in gleicher Weise immun?
Prof. Stoll: In der Tat befinden sich derzeit weltweit etwa 50 unterschiedliche Corona-Impfstoffe bereits in klinischer Prüfung. Jeder Impfstoff ruft zwar eine bestimmte Immunantwort hervor, aber die damit verbundene effektive Schutzwirkung vor einer Infektion hängt von mehreren Faktoren ab:
- Die Auswahl eines geeigneten Impfstoffs, der möglichst zielgenau die für einen Schutz entscheidenden Immunreaktionen auslöst und diese spezifischen Immunantworten im Langzeitgedächtnis unseres Immunsystems hinterlegt.
- Die Art des Impfstoffs, z.B. als Lebendimpfstoff, Tot-Impfstoff oder RNA-Impfstoff. Jedes Impfprinzip führt zu unterschiedlichen Varianten der Immunabwehr. Lebendimpfstoffe und RNA-Impfstoffe sind besonders gut in der Lage, gleichzeitig mehrere Varianten der spezifischen Immunabwehr zu induzieren, also nicht nur eine Antikörperantwort, sondern auch noch eine zelluläre Immunantwort.
- Nicht nur der Impfstoff spielt eine Rolle, sondern auch Faktoren bei der zu impfenden Person. Hohes Alter, männliches Geschlecht, bestimmte Erkrankungen und die Einnahme bestimmter Medikamente sind einige Faktoren, die mit einer weniger ausgeprägten Immunantwort einhergehen. Die Impfstoffe versucht man aber so auszulegen, dass auch unter solchen Bedingungen möglichst noch eine ausreichende Immunantwort hervorgerufen wird.
Wie lange hält die Impfwirkung an?
Prof. Stoll: Für COVID-19 wissen wir das noch nicht, weil es ja keine Langzeitbeobachtungen gibt. Leider scheinen die Immunreaktionen gegen SARS-CoV-2 rascher abzunehmen als bei vielen anderen Infektionen. Ob im gleichen Maße der Immunschutz einer Impfung auch rascher abnimmt, ist bisher noch unbekannt. Es könnte also sein, dass man vielleicht regelmäßige Auffrisch-Impfungen durchführen muss, wie man es ja auch bei der Grippeimpfung oder Tetanusimpfung kennt.
Wer soll sich impfen lassen?
Prof. Stoll: Möglichst viele Menschen um eine weltweite Herdenimmunität zu erreichen, die im Idealfall bewirkt, dass SARS-CoV-2 wieder komplett aus der Menschheit verschwindet.
Zunächst wird man aber weder Impfstoff für alle zur Verfügung haben noch kann man alle 80 Millionen Deutsche in wenigen Tagen oder Wochen impfen. Deshalb haben der Nationale Ethikrat und andere Fachinstitutionen empfohlen, zunächst bevorzugt diejenigen zu impfen, die ein stark erhöhtes Risiko haben, schwer an COVID-19 zu erkranken - und außerdem die Personen im Gesundheitswesen und Beschäftigte in sogenannten systemrelevanten Berufen, z.B. bei Polizei und Feuerwehr. Mitarbeiter*innen an der MHH gehören damit zu denjenigen, die als erste mit angesprochen sind.
Sollten sich auch Risikopatienten mit geschwächtem Immunsystem impfen lassen?
Prof. Stoll: Ja! Genau solche Personen gehören ja gerade zu den bevorzugt zu impfenden Personen. Im Einzelfall muss allerdings geklärt werden, wann ein möglichst günstiger Impfzeitpunkt im Krankheitsverlauf oder Rahmen einer laufenden immunschwächenden Therapie ist. Bei sehr schweren Immundefekten wäre mit dem behandelnden Arzt auch die Frage zu klären, ob die Impfung eine Gefährdung bewirken könnte.
Sollten sich auch Menschen impfen, die schon mit dem Virus infiziert waren?
Prof. Stoll: Bisher ist mir nicht bekannt, dass man Personen, die bereits COVID-19 hatten, von der Impfung ausschließen wollte. Solch ein Konzept würde auch keinen Sinn machen, weil man weiß, dass die natürlich erworbene Immunantwort dieser sogenannten Rekonvaleszenten sehr oft rasch wieder abnahm.
Wie groß ist die Gefahr von problematischen Nebenwirkungen?
Prof. Stoll: Die beiden m-RNA-Impfstoffe der Firmen Biontech/Pfizer und Moderna sollen – übereinstimmend nach den Angaben der Hersteller und auch nach Aussagen von unabhängigen Studienbeobachter-Boards – recht gut verträglich sein. Hauptnebenwirkungen waren eher leichter – zumindest nicht lebensbedrohlicher – Natur und vorübergehend, wie z.B. Kopfschmerzen und/oder Reaktionen an der Einstichstelle. Daten zu möglichen Langzeitnebenwirkungen liegen anderseits noch nicht vor, weil es sich ja um beschleunigte Zulassungen handelt. Dem durch das Fehlen von Langzeitdaten potenziell erhöhten Risiko wird jedoch Rechnung getragen durch eine verpflichtende und vergleichsweise aufwändige Beobachtung und Dokumentation von Nebenwirkungen bei allen Personen, die mit den neuen Impfstoffen geimpft werden.
Wie viel Prozent der Bevölkerung müssen geimpft werden, um die Verbreitung des Virus aufzuhalten?
Prof. Stoll: Um eine Herdenimmunität gegen das SARS-CoV-2-Virus zu erreichen, müssen mindestens 70 bis 75 Prozent der Bevölkerung immun sein. Diese Prozentzahlen ergeben sich ganz schlicht rechnerisch aus der Basisreproduktionszahl (R0) des Virus, die vom Robert-Koch-Institut und in mehreren publizierten Metaanalysen* zwischen 3,3 und 3,8 angegeben wird. In einer aktuellen, repräsentativen Umfrage der Barmer Krankenkasse von Ende November 2020 lag die Impfbereitschaft gegen COVID-19 für erwachsene Deutsche bei nur 53 Prozent, für die Niedersachsen immerhin bei 56 Prozent. Leider wäre aber mit diesen niedrigen Impfquoten das erhoffte Versetzungsziel in eine Welt ohne Lockdown und AHA-Regeln hierzulande nicht zu erreichen.
Die Fragen stellte: Vanessa Meyer
*(i) Lin YF et al. Frontiers in Medicine. 2020;7:321; (ii) Liu Y et al. Journal of travel medicine. 2020. 53. (iii) Alimohamadi Y, et al. Journal of preventive medicine and public health. 2020;53(3):151-7.
MHH startet COVID-19-Therapiestudie mit Blutplasma von Genesenen

Bundesgesundheitsministerium fördert COMET mit rund 3,34 Millionen Euro.
Stand: 17. November 2020
Noch gibt es kein wirklich vielversprechendes Medikament gegen COVID-19. Eine Option ist die Behandlung mit Blutplasma von Menschen, die diese Erkrankung bereits überstanden haben - mit sogenanntem Rekonvaleszentenplasma (>> Begriffsklärung). Im Blutserum enthaltene Antikörper gegen das Virus könnten die Immunabwehr von Infizierten im Kampf gegen SARS-CoV-2 unterstützen. Jetzt soll eine neue klinische Studie klären, wie gut diese passive Immunisierung tatsächlich funktioniert. Unter der Leitung von Professor Dr. Rainer Blasczyk, Leiter des Instituts für Transfusionsmedizin und Transplant Engineering der Medizinischen Hochschule Hannover (MHH), untersuchen Forscherinnen und Forscher aus der MHH, den Kliniken in Dortmund, Krefeld, Magdeburg und Essen sowie dem Siloah-Krankenhaus Hannover, ob die therapeutische Übertragung von Antikörpern gegen SARS-CoV-2 schwere Verläufe der COVID-19-Erkrankung verhindern kann. Die multizentrische Studie mit dem Titel COMET startet an diesem Dienstag an der MHH und wird vom Bundesministerium für Gesundheit (BMG) mit rund 3,34 Millionen Euro gefördert.
Schwere Krankheitsverläufe verhindern
Rekonvaleszentenplasma wird in Kliniken zwar bereits gegen COVID-19 eingesetzt – wegen der besonderen Lage in Zeiten der Pandemie ist eine Ausnahme im Arzneimittelgesetz vorgesehen. Gleichwohl fehlt bislang ein Wirksamkeitsnachweis für diese Therapieform. Den sollen nun klinische Studien erbringen. Zwei davon laufen bereits, untersuchen aber die Plasmagabe bei schwer Erkrankten. An der COMET-Studie nehmen dagegen 340 COVID-19-Patientinnen und -Patienten im Alter zwischen 18 und 75 Jahren teil, die einen eher milden Krankheitsverlauf haben: Sie müssen zwar in einem Krankenhaus behandelt, aber noch nicht beatmet werden. Die passive Immunisierung durch die gespendeten, erregerspezifischen Antikörper könnte so verhindern, dass leichtere COVID-19-Betroffene im Verlauf ihres Klinikaufenthaltes doch noch auf die Intensivstation verlegt werden müssen. „Wir gehen davon aus, dass die adoptive Immuntherapie am besten wirkt, je früher wir sie einsetzen“, sagt Professor Blasczyk. Der Transfusionsmediziner ist daher überzeugt, dass eine prophylaktische Behandlung — etwa für nicht-infizierte Risikopatienten — die Erkrankung sogar gänzlich verhindern könnte.
Spenderplasma wird genau geprüft
Die Studienteilnehmenden werden in zwei Gruppen unterteilt. Die eine erhält an zwei aufeinanderfolgenden Tagen jeweils 250 Milliliter Spenderplasma, die andere als Vergleichsgruppe nicht. Damit sichergestellt ist, dass sich in den Plasmen einerseits genügend Anti-SARS-CoV-2-aktive Antikörper und andererseits keine eventuell gesundheitsschädlichen Substanzen befinden, wird das Spenderplasma zuvor in den Laboren am MHH-Institut für Virologie und im TWINCORE getestet. „Plasma hat zwei Vorteile: Es ist sicher und steht innerhalb kurzer Zeit zur Verfügung“, betont Professor Blasczyk. Die COMET-Studie läuft bis Ende kommenden Jahres. Der Transfusionsmediziner hofft jedoch, deutlich früher Ergebnisse vorlegen zu können.
- Für Plasmaspenden können sich COVID-19-Genesene an das Institut für Transfusionsmedizin und Transplant Engineering wenden unter RKP-Spende@mh-hannover.de.
- Informationen zur COMET-Studie finden Sie hier.
MHH sucht Probanden ab 60 Jahre für Corona-Studie

Tuberkulose-Impfstoff soll bei älteren Menschen das Immunsystem gegen das Corona-Virus stärken.
Stand: 05. November 2020
Ein Impfstoff gegen Tuberkulose könnte helfen, einen Etappensieg gegen das Corona-Virus zu erringen. Die MHH sucht deshalb für eine Studie verstärkt nach Menschen über 60 Jahre, die sich mit dem sogenannten Immunbooster VPM 1002 impfen lassen möchten. Das Präparat soll das Immunsystem im Kampf gegen den Sars-CoV-2-Erreger stärken. „VPM 1002 ist die gentechnologisch verbesserte Variante eines jahrzehntealten Impfstoffs, der in vielen Ländern zur Bekämpfung des Tuberkulose-Erregers eingesetzt wird“, sagt Professor Dr. Christoph Schindler von der Medizinischen Hochschule Hannover (MHH), Leiter der Stabsstelle CRC Core Facility am Clinical Research Center Hannover. Weil der Impfstoff offenbar nicht nur gegen das Tuberkulose-Bakterium hilft, sondern die Immunantwort generell verbessert, könnte er auch die Abwehr gegen das Corona-Virus verstärken. „Im Idealfall verringert die Impfung die Wahrscheinlichkeit, an Corona-Virus-Disease zu erkranken“, erklärt Professor Schindler. Interessierte Personen können sich melden unter: Telefon (0511)-5350 8333 (Rekrutierungstelefon) oder per E-Mail unter: CRC.Studienteilnahme@mh-hannover.de
SARS-CoV-2: Wie viele neutralisierende Antikörper braucht man zum Schutz?

MHH entwickelt einfachen Test zum Nachweis schützender neutralisierender Antikörper.
Stand: 05. November 2020
Infektionen mit dem Coronavirus SARS-CoV-2 können sehr unterschiedlich verlaufen: Während einige Menschen keine Symptome haben, erkranken andere schwer. Eine wichtige Frage, die sich nach überstandener Infektion oft stellt, ist, in welchem Umfang neutralisierende Antikörper gegen das Virus gebildet wurden, da nur diese den Körper vor erneuter Infektion schützen können.
Um neutralisierende Antikörper nachzuweisen, werden meist infektiöse Viren, lebende Zellen sowie Labors mit hohem Sicherheitsstandard benötigt. Aufgrund der sehr hohen Anforderungen dieses Tests können nur sehr begrenzt Blutproben von Genesenen auf das Vorhandensein neutralisierender Antikörper im Blutserum untersucht werden. „Um das zu ändern, haben wir ein sehr einfaches und schnelles Verfahren entwickelt, für das lediglich zwei für den Infektionsprozess wichtige Proteine benötigt werden: Das Spike-Protein des Virus und das Protein ACE2 der Zelle. Wenn die Bindung des Spike Proteins an ACE2 durch Serumantikörper unterdrückt wird, so sind diese Antikörper auch in der Lage, die Infektion von Zellen mit dem Virus zu verhindern“, sagt Dr. Berislav Bosnjak vom Institut für Immunologie der Medizinischen Hochschule Hannover (MHH). Er ist Erstautor der dazu in der Fachzeitschrift Cellular and Molecular Immunology jetzt publizierten Studie.
Neuer Test kann für die Klinik weiterentwickelt werden
„Mit Hilfe des von uns entwickelten Tests ist es nun möglich, in klinischen Studien eine Vielzahl von Patientinnen und Patienten über eine längere Zeitspanne zu untersuchen, und festzustellen, wie lange diese so wichtigen Antikörper im Blut vorhanden sind“, betont Professor Dr. Reinhold Förster, Leiter des MHH-Instituts für Immunologie und Seniorautor der Studie. Noch sei das neue Verfahren nur für die Forschung verfügbar. Es könne jedoch potenziell so angepasst werden, dass es künftig auch für Routineuntersuchungen verwendet werden kann.
Sowohl mit dem bisherigen als auch mit dem neuen Verfahren konnte das Team zeigen, dass etwa zehn Prozent der SARS-CoV-2-Infizierten keine schützenden Antikörper im Blut hatten. Dies betraf in erster Linie Infizierte, die nur geringe Symptome zeigten und nur für kurze Zeit krank waren. Hingegen entwickelten vor allem die Patienten viele Antikörper, die stärkere Symptome hatten und länger erkrankt waren. „Noch ist unklar, welche Mengen an neutralisierenden Antikörpern benötigt werden, um Genesene vor einer erneuten Infektion zu schützen. Mit dem jetzt vorhandenen Test wird es aber möglich sein, diese wichtige Frage schneller zu beantworten“, sagt Professor Förster.
An der Studie waren weitere Mitarbeiterinnen und Mitarbeiter des MHH-Instituts für Immunologie beteiligt, des Instituts für Virologie und des Instituts für Transfusionsmedizin und Transplant Engineering. Ebenso mitgewirkt haben Teams der Klinik für Rheumatologie und Immunologie sowie der Klinik für Pneumologie und des Deutschen Primatenzentrums in Göttingen.
Die Forschungsarbeit „Low serum neutralizing anti-SARS-CoV-2 S antibody levels in mildly affected COVID-19 convalescent patients revealed by two different detection methods“ wurde durch das Corona-Forschungsförderprogramm des Landes Niedersachsen, den Exzellenzcluster RESIST und den Sonderforschungsbereich der Deutschen Forschungsgemeinschaft SFB 900 finanziert.
Stichwort: Neutralisierende Antikörper
Von den Antikörpern, die Menschen nach einer erfolgreich überstandenen Infektion mit SARS-CoV-2 im Blut haben, sind die neutralisierenden Antikörper besonders effektiv. Sie sind eine besonders wichtige Antikörper-Gruppe, denn sie docken am Virus an und verhindern, dass das Virus in die menschlichen Zellen eindringt und sich dort vermehrt. Neutralisierende Antikörper können das Virus also ausschalten.
Die Originalarbeit finden Sie hier.
Corona-Tests und Therapie-Grundlagen: Hier forscht die MHH mit
Gemeinsam gegen Corona: Die Medizinische Hochschule Hannover ist in acht Projekten des Nationalen Netzwerks der Universitätsmedizin beteiligt.
Stand: 23. Oktober 2020
Gute Forschung braucht gute Netzwerke, besonders in Zeiten globaler Herausforderungen. Im Kampf gegen das Coronavirus SARS-CoV-2 geschieht das in Deutschland mit dem "Nationalen Netzwerk der Universitätsmedizin zu Covid-19". Ein Verbund aus allen deutschen Universitätskliniken stellt sich den dringenden Forschungsthemen und bündelt in 13 Projekten klinikübergreifende Forschungsaktivitäten zur Bewältigung der Corona-Pandemie. Die Medizinische Hochschule Hannover (MHH) ist an acht Projekten beteiligt. „Ich freue mich, dass die MHH ihre ausgewiesene Forschungsexpertise und die Erfahrungen mit der Behandlung von Covid-19-Betroffenen einbringen und so zu einer bestmöglichen Versorgung von Patientinnen und Patienten in ganz Deutschland beitragen kann“, sagt MHH-Präsident Professor Dr. Michael Manns. Das Bundesministerium für Bildung und Forschung (BMBF) unterstützt die Forschungsaktivitäten im Netzwerk mit insgesamt 150 Millionen Euro.
Die MHH ist an folgenden acht Netzwerk-Projekten des Nationalen Netzwerks Universitätsmedizin beteiligt:
B-FAST - "Bundesweites Forschungsnetz Angewandte Surveillance und Testung"
Surveillance umfasst die Beobachtung, Analyse, Interpretation und Berichterstattung von Gesundheitsdaten. Die Corona-Pandemie zeigt, dass unterschiedliche Test- und Überwachungsstrategien für die Gesamtbevölkerung, die Schulen und Kitas, eventuelle Risikobereiche und Kliniken benötigt werden. B-Fast entwickelt eine Plattform, in der solche Strategien erprobt werden können. Dafür führt es unterschiedliche Analysen und Bewertungen zusammen. So unterstützt es Strategien, die nicht nur in der akuten Krise helfen, sondern auch auf künftige Pandemien übertragen werden können.
COVIM - "Bestimmung und Nutzung von SARS-CoV-2 Immunität"
Im Projekt kooperieren zahlreiche Universitätskliniken, um immunologische Daten aus Bevölkerungsstudien und der Untersuchung von Covid-19-Genesenen zusammenzuführen und neue wissenschaftliche Erkenntnisse zur Immunität gegen SARS-CoV-2 zu generieren. Zudem soll untersucht werden, wie die Immunität auf andere Personen übertragen und für neue Therapieansätze genutzt werden kann. COVIM arbeitet eng mit den ebenfalls im Netzwerk Universitätsmedizin geförderten Projekten insbesondere mit NAPKON, B-FAST und CEO-sys zusammen.
DEFEAT PANDEMIcs - "Deutsches Forschungsnetzwerk Autopsien bei Pandemien"
Im Projekt wird ein deutschlandweites Obduktionsnetzwerk aufgebaut, in dem Daten, Biomaterialien und Erkenntnisse systematisch und standardisiert erfasst und zusammengeführt werden. Diese einzigartige Vernetzung der meisten pathologischen, neuropathologischen und rechtsmedizinischen Institute der deutschen Universitätsklinika sowie nicht-universitärer Partner ermöglicht ein tieferes Verständnis der Erkrankung und hilft, wirkungsvollere Therapieansätze zu entwickeln.
EViPan - "Entwicklung, Testung und Implementierung von regional adaptiven Versorgungsstrukturen und Prozessen für ein evidenzgeleitetes Pandemiemanagement koordiniert durch die Universitätsmedizin"
Um Covid-19-Patientinnen und -Patienten zukünftig noch schneller und besser erkennen und behandeln zu können und eine optimale Routineversorgung aufrechtzuerhalten, wird ein nationales Pandemiemanagement benötigt. Es trägt auch dazu bei, Ansteckungen zur vermeiden und liefert eine ethische und normative Bewertung von Versorgungsszenarien unter Pandemiebedingungen, um auf zukünftige Pandemien besser vorbereitet zu sein. Die Universitätskliniken stehen als international vernetzte Maximalversorger und Forschungseinrichtungen im Zentrum regionaler Gesundheitsnetzwerke. Im Projekt kooperieren sie mit dem Robert Koch-Institut, mit dem öffentlichen Gesundheitsdienst und den Landesregierungen zur gemeinsamen Erreichung des Ziels
FoDaPl - "Nationale Forschungsdatenplattform"
In diesem Projekt wird eine bundesweit einheitliche, datenschutzkonforme Infrastruktur für die Speicherung von Covid-19-Forschungsdatensätzen geschaffen. In dieser Forschungsdatenplattform können beispielsweise Labordaten pseudonymisiert den Forschenden über sichere und transparente Verfahren zur Verfügung gestellt werden. Damit wird die Plattform eine zentrale Informationsquelle für unterschiedliche Forschungsarbeiten, die sich mit der Entwicklung besserer Behandlungsansätze für Covid-19 befassen.
NAPKON - "Nationales Pandemie Kohorten Netz"
Das Projekt NAPKON schafft die Grundlage für ein besseres Verständnis des Krankheitsverlaufs bei Covid-19 und die Erforschung möglicher Therapien, indem es in wissenschaftlichen Studien klinische Daten, Bioproben und Bildgebungsdaten zusammenführt. NAPKON ist eng verzahnt mit dem Aufbau der Nationalen Forschungsdatenplattform und kooperiert mit dem Projekt COVIM. Die so möglich werdenden Studien können beispielsweise Auskunft über die Langzeitfolgen einer Covid-19-Erkrankung geben, auch wenn die Betroffenen während der Behandlung beispielsweise aus der Klinik zum Hausarzt wechseln.
PallPan - "Nationale Strategie für Palliativversorgung in Pandemiezeiten"
In diesem Projekt werden auf wissenschaftlicher Basis Handlungsempfehlungen und Informationsmaterialien erstellt, um schwerkranke und sterbende Menschen auch in Pandemiezeiten bestmöglich versorgen und ihre Belange - sowie die Belange ihrer Angehörigen - berücksichtigen zu können. Es handelt sich hierbei um den bisher größten strukturierten Zusammenschluss der Palliativmedizin in einem Forschungsprojekt in Deutschland. Betrachtet werden alle Bereiche der ambulanten und stationären Hospiz- und Palliativversorgung (Hausärzte, Fachärzte, Pflegedienste, Palliativdienste, Heime, Krankenhäuser, Hospize).
RACOON - "Radiological Cooperative Network zur Covid-19 Pandemie"
RACOON ist die erste deutschlandweite Radiologie-Plattform, bei der fast alle Universitätskliniken beteiligt sind. Hier werden Röntgenaufnahmen von Patientinnen und Patienten mit Verdacht auf Covid-19 zusammengeführt und mit den Krankheitsverläufen in Beziehung gebracht. Die Befunde werden mithilfe Künstlicher Intelligenz analysiert. Dadurch wird eine schnellere und präzisere Diagnose der Erkrankung und ihres Verlaufs möglich und eine Entscheidungsgrundlage für epidemiologische Studien, Lageeinschätzungen und Frühwarnmechanismen geschaffen.
Weitere Informationen zum Projekt B-FAST erhalten Sie bei Professor Dr. Dr. Michael Marschollek unter Telefon (0511) 532-5295 oder unter marschollek.michael@mh-hannover.de.
Weitere Informationen zum Projekt COVIM erhalten Sie bei Professor Dr. Thomas Schulz unter Telefon (0511) 532-6737 oder unter schulz.thomas@mh-hannover.de.
Weitere Informationen zum Projekt DEFEAT PANDEMIcs erhalten Sie bei Professor Dr. Danny Jonigk unter Telefon (0511) 532-9532 oder unter jonigk.danny@mh-hannover.de.
Weitere Informationen zum Projekt EViPAN erhalten Sie bei Professor Dr. Jörg Haier unter Telefon (0511) 532-19307 oder unter haier.joerg@mh-hannover.de.
Weitere Informationen zum Projekt FoDaPl erhalten Sie bei Professor Dr. Dr. Michael Marschollek unter Telefon (0511) 532-5295 oder unter marschollek.michael@mh-hannover.de.
Weitere Informationen zum Projekt NAPKON erhalten Sie bei Professor Dr. Thomas Illig unter Telefon (0511) 532-7856 oder unter illig.thomas@mh-hannover.de.
Weitere Informationen zum Projekt PallPan erhalten Sie bei Professor Dr. Nils Schneider unter Telefon (0511) 532-2744 oder unter schneider.nils@mh-hannover.de.
Weitere Informationen zum Projekt RACOON erhalten Sie bei Professor Dr. Frank Wacker unter Telefon (0511) 532-3422 oder unter wacker.frank@mh-hannover.de.
MHH-Forscher finden mögliche Helfer gegen COVID-19-Infektion im Herz

Stand: 2. Oktober 2020
Infektionen mit Bakterien und Viren sind eine zusätzliche Belastung für das Herz-Kreislauf-System. Das gilt auch für das Coronavirus SARS-CoV-2. Doch das Virus scheint nicht nur bei älteren Menschen mit kardiovaskulären Grunderkrankungen zu Herzschädigungen zu führen. Auch nur leicht erkrankte, jüngere Patientinnen und Patienten können nach überstandener COVID-19-Infektion entzündliche Veränderungen im Herzmuskel oder im Herzbeutel aufweisen. Die Ursache dafür liegt im Angiotensin-umwandelnden Enzym 2 (angiotensin-converting enzyme 2, ACE2). Diese Bindungsstelle ist das Einfallstor für SARS-CoV‑2 in das Lungengewebe. Weil sich ACE2 auch in Herzmuskelzellen befindet, können die Viren auch das Herz befallen und dort massive Entzündungen auslösen. Eine Forschungsgruppe des Instituts für Molekulare und Translationale Therapiestrategien der Medizinischen Hochschule Hannover (MHH) hat nun eine Möglichkeit entdeckt, diesen Weg für das Coronavirus zu blockieren. Die Studie unter der Leitung von Institutsdirektor Professor Dr. Dr. Thomas Thum Dr. Christian Bär ist im Journal of Molecular and Cellular Cardiology veröffentlicht. Erstautoren sind Dongchao Lu und Shambhabi Chatterjee, PhD.
Über ACE2-Enzym befallen Coronaviren die Zellen
ACE2 steuert den Salz- und Flüssigkeitsgehalt im Körper und regelt den Blutdruck. Als Andockstelle für Coronaviren spielt das Enzym zudem eine zentrale Rolle bei COVID-19. „Als einer der Hauptrezeptoren für SARS-CoV-2 ist ACE2 gleichzeitig ein potenzielles Ziel zur Bekämpfung von COVID-19“, erklärt Professor Thum. Sein Forschungsteam hat nach Möglichkeiten gesucht, die Enzymkonzentration herunter zu regulieren und ist mit Hilfe von bioinformatischen Methoden auf eine Gruppe von mikroRNAs gestoßen, die den Prozess steuern. mikroRNAs sind winzige, nicht-codierende RNA-Schnipsel, die keinen genetischen Bauplan umsetzen, sondern den Bau von einzelnen Proteinen in der Zelle sehr gezielt verhindern können.
miR-200c reguliert die ACE2-Aktivität herunter
„Vor allem ein Kandidat namens miR-200c konnte die ACE2-Aktivität in Herzmuskelzellen von Ratten und in im Labor aus Stammzellen hergestellten menschlichen Kardiomyozyten deutlich herunterregulieren“, sagt Studienleiter Dr. Bär. Im nächsten Schritt muss das vielversprechende Ergebnis aus den Zellkultur-Versuchen nun in lebenden Organsimen überprüft werden. Sollte die Studie auch im Mausmodell erfolgreich verlaufen, könnte der Einsatz von miR-200c künftig eine wichtige Strategie im Kampf gegen Coronaviren sein – selbst dann, wenn es einen wirksamen Impfstoff gibt. „Auch die Erreger der schweren Atemwegserkrankungen SARS und MERS gehören zu den Coronaviren, die über ACE2 in die Zellen gelangen“, betont Professor Thum. Daher sei es nicht unwahrscheinlich, dass auch bei einer künftigen Coronavirus-Pandemie dieser Mechanismus genutzt werden kann.
- Die Originalpublikation „MicroRNAs targeting the SARS-CoV-2 entry receptor ACE2 in cardiomyocytes” ist hier online verfügbar.
Virtueller Besuch im MHH-Kreißsaal

Stand: 25. August 2020
MHH geht neue Wege, um Schwangere in Zeiten von Corona zu informieren / Jeden Montag startet um 18.30 Uhr eine Live-Übertragung mit Expertengesprächen / Anmeldung per Mail
Bei Schwangeren ist die Frauenklinik der Medizinischen Hochschule Hannover (MHH) in der Region Hannover eine sehr beliebte Adresse. „Wir bieten für die normale Geburt bis zur Risikoschwangerschaft unsere engagierte und hochprofessionelle Betreuung an“, sagt Klinikdirektor Professor Dr. Peter Hillemanns. Konnten angehende Eltern vor der Corona-Krise die Geburtsklinik besichtigen, muss die Frauenklinik nun neue Wege gehen, um zukünftige Mütter und Väter zu erreichen. Auch unter den deutlichen Einschränkungen der COVID-19-Krise möchte die Frauenklinik allen werdenden Eltern die Möglichkeit geben, sich im direkten Kontakt über den Kreißsaal in der MHH zu informieren. „Daher freuen wir uns nun den ersten webbasierten Informationsabend für werdende Eltern in Hannover anzubieten“, Nina Meier, Hebamme im Kreißsaal. „Wir möchten den Eltern zeigen, dass sie nicht allein da stehen mit all ihren Fragen.“
Fragen direkt an die Experten stellen
Jeden Montag um 18.30 Uhr können sich werdende Eltern in einer Live-Übertragung über Themen rund um die Schwangerschaft und die Geburt in der MHH informiert. Zudem haben sie die Möglichkeit, im Anschluss an die allgemeine Vorstellung direkt Fragen an die MHH-Expertinnen und -Experten zu stellen und mit ihnen ins Gespräch zu kommen.
Über eine formlose E-Mail an geburtshilfe.infoabend@mh-hannover.de erhalten Interessierte die Zugangsdaten. Die Live-Übertragung über das Programm Microsoft Teams beginnt jeden Montag um 18.30 Uhr. Technische Voraussetzungen sind ein Computer mit (integrierter) Kamera, Mikrofon und Lautsprecher oder Kopfhörer. Auch mit einem Tablet oder Smartphone ist ein Zugang möglich.+
Weitere Informationen über die Geburtsklinik der MHH erhalten Sie auch unter www.mhh.de/praenatalmedizin-und-geburtshilfe-im-perinatalzentrum.
COVID-19: Wer wird behandelt, wenn die Intensivbetten knapp werden?
Stand: 19. August 2020
Autorin: Tina Götting/MHH
Die Zahl der an COVID-19 Erkrankten in Deutschland entwickelt sich bisher zwar nicht so dramatisch wie beispielsweise in Italien, Spanien oder USA. Dennoch sorgt das rasante Tempo, mit dem sich das Coronavirus verbreitet, auch hierzulande für Beunruhigung und Sorgen im Gesundheitssystem. Was geschieht, wenn die Kapazitäten in der Intensivmedizin plötzlich nicht mehr ausreichen, um alle Patientinnen und Patienten bestmöglich zu behandeln? Dann kommt die sogenannte Triage oder auch „Priorisierung“ zur Anwendung, bei der das Behandlungsteam möglicherweise unter Zeitdruck entscheiden muss, wer intensivmedizinisch behandelt wird und wer palliativmedizinisch versorgt wird. Doch welche Kriterien spielen bei dieser Priorisierung eine Rolle? Um die Behandlungsteams bei einer so schwerwiegenden Entscheidung nicht allein zu lassen, haben acht medizinische Fachgesellschaften im Frühjahr dieses Jahres dazu klinisch-ethische Empfehlungen veröffentlicht. Die Empfehlungen sind eine Leitlinie, keine Gesetze.
Die Empfehlungen finden viel Zustimmung, aber auch Widerspruch. Das wurde auch bei einer Online-Podiumsdiskussion am 16. Juni im Schloss Herrenhausen deutlich. Die Veranstaltung wurde organisiert von der Krankenhausseelsorge und dem Klinischen Ethik-Komitee der MHH, unterstützt von der VolkswagenStiftung - den Video-Mitschnitt finden Sie hier. Die Zuschauenden konnten sich per Chat an der Diskussion beteiligen. Hier kommen fünf Experten des Podiums mit ihrer persönlichen Meinung zu Wort.





Professor Dr. Marius Hoeper, kommissarischer Direktor der MHH-Klinik für Pneumologie und Leiter der interdisziplinären Intensivstation für COVID-19-Patienten. „Je länger man über Triage bzw. Priorisierung nachdenkt, desto deutlicher kommt man zu dem Schluss, dass es eine gesamtgesellschaftliche Aufgabe sein muss, solche Situationen zu verhindern, wo immer dies möglich ist. Übertragen auf die COVID-Pandemie bedeutet dies, dass die Vorhaltung ausreichender Ressourcen eine gesellschaftliche, politische und eben auch ethische Verpflichtung ist. Deutschland ist in der vergleichsweise günstigen Position, dass es überdurchschnittlich viele Intensivbetten, Ärzte und medizinische Geräte hat. Große Knappheit gibt es hingegen bei den Pflegenden. Dieser Zustand ist weder neu noch unbekannt - ihn zu beheben ist somit nicht nur eine gesellschaftspolitische, sondern auch eine ethische Verpflichtung.“
Das Papier betont das Prinzip der Gleichbehandlung: Grunderkrankungen, das kalendarische Alter, soziale Aspekte und Behinderungen sind keine legitimen Kriterien für Triage-Entscheidungen. „Vorerkrankungen sind nur dann relevant, wenn sie die Überlebenswahrscheinlichkeit der aktuellen Erkrankung beeinflussen“, heißt es in den Empfehlungen. Gleichbehandlung bedeutet auch, dass bei einer notwendigen Triage alle Patienten, die eine Intensivbehandlung benötigen, in die Auswahl einbezogen werden – egal, ob es sich beispielsweise um einen COVID-19-Patienten, einen Schlaganfallpatienten oder ein Unfallopfer handelt. Dabei ist es ganz gleich, ob die Patientin oder der Patient gerade in der Notaufnahme, auf einer Allgemeinstation oder auf einer Intensivstation behandelt wird. Grundsätzlich soll vor der Aufnahme auf die Intensivstation die Indikation und der Patientenwille geprüft werden.
Orientierung an der klinischen Erfolgsaussicht
Das maßgebliche Kriterium bei einer Priorisierung ist die klinische Erfolgsaussicht, also die Wahrscheinlichkeit, dass die Patientin oder der Patient die aktuelle Erkrankung mithilfe der Intensivtherapie überleben wird. Die längerfristige Überlebenswahrscheinlichkeit und die Lebensqualität spielen dabei keine Rolle. Bei der Beurteilung sollen alle die Erfolgsaussichten beeinflussenden Faktoren berücksichtigt werden. Die Entscheidung bei der Triage solle in einem Team aus mindestens drei Experten aus unterschiedlichen Blickwinkeln gefällt werden, heißt es in den Empfehlungen.
Die jeweils aktuelle Fassung der „Entscheidungen über die Zuteilung intensivmedizinischer Ressourcen im Kontext der COVID-19-Pandemie“ finden Interessierte unter www.divi.de.
Der Begriff „Triage“ kommt aus dem Französischen und bedeutet so viel wie “Auswahl“ oder „Sichtung“. „Priorisierung“ bezeichnet ein Verfahren, bei dem aufgrund festgelegter Kriterien einzelne Erkrankte anderen vorgezogen werden, wenn absoluter Mangel an Behandlungskapazitäten herrscht. Das Behandlungsteam steht dabei vor der Aufgabe, Entscheidungen so zu treffen, dass mit den vorhandenen Ressourcen möglichst viele Menschenleben gerettet werden können.
Die klinisch-ethischen Empfehlungen arbeiteten folgende Fachgesellschaften aus: Deutsche Interdisziplinäre Vereinigung für Intensiv- und Notfallmedizin (DIVI), Deutsche Gesellschaft für Interdisziplinäre Notfall- und Akutmedizin (DGINA), Deutsche Gesellschaft für Anästhesiologie und Intensivmedizin (DGAI), Deutsche Gesellschaft für Internistische Intensivmedizin und Notfallmedizin (DGIIN), Deutsche Gesellschaft für Neurointensiv- und Notfallmedizin (DGNI), Deutschen Gesellschaft für Pneumologie und Beatmungsmedizin (DGP), Deutsche Gesellschaft für Palliativmedizin (DGP), Akademie für Ethik in der Medizin (AEM).
Die klinisch-ethischen Empfehlungen der acht Fachgesellschaften
Entscheidung über die Zuteilung intensivmedizinischer Ressourcen im Kontext der COVID-19-Pandemie.
Video
Diskussion: Wer wird behandelt, wenn die medizinischen Kapazitäten knapp sind?
Die Podiumsdiskussion "COVID-19 - Wer wird behandelt, wenn medizinische Kapazitäten knapp sind?" am 16. Juni 2020 sollte einen Beitrag zu einer öffentlichen gesellschaftlichen Debatte über aktuelle klinisch-ethische Empfehlungen für Kriterien der Triage leisten.
MHH erforscht Spätfolgen der Corona-Infektion

Stand: 24. Juli 2020
COVID-Ambulanz für offiziell Genesene begleitet Betroffene / Teilnehmerinnen und Teilnehmer für Studie gesucht.
Genesen, aber nicht gesund: Einige Menschen, die an COVID-19 erkrankt waren, leiden noch Wochen und Monate nach der akuten Erkrankung an deren Folgen. Zu den Symptomen gehören Müdigkeit, verminderte körperliche Belastbarkeit, Konzentrationsschwäche, Atemprobleme und Geschmacks- oder Geruchsverlust. „Diese Spätfolgen zeigen sich nicht nur bei Patientinnen und Patienten, die schwer betroffen waren und stationär behandelt wurden, sondern auch bei solchen mit mittlerem oder mildem Krankheitsverlauf“, erklärt Professor Dr. Marius Hoeper, kommissarischer Direktor der Klinik für Pneumologie der Medizinischen Hochschule Hannover (MHH). In seiner Klinik gibt es die COVID-Ambulanz für Genesene, in der Patientinnen und Patienten nach ihrer Erkrankung begleitet werden. Um mehr über die Spätfolgen herauszufinden, führen Professor Hoeper und sein Team die Studie „IRMI 19“ (ImmunpRofile iM Langzeitverlauf nach COVID-19) durch.
Die COVID-Ambulanz für Genesene gibt es seit Mitte Mai. „Es gibt Betroffene, die sich drei oder vier Monate nach der Erkrankung immer noch nicht wieder gesund fühlen“, erklärt Dr. Isabell Pink, Leiterin der Ambulanz. Für einige sei es aufgrund der Beschwerden schwierig, ihrem Beruf nachzugehen, selbst wenn es sich „nur“ um einen Bürojob handelt. Viele klagten über Luftnot bei Belastung und ein Engegefühl in der Brust. Darunter seien auch Patienten zwischen 21 und 50 Jahren, die vor der Infektion mit dem Virus SARS-CoV-2 vollkommen gesund gewesen seien. „Ihre Situation verbessert sich nur sehr langsam“, sagt die Pneumologin. Medikamentös kann sie den Patienten nicht viel anbieten. „Wir können ihnen nur raten, auf ihren Körper zu hören, insgesamt einen Gang runterzuschalten und gegebenenfalls eine ambulante Reha zu beantragen.“
Ein halbes Jahr unter Beobachtung
Dennoch schätzen die Betroffenen die Betreuung in der Ambulanz. Sie fühlen sich sicherer, wenn sie ärztlich begleitet und ihr Zustand über längere Zeit beobachtet wird. In der Ambulanz verfolgen die Experten den Verlauf über mindestens ein halbes Jahr. Die Patientinnen und Patienten werden dreimal untersucht: sechs bis acht Wochen, drei Monate und sechs Monate nach der akuten SARS-CoV-2-Infektion. Dazu gehören eine Lungenfunktionsmessung, die Analyse von Blut, Urin und Speichel, eine körperliche Untersuchung und ein Belastungstest sowie gegebenenfalls eine bildgebende Diagnostik. Es besteht ein enger Kontakt zu anderen Fachdisziplinen, die bei Bedarf mit hinzugezogen werden.
Über die Langzeitfolgen einer Infektion mit dem Coronavirus ist insgesamt noch wenig bekannt. Die bisherigen Forschungen und klinische Beobachtungen haben jedoch gezeigt, dass SARS-CoV-2 praktisch jedes Organ befallen und dort Schäden verursachen kann. „Wir nehmen an, dass COVID-19 das Immunsystem nachhaltig verändert“, erläutert Professor Hoeper. Durch die Studie „IRMI 19“wollen er und sein Team neue Erkenntnisse über die Spätfolgen der Virusinfektion gewinnen. „Wir gehen davon aus, dass es zwischen den beobachteten Immunphänomenen und den anhaltenden Beschwerden Zusammenhänge gibt, die wir besser verstehen möchten, natürlich auch in der Hoffnung, diese in Zukunft behandeln zu können.“ Aufschlüsse darüber sollen Immunprofile im Langzeitverlauf bringen.
An der Studie sollen rund 100 Betroffene teilnehmen, die ursprünglich nur leicht an COVID-19 erkrankt waren und trotzdem an Spätfolgen leiden. In die Studie können auch Patienten eingeschlossen werden, die nicht in der MHH behandelt wurden. Sie können sich in der COVID-Ambulanz für Genesene melden.
Interessierte erreichen die COVID-Ambulanz für Genesene unter Telefon (0511) 532-5030, Fax (0511) 532-18538 oder E-Mail: pneumologie.covid@mh-hannover.de.
Weitere Informationen erhalten Sie bei Dr. Isabell Pink, Klinik für Pneumologie, unter Telefon (0511) 532-9314 oder pink.isabell@mh-hannover.de.
T-Lymphozyten spielen wichtige Rolle für Krankheitsverlauf bei COVID-19

MHH-Forschungsteam veröffentlicht erste europäische Studie dieser Art im Lancet-Journal „EBioMedicine“
Stand: 08. Juli 2020
Infektionen mit dem Coronavirus SARS-CoV-2 können sehr unterschiedlich verlaufen – einige Menschen bleiben völlig ohne Symptome oder zeigen einen milden Krankheitsverlauf. Andere müssen im Krankenhaus behandelt werden. Doch auch hier gibt es Unterschiede zwischen Patientinnen und Patienten, die auf der Intensivstation beatmet werden müssen und solchen, die weniger schwer an COVID-19 erkranken. Wie sich diese beiden in den Kliniken versorgten Gruppen immunologisch unterscheiden, hat ein Forschungsteam der Medizinischen Hochschule Hannover (MHH) herausgefunden. Unter der Leitung des Instituts für Immunologie und der Klinik für Hämatologie, Hämostaseologie, Onkologie und Stammzelltransplantation haben die Wissenschaftlerinnen und Wissenschaftler das Blut von COVID-19-Patientinnen und -Patienten untersucht. Dabei stellten sie fest, dass für den Verlauf der Erkrankung eine bestimmte Zusammensetzung der Lymphozyten eine wichtige Rolle spielt, die für die gezielte Immunabwehr zuständig sind. Als erste europäische Studie dieser Art ist die Forschungsarbeit im Lancet-Journal „EBioMedicine“ erschienen. Erstautor ist Dr. Ivan Odak.
Zahl der T-Lymphozyten sinkt bei schwer erkrankten COVID-19-Patienten
„Uns war zwar bekannt, dass schwer an COVID-19 erkrankte Patienten generell weniger Lymphozyten im Blut haben“, sagt Dr. Christian Schultze-Florey, gemeinsam mit Professor Dr. Christian Könecke verantwortlicher Leiter der Studie. „Allerdings wussten wir nicht, welche speziellen Untergruppen und in welchen Ausmaß diese tatsächlich betroffen sind.“ Lymphozyten gehören zu den weißen Blutkörperchen und werden wie alle Blutzellen im Knochenmark gebildet. Danach müssen sie im Körper einen Reifungsprozess durchlaufen, bevor sie als T- oder B-Lymphozyten körperfremde Zellen wie Bakterien oder Viren erkennen und bekämpfen können. Bei schweren Verläufen von COVID-19 – etwa Patienten, die beatmet werden müssen – zeigten sich alle Lymphozyten-Unterarten vermindert im Vergleich zu gesunden Kontrollpersonen. Dies war bei milden COVID-19 Verläufen deutlich weniger ausgeprägt.
„Von wegweisender Bedeutung war zudem, dass die COVID-19-Patienten mit milder Erkrankung schon bei Aufnahme ins Krankenhaus mehr Effektor-T-Zellen aufwiesen als die Patienten mit einem schweren Verlauf“, erläutert Professor Könecke. Effektor-T-Zellen sind besonders aktivierte T-Zellen, die entweder direkt kranke Zellen zerstören oder mit Botenstoffen das Immunsystem alarmieren und so zusätzliche Immunzellen anlocken. Unterschiede konnten die Forscher auch im Verlauf der COVID-19-Erkrankung feststellen. Erholen sich die Patienten von der Infektion mit SARS-CoV-2 und verbessert sich ihr Gesundheitszustand, nimmt auch die Anzahl der Effektor-Zellen im Blut deutlich zu. Auch Gedächtniszellen, die als eine besondere Form der T-Zellen Krankheitserreger bei einer erneuten Infektion wiedererkennen und dadurch schneller bekämpfen können, lassen sich im Laufe der Genesung wieder verstärkt nachweisen. Bleibt eine Besserung der Erkrankung aus, kommt es hingegen nicht zu einem solchen Anstieg.
Gezieltere Diagnose und effektivere Behandlung möglich
„Die T-Zell-Immunantwort scheint bei COVID-19 eine entscheidende Rolle zu spielen“, sagt Professor Förster, Leiter des Instituts für Immunologie. Die generelle Abnahme der Lymphozyten-Unterarten und der Effektor-T-Zellen könnten daher als Biomarker dienen, um über die Messung des Immunstatus den Schweregrad der Erkrankung frühzeitig einzuschätzen. „Das ist wichtig, weil manche Patienten bei der Aufnahme ins Krankenhaus klinisch zunächst stabil erscheinen, jedoch schon wenig später ein schwerer COVID-19 Verlauf eintritt“, betont Studienleiter Schultze-Florey. Diese Patienten könnten durch eine gezielte Diagnose schneller und effektiver behandelt werden. Auch der Therapieverlauf ließe sich mithilfe der T-Zell-Marker möglicherweise vorhersagen. So könnte bereits während der Behandlung kontrolliert werden, ob die Patienten darauf ansprechen und sich ihr Gesundheitszustand voraussichtlich verbessert.
Die Forschungsarbeit „Reappearance of Effector T Cells Is Associated With Recovery from COVID-19“ wurde finanziert durch das Corona-Forschungsförderprogramm des Landes Niedersachsen, den Exzellenzcluster „RESIST“und den Sonderforschungsbereich (SFB) 900 der Deutschen Forschungsgemeinschaft.
Weitere Informationen erhalten Sie bei Dr. Christian Schultze-Florey unter Telefon (0511) 532-9725 oder schultze-florey.christian@mh-hannover.de.
Die Originalpublikation ist online verfügbar unter https://authors.elsevier.com/sd/article/S2352396420302607.
Ein süßes Dankeschön für die Pflege
Stand: 03. Juli 2020
Welch‘ süße Idee! Um die Arbeit der Pflegekräfte während der Pandemie zu würdigen, hat Heimathonig.de der MHH 180 Gläser mit je 125 Gramm Biohonig aus Witzenhausen zukommen lassen. Den Honig wiederum haben viele Kunden des Versands während einer Aktion spendiert. Die Stabsstelle Kommunikation hat den Honig auf den Stationen verteilt, die besonders mit COVID-19-Patientinnen und -Patienten zu tun hatten.
„Wir freuen uns sehr“, sagt Kerstin Kleinau, pflegerische Leitung auf der COVID-19-Intensivstation 14. „Das ist ein tolles Feedback und eine Würdigung dessen, was wir geleistet haben und auch immer noch leisten.“ Zwar ist die Zahl der intensivpflichtigen COVID-19-Patienten auf der Station 14 deutlich zurückgegangen, doch entspannt ist die Situation noch lange nicht. „Absolute Konzentration und Aufmerksamkeit bestimmt weiterhin unseren Arbeitsalltag“, erklärt sie. Zu ihrem Team gehören 50 Pflegekräfte. Dazu kommen Ober- und Stationsärztinnen und -ärzte.
Während der besonders kritischen Wochen im Frühjahr war die Station voll belegt mit Patientinnen und Patienten, die an dem Coronavirus erkrankt waren. „Das war eine riesige Herausforderung für uns alle“, sagt die Stationsleitung, „selbst für die Reinigungskräfte, denn für sie galten plötzlich ganz neue Arbeitsbedingungen mit verschärften Hygieneregeln und Bekleidungsvorschriften.“ Der Honig von Heimathonig.de sei eine sehr nette Anerkennung. „Da können wir nur sagen: ein Dankeschön zurück!“
Zurück zur Normalität


Stand: 30. Juni 2020
Das SARS-CoV-2-Virus bestimmt auch weiterhin unser Leben. Welche Auswirkungen es an der MHH gibt, beschreiben Präsident Professor Manns und Vizepräsident Professor Welte im Interview mit der HAZ. Hier die wichtigsten Aussagen.
Am 2. Juni war es endlich so weit: Nach 84 Tagen im Notfallmodus ging die MHH wieder in den Normalbetrieb über. In dieser Zeit hatte das Präsidium gemeinsam mit der Krankenhauseinsatzleitung (KEL) die gesamten Geschicke der Hochschule zentral gelenkt. Eine Phase, in der die Hochschule wegen eines Erlass‘ des Landes Niedersachsen gezwungen war, Elektivbehandlungen einzustellen, um Platz für mögliche COVID-19-Patientinnen und -Patienten vorhalten zu können. "Wir haben die Ambulanzen geschlossen und geplante Operationen verschoben“, erläutert MHH-Präsident Professor Dr. Michael Manns. Ausgenommen waren Krebspatientinnen und -patienten, für die die gesamte onkologische Behandlung weitergeführt und nicht unterbrochen wurde. "Ein niedriger Prozentsatz ist aber aus Angst vor einer Ansteckung im Krankenhaus selbst nicht zur Tumornachsorge gekommen und hat Operationen abgesagt", ergänzt der Präsident.
Professor Dr. Tobias Welte, als kommissarischer Vizepräsident zuständig für die Krankenversorgung, betont, dass die MHH während der ganzen Zeit den Notfallbetrieb komplett weiterlaufen lassen konnte. "Gleichzeitig haben wir die Möglichkeit geschaffen, im Notfall 80 Intensivbetten für COVID-19-Patienten bereit zu stellen, außerdem hätten wir bis zu 300 COVID-19-Betten auf Normalstation nutzen können“, sagt Professor Welte. "Heute wissen wir: Das haben wir alles nicht gebraucht. Aber in der Anfangsphase der Pandemie mussten wir mit Schlimmerem rechnen." Professor Welte hat enge persönliche Kontakte nach Italien, er ist dort aufgewachsen. „Ich habe jeden Tag in Telefonaten mit Freunden dort gehört, was dort geschieht und wir mussten befürchten, dass wir das hier auch bekommen."
Stationäre Leistungen bei 75 Prozent
Die MHH ist eine hochschulmedizinische Einrichtung der Maximalversorgung, extrem viele der hier behandelten Menschen sind schwer erkrankt – oft auch in Notfallsituationen. „Daher konnten wir in den ersten sechs Monaten 75 Prozent unseres stationären Leistungsniveaus halten, bei ambulanten Patienten sind wir teils auf 50 Prozent zurückgefallen, da ja die elektive Versorgung nicht mehr erlaubt war“, betont der Vizepräsident. "Jetzt nähern wir uns wieder einer normalen Auslastung in allen Bereichen, immer abhängig davon, wie es mit SARS-CoV-2 weitergeht."
Die Politik hat den Kliniken Kompensationszahlungen für leerstehende Bereiche zugesagt. Doch Professor Manns ist skeptisch: "550 Euro Ausgleichszahlung pro nicht belegtem Bett wird nicht reichen. Jetzt sind 760 Euro in der Diskussion. Die Vorhaltekosten für ein Bett in der Universitätsklinik liegen aber bei 980 Euro." Ein Ausgleich im ambulanten Bereich sei zudem schwer zu berechnen. "Und es bleibt die Frage, ab wann diese Ausgleichszahlungen gewährt werden und für wie lange."
"Niemand wurde systematisch benachteiligt"
Während des Lockdowns stellten sich viele die Frage, ob Patientengruppen weniger oder schlechter behandelt werden würden. Die beiden Mediziner sehen dafür keine Anzeichen. "Interessant wird sein, was spätere Auswertungen zu Schlaganfall- und Herzinfarktpatienten ergeben werden", sagt der Präsident, "ob wirklich viele Menschen ihre Symptome zu lange ignoriert haben. Ich glaube aber nicht, dass eine Patientengruppe systematisch benachteiligt war." Deutschland habe keine erhöhte Sterblichkeit zu verzeichnen gehabt, ergänzt Professor Welte. "In der Schweiz dagegen richtete sich das nach den Sprachgrenzen. Es gab keine Übersterblichkeit in der deutschsprachigen Schweiz, aber eine deutliche in den französisch- und italienischsprachigen Gebieten. Der Grenzverkehr war zu Anfang nicht unterbunden. Der französische Teil der Schweiz hat eine viermal so hohe Infektionsrate wie der deutsche."
Die MHH hat bisher (Stand: 30. Juni) 60 Menschen behandelt, die an COVID-19 erkrankt waren, davon 30 auf Intensivstation. Ende Juni wurden noch drei Menschen auf der Intensivstation 14 beatmet und sieben Patienten auf Normalstation. Niedersachsen ist bisher verhältnismäßig gut durch die Pandemie gekommen. War alle Vorsorge also übertrieben? Nein, meinen die beiden Professoren. „Im Nachhinein wissen es immer alle besser“, sagt der Präsident. Und sein Vize fügt hinzu: „Wir haben ein paar glückliche Umstände gehabt: Wir haben gesehen, was in anderen Ländern passiert und konnten uns vorbereiten. In Italien dagegen grassierte das Virus bereits seit Wochen, bevor es das erste Mal diagnostiziert wurde." Hinzu komme, dass in Deutschland zuerst die heimkehrenden Skifahrer aus Ischgl betroffen waren – das waren überwiegend junge gesunde Menschen. In Italien und Spanien hingegen habe das Virus früh Altenheime und Familien mit vielen älteren Bewohnern erreicht. Ein weiterer wichtiger Punkt: In Deutschland gibt es 40 Prozent mehr Intensivbetten als in Italien.
"Wir brauchen im Gesundheitssystem eine gewisse Reserve, das hat Corona gezeigt", erläutert der MHH-Präsident. "Deutschland wird oft kritisiert für zu viele Krankenhausbetten und zu viele Kliniken. Jetzt waren wir froh, dass wir diese Kapazitäten hatten. Wir Deutsche haben in der Medizinforschung immer nach England und Amerika geschaut. Beide Länder sind mit ihren Top-Universitäten in der Forschung grandios. Trotzdem hat das Gesundheitssystem in der Breite in beiden Ländern jetzt versagt, die Sterblichkeitsraten sind extrem hoch."
Niedrigster Krankenstand seit 30 Jahren
Ein Grund, warum Deutschland und auch die MHH so gut durch die Krise gekommen sind, sind die Beschäftigten im Gesundheitswesen. "Die Disziplin, das Engagement und die Solidarität aller Mitarbeiterinnen und Mitarbeiter der MHH war ungeheuerlich – von Studierenden über Technik und Verwaltung bis hin zu Pflege und Ärzteschaft“, betont der Präsident. "Wir hatten in der akuten Corona-Zeit den niedrigsten Krankenstand seit 30 Jahren gehabt. Wir als Präsidium möchten uns dafür herzlich bedanken."
Mittlerweile haben sich in Deutschland die Bedingungen geändert – die erste Welle ist abgeebbt, jetzt bestimmen Ausbruchszenarien wie in Rheda-Wiedenbrück das Geschehen. Manns und Welte sind sich einig, dass niemand vorhersagen kann, ob es im Herbst zu einer zweiten Welle kommen wird. "Manche Pandemien sind einfach nach einem Jahr nicht wieder aufgeflammt", erinnert Professor Welte In anderen Fällen habe sich das Virus verändert. "Erst löste es schwere Atemnot aus, später nur noch Schnupfen. Anpassung an den Wirt ist ein Prinzip der Evolution. Die Mikroorganismen wollen auch nicht, dass ihr Wirt, der Mensch, stirbt – und sie mit ihm."
"Es kann jeden erwischen"
"Wir haben jetzt einen leichten Anstieg der Infektionen, aber die Sterblichkeitsraten gehen weiter zurück", betont Professor Manns. Gerade ältere Menschen sind außerordentlich vorsichtig geworden. Das Durchschnittsalter der Neuinfizierten ist im Durchschnitt um zehn Jahre gesunken. "Auch junge Menschen können schwer erkranken", meint Professor Welte, "man muss sich bewusst sein, dass es jeden erwischen kann."
SARS-CoV2 ist ein neues Virus. "Es befällt zwar primär die Atemwege", erklärt Professor Welte, "aber dann macht es etwas sehr Seltsames: Es schädigt nicht die Atemwegszellen selbst, wie beispielsweise Influenza, der Grippeerreger. Corona gelangt in die Blutbahn und schädigt die Zellen, die die Blutgefäße auskleiden, die Endothelzellen." Anschließend kommt es zu einer Gerinnselbildung in den ganz kleinen Gefäßen. Für die Patienten heißt das: Atemwegskranke sind gar nicht die Hauptrisikogruppe. Bluthochdruckpatienten, Diabetiker und vor allem Übergewichtige haben ein hohes Risiko, wirklich schwer zu erkranken.
Erste Auswertungen zeigen, dass eine nennenswerte Anzahl von Patienten noch lange Symptome zurückbehält. Eines der Hauptsymptome, bei denen, die eigentlich wieder gesund sind, ist Mattigkeit. Die Patienten sind erschöpft, wenn sie eine halbe Treppe steigen, obwohl Lunge und Herz normal funktionieren. "Diese Erschöpfung wird zwar mit jedem Tag weniger, aber ist mehr und ausgeprägter, als ich es je bei irgendeiner anderen Erkrankung gesehen habe", sagt Pneumologe Professor Welte. "Es scheint auch zu einer Veränderung im Nervensystem zu kommen. Die akut Erkrankten sind viel verwirrter als sonst. Und genesende Patienten klagen über Gedächtnisstörungen und Alpträume."
Kein schneller Erfolg beim Impfstoff
Die Forschung nach einem Impfstoff und Medikamenten läuft weltweit auf Hochtouren. An der MHH werden aktuell mehrere SARS-CoV-2-Impfstoffe getestet. Doch Professor Manns dämpft zu hohe Erwartungen: "Gegen das jetzt existierende Virus wird es wahrscheinlich einen Impfschutz geben. Aber vielleicht hat es sich verändert, wenn der Impfstoff zur Verfügung stehen wird. Alternativ zu einem Impfstoff entschlüsseln Forscher den Lebenszyklus des SARS-CoV-2-Virus und entwickeln Moleküle, die als Medikament eine Vermehrung des Virus im Körper blockieren und so zur Heilung führen." Professor Welte ergänzt: "Selbst wenn alles optimal läuft, werden wir keinen Impfstoff vor Mitte nächsten Jahres haben. Und Corona wird nicht verschwinden. Das heißt, wir werden weiterhin Kapazitäten für die Betreuung von COVID19-Patienten bereithalten müssen."
Die Professoren Manns und Welte raten weiterhin zur Vorsicht: "Kontaktvermeidung ist einfach das wirksamste Mittel." Risikofaktoren seien enge, schlecht durchlüftete Räume. "Singen ist besonders problematisch, weil dabei mehr Aerosole entstehen und diese durch die Vibration bis zu sechs Meter weit getragen werden", sagt der Pneumologe Welte. Und eines dürfen wir nicht aus dem Auge verlieren: Derzeit steigen die Erkrankungszahlen weltweit täglich an. "Was wir jetzt an Ausbrüchen in Deutschland sehen, kommt nicht aus heiterem Himmel", sagt der MHH-Präsident. "Diese Hotspots entstehen in der Regel dort, wo Menschen eng zusammenkommen. Die Pandemie ist noch lange nicht vorbei."
Autor: Stefan Zorn
COVID-19: Wer wird behandelt, wenn die medizinischen Kapazitäten knapp sind?
Stand: 10.06.2020
Online-Podiumsdiskussion über die Kriterien der sogenannten Triage / Veranstaltung der Krankenhausseelsorge und des Klinischen Ethik-Komitees der MHH
Glücklicherweise entwickelte sich die Zahl der an COVID-19 Erkrankten in Deutschland bisher nicht so dramatisch wie beispielsweise in Italien. Dennoch sorgte das rasante Tempo, mit dem sich das Coronavirus verbreitet, auch hierzulande für Beunruhigung und Sorgen im Gesundheitssystem. Was geschieht, wenn die medizinischen Kapazitäten plötzlich nicht mehr ausreichen, um alle Patientinnen und Patienten bestmöglich zu behandeln? Dann kommt die sogenannte Triage zur Anwendung, bei der das Behandlungsteam möglicherweise unter Zeitdruck entscheiden muss, wer eine lebensrettende Behandlung erhält und wer nicht. Doch welche Kriterien spielen bei dieser Priorisierung eine Rolle? Um die behandelnden Ärztinnen und Ärzte bei einer so schwerwiegenden Entscheidung nicht allein zu lassen, haben sieben medizinische Fachgesellschaften im März dieses Jahres dazu klinisch-ethische Empfehlungen veröffentlicht. Diese fanden viel Zustimmung, aber auch Widerspruch. Um eine öffentliche gesellschaftliche Debatte über die Kriterien anzuregen, findet am 16. Juni im Schloss Herrenhausen eine Online-Podiumsdiskussion statt. Die Veranstaltung wird organisiert von der Krankenhausseelsorge und dem Klinischen Ethik-Komitee der Medizinischen Hochschule Hannover (MHH), unterstützt von der VolkswagenStiftung. Die Zuschauenden können online dabei sein und sich per Chat aktiv an der Diskussion beteiligen.
Wir laden alle Interessierten zu dieser Online-Podiumsdiskussion ein am
- Dienstag, 16. Juni 2020
- 16 bis 17.30 Uhr
- Zugang für Zuschauende über https://player.cloud.wowza.com/hosted/djqqplhf/player.html
Wer die Veranstaltung verpassen sollte, findet das Video im Anschluss hier in der Mediathek der Volkswagenstiftung.
Die Moderation der Diskussion übernimmt Professor Dr. Michael Coors von der Theologischen Fakultät der Universität Zürich. Auf dem Online-Podium sind Experten mit verschiedenen Positionen vertreten. Die Referenten und Diskussionspartner sind:
- Dr. Gerald Neitzke, Vorsitzender des Klinischen Ethik-Komitees der MHH und kommissarischer Leiter des MHH-Instituts für Geschichte, Ethik und Philosophie der Medizin
- Professor Dr. Andreas Lob-Hüdepohl, Mitglied des Deutschen Ethikrates, von der Katholischen Hochschule für Sozialwesen Berlin
- Professor Dr. Ralf Stoecker, Philosoph an der Fakultät für Geschichtswissenschaft, Philosophie und Theologie der Universität Bielefeld
- Professor Dr. Marius Höper, kommissarischer Direktor der MHH-Klinik für Pneumologie und Leiter der interdisziplinären Intensivstation für COVID-19-Patienten
- Professor Dr. Armin Pycha, Primar der Urologie am Südtiroler Sanitätsbetrieb in Bozen
- Professorin Dr. Susanne Beck von der Juristischen Fakultät der Leibniz Universität Hannover
Chance zu überleben fair verteilen
Der Begriff „Triage“ kommt aus dem Französischen und bedeutet so viel wie “Auswahl“ oder „Sichtung“. „Priorisierung“ bezeichnet ein Verfahren, bei dem aufgrund festgelegter Kriterien einzelne Erkrankte anderen vorgezogen werden, wenn absoluter Mangel an Behandlungskapazitäten herrscht. Das Behandlungsteam steht dabei vor der Aufgabe, Entscheidungen so zu treffen, dass die Chance zu überleben fair verteilt, und die Ressourcen effektiv eingesetzt werden. Die Empfehlungen der medizinischen Fachgesellschaften sind Leitlinien, keine Gesetze.
- Weitere Informationen erhalten Sie bei Andreas Vietgen, Krankenhausseelsorge der MHH, Telefon (0511) 532-5405, vietgen.andreas@mh-hannover.de
Transplantation während der Corona-Pandemie
Stand: 05. Juni 2020
Marion L. wurde mitten in der Corona-Zeit transplantiert, die Diagnose: Leberzirrhose. Professor Dr. Hans Heinrich Wedemeyer, Direktor der Klinik für Gastroenterologie, Hepatologie und Endokrinologie und Dr. Nicolas Richter, Oberarzt der Allgemein-, Viszeral- und Transplantationschirurgie klären im Video darüber auf, was sich durch Corona verändert hat und warum Patient_innen keine Angst haben sollten.
- Organspender zu finden, ist die heikle Aufgabe der Transplantationsbeauftragten an der MHH. Das Interview mit ihnen finden Sie hier.

Transplantation während der Corona-Pandemie
Marion L. wurde mitten in der Corona-Zeit transplantiert, die Diagnose: Leberzirrhose. Professor Wedemeyer und Dr. Richter klären darüber auf, was sich durch Corona verändert hat und warum…
OB Onay spendet Blut für Therapie von COVID-19
Stand: 05. Juni 2020
Hannovers Oberbürgermeister unterstützt MHH-Projekt: Forschungsteam arbeitet mit Antikörpern gegen das Coronavirus
Bei einem wissenschaftlichen Projekt im Kampf gegen die weltweite Corona-Pandemie bekommt die Medizinische Hochschule Hannover (MHH) prominente Unterstützung. Der Oberbürgermeister der Stadt Hannover, Belit Onay, ließ sich am Donnerstag im MHH-Institut für Transfusionsmedizin und Transplantat Engineering Blut abnehmen. Eine anschließende Untersuchung des Blutes soll zeigen, ob es sich zur Gewinnung hochpotenter Antikörper gegen das Coronavirus eignet. Solche Antikörper wollen die am Projekt beteiligten Forscherinnen und Forscher im Labor gentechnisch selbst produzieren und dann zum Schutz vor der Corona-Infektion und zur Therapie der COVID-19-Erkrankung einsetzbar machen. Solche begehrten Antikörper werden im Blut von Menschen gesucht, die eine Infektion mit dem Coronavirus SARS-CoV-2 erfolgreich überstanden haben – so wie Oberbürgermeister Onay. Er war Ende März dieses Jahres an COVID-19 erkrankt.
„Die Stadt und das Land durchleben wegen der Pandemie einen unglaublichen Ausnahmezustand. Da möchte ich mit meiner Blutspende gerne einen Beitrag zu einer Therapie leisten“, erklärt Belit Onay. Für die Wissenschaftler sind besonders Blutproben von Genesenen interessant, die während ihrer Erkrankung besonders viele schützende Antikörper hervorgebracht haben sollen. Das sei bei etwa zehn Prozent der Fälle so. „Wir freuen uns über das großartige Engagement unseres Oberbürgermeisters und hoffen, dass die heutige Blutuntersuchung einen hohen Antikörper-Titer gegen das Coronavirus ergibt. Denn dann könnte Herr Onay jede Woche Plasma spenden und aktiv mithelfen, COVID-19-Patienten zu retten“, sagt Professor Dr. Rainer Blasczyk, Leiter des Instituts für Transfusionsmedizin und Transplantat Engineering. Die gesuchten Antikörper verhindern, dass sich die Viren an die menschlichen Zellen binden und wirken so neutralisierend.
Das Projekt ist bei dem Exzellenzcluster RESIST, das von der MHH geleitet wird, angesiedelt. Mit einem Medikament aus gentechnisch hergestellten Antikörpern rechnen die Experten frühestens im nächsten Jahr. „Die Suche nach einem Medikament oder einem Impfstoff gegen SARS-CoV-2, den Erreger der COVID-19 Erkrankung, ist eine globale Aufgabe“, ist MHH-Präsident Professor Dr. Michael Manns überzeugt. „Da die MHH auf dem Gebiet der Infektiologie sehr gut aufgestellt ist, wird sie mit ihrer Forschung sicher einen wesentlichen Mosaikstein dazu beitragen.“ Professor Manns hatte Oberbürgermeister Onay gemeinsam mit seinen Präsidiumskollegen Professor Dr. Tobias Welte und Andrea Aulkemeyer begrüßt.
Bisher hat die Hochschule die Corona-Krise gut bewältigt. „Es gab keine Überforderung des Medizinbetriebs, und wir können gute Behandlungsergebnisse vorweisen“, bilanziert Vizepräsident Professor Welte. „Das Virus wird uns aber in den nächsten Jahren leider weiter begleiten.“ Es komme jetzt darauf an, neue Forschungserkenntnisse in innovative Behandlungsmethoden zu transferieren. „Dafür ist die MHH die richtige Institution.“
- Das Institut für Transfusionsmedizin sucht für das Projekt weiterhin nach freiwilligen Blutspendern. Infrage kommen Menschen, die eine COVID-19-Infektion hinter sich haben. Sie können sich melden unter: rkp-blutspende@mh-hannover.de

Corona-Update: Mit Plasmaspenden Leben retten!
MHH-Projekt will mithilfe von geheilten Corona-Patient_innen ein Medikament mit Antikörpern entwickeln.
Aktuell: Neue Besuchsregelung ab 2. Juni 2020
Stand: 30. Mai 2020
Ab dem 2. Juni dürfen die Patient_innen der MHH wieder Besuch empfangen – das ist eine gute Nachricht! Allerdings gilt dabei: Sie und wir müssen zum Schutz unserer Gesundheit weiterhin einige wichtige Sicherheitsmaßnahmen beachten. Das Land Niedersachsen hat dafür eine Reihe von Regelungen erlassen.
- Die Detailregelung für die MHH erfahren Sie hier.
COH-FIT Studie: Die größte weltweite Studie zur Untersuchung psychischer Gesundheit
Stand: 02. Juni 2020
Welche körperlichen und seelischen Auswirkungen hat die Corona-Pandemie auf die Menschen? Mit dieser Frage beschäftigt sich die Studie COH-FIT (Collaborative Outcomes Study on Health and Functioning during Infection Times). Das Projekt untersucht die akuten und die längerfristigen Folgen der Pandemie und will herausfinden, welche Menschen ein höheres oder ein niedrigeres Risiko für Gesundheitsprobleme unter den besonderen Umständen aufweisen. Die gewonnenen Erkenntnisse sollen dazu beitragen, die Bevölkerung während zukünftiger Pandemien besser zu unterstützen. Es ist die weltweit größte Studie dieser Art. Fast 200 Wissenschaftlerinnen und Wissenschaftler aus mehr als 40 Ländern und sechs Kontinenten wirken daran mit. Auch die Klinik für Psychiatrie, Sozialpsychiatrie und Psychotherapie der Medizinischen Hochschule Hannover (MHH) ist beteiligt.
„In Hannover liegt der Schwerpunkt der Studie auf den Auswirkungen, die die Corona-Krise auf psychisch labile Menschen hat“, erklärt Professor Dr. Kai Kahl, geschäftsführender Oberarzt an der psychiatrischen MHH-Klinik. Ihn interessiert unter anderem, welche Folgen Quarantäne und Kontaktsperren beispielsweise auf Menschen mit manischen oder depressiven Erkrankungen, mit posttraumatischen Belastungsstörungen oder Borderline-Syndrom haben. Verstärken sich ihre Leiden? Kommen eventuell sogar verstärkt Suizidgedanken auf? „Sollte sich das bestätigen, brauchen wir dringend effektive Präventionsmaßnahmen, damit wir auf zukünftige Pandemien gut vorbereitet sind“, betont Professor Kahl. Bei den Hilfsstrategien könnte beispielsweise der frühzeitige, enge Arzt-Patienten-Kontakt über Telemedizin eine große Rolle spielen. Gesundheitspolitisch wichtige Punkte sind für den Psychiater unter anderem die während der Pandemie aufgetretenen Versorgungsengpässe mit lebensnotwendigen Medikamenten und das Ungleichgewicht bei der Behandlung von COVID-19-Patienten und der Behandlung von Patienten mit anderen Erkrankungen während der Krise.
Teilnahme ab 6 Jahren möglich
Die weltweite COH-FIT-Studie wird auf internationaler Ebene geleitet, federführend ist Professor Dr. Christoph U. Correll von der Charité Universitätsmedizin Berlin. Außer der MHH-Klinik für Psychiatrie, Sozialpsychiatrie und Psychotherapie sind weitere deutsche und zahlreiche internationale Unikliniken beteiligt. „Mit der Studie haben wir ein hervorragendes Instrument, um repräsentative Daten aus der Bevölkerung vieler Länder, unabhängig von ihrer Sozialstruktur und Wirtschaftskraft, zu erhalten“, sagt Professor Kahl. „Mithilfe der Erkenntnisse können Präventionsmaßnahmen entwickelt werden, die der Allgemeinheit, aber auch einzelnen Gruppen helfen, Probleme während einer Pandemie zu verhindern oder zu minimieren.“ Erste Studienergebnisse erwartet Professor Kahl in etwa vier Monaten.
Die COH-FIT-Studie beruht auf einer Online-Befragung der breiten Öffentlichkeit. Teilnehmen können Erwachsene, Jugendliche und Kinder ab sechs Jahren, wenn deren Erziehungsberechtigte zustimmen. Die Daten werden in drei Wellen – während der Pandemie, drei Monate und sechs Monate danach – erhoben. Professor Kahl rechnet in Deutschland mit mindestens 24.000 Teilnehmenden. „Es dürfen aber auch sehr viel mehr werden“, sagt er. Interessierte können unter www.coh-fit.com den Fragebogen ausfüllen.
Wie das Coronavirus die Lunge schädigt
Stand: 22. Mai 2020
Eine Infektion mit dem Coronavirus kann ebenso wie eine schwere Grippe die Atemwege massiv schädigen und zu einem tödlichen Lungenversagen führen. Welche molekularen Veränderungen SARS-CoV-2 im Lungengewebe von Patientinnen und Patienten genau auslöst und wie sich diese von den Schäden durch das Influenzavirus unterscheiden, ist bislang jedoch kaum bekannt. Um die Krankheitsprozesse besser zu verstehen, hat jetzt ein internationales Forschungsteam aus Deutschland, den USA, Belgien und der Schweiz unter der Leitung von Professor Dr. Danny Jonigk, Lungenspezialist am Institut für Pathologie der Medizinischen Hochschule Hannover (MHH), Lungen von an COVID-19 Verstorbenen untersucht und mit denen von an Grippe (Influenza) Verstorbenen verglichen. „Die Studie verbessert unser Verständnis, warum die Lungenfunktion bei SARS-CoV-2-Infizierten mit schweren Krankheitsverläufen so stark beeinträchtigt ist“, betont Professor Jonigk,der zum Deutschen Zentrum für Lungenforschung (DZL) gehört. Die Ergebnisse der Untersuchung mit dem Titel „Pulmonary Vascular Endothelialitis, Thrombosis and Angiogenesis in COVID-19“ hat jetzt die renommierten Fachzeitschrift „New England Journal of Medicine“ veröffentlicht.
Mikrothromben verstopfen die feinsten Gefäße
„Wir haben die Gewebeproben erstmals synergistisch mit einem sehr breiten Methodenspektrum von Mikro-Computertomografie, 3D-Elektronenmikroskopen und verschiedenen molekularbiologischen Methoden untersucht, um die Wege von SARS-CoV-2 aufzuspüren“, sagt Professor Jonigk. Dabei konnten die Wissenschaftler zunächst das bereits bekannte akute Schadensmuster in der Lunge von COVID-19-Patienten nachweisen, den sogenannten diffusen Alveolarschaden. Dieser liegt vor, wenn sich die Wände der Lungenbläschen entzünden, flächenhaft von Eiweißablagerungen bedeckt werden und so die Sauerstoffzufuhr in das Blut erschweren. „Wir haben außerdem eine massive Anzahl von Blutgerinnseln in allen Abschnitten der Blutgefäße in der Lunge gefunden, vor allem aber in den feinsten Gefäßen, den Kapillaren“, sagt der Pathologe. „Diese Mikrothromben verstopfen die feinen Lungengefäße und vergrößern so zusätzlich die Atemnot des Patienten.“ Das Phänomen gebe es zwar auch in schwer geschädigten Lungen nach Influenza-Infektionen, aber die Anzahl dieser kleinen Verstopfungen sei bei Grippetoten wesentlich geringer.
Besonders auffällig ist zudem ein Befund, den Mediziner ansonsten vorrangig nur von Tumorerkrankungen, Autoimmunkrankheiten oder Vernarbungsprozessen kennen: SARS-CoV-2 löst offenbar eine besondere Form von Gefäßneubildungen in der Lunge aus. „Diese sogenannte intussuszeptive Neoangiogenese ist bisher im Rahmen des diffusen Alveolarschadens noch nicht beschrieben worden und unterscheidet COVID-19 grundlegend von vergleichbar schweren Lungeninfektionen durch Influenzaviren“, betont Professor Jonigk und fasst zusammen:
„Die drei in unserer Studie erstmals umfassend beschriebenen Veränderungen innerhalb der Lunge bei SARS-CoV-2-Infektionen sind die massive Blutgefäßschädigung, die überschießende Blutgerinnung mit Verstopfung der feinsten Lungengefäße und die für COVID-19 charakteristische Gefäßneubildung.“
Die Ergebnisse der Studie bewertet der Pathologe als weiteres Puzzleteil zu einer Entschlüsselung von COVID-19. Gelöst sei das Rätsel um das Coronavirus aber noch lange nicht. Weitere Studien seien erforderlich, um die Mechanismen der Gefäßveränderungen zu verstehen und letztlich in therapeutische Ansätze umzumünzen.
- Die Originalpublikation ist online verfügbar auf der Seite des New England Journal of Medicine unter https://www.nejm.org/doi/full/10.1056/NEJMoa2015432.
- Weitere Informationen gibt es bei Professor Dr. Danny Jonigk unter Telefon (0511) 532-9532, per Mail AG-Lungenforschung@mh-hannover.de und unter www.intussusception.org.
Besuchsverbot wird nach Pfingsten gelockert

Stand: 20. Mai 2020
Alle Kliniken in der Region Hannover begrüßen die Lockerungen bei den Besuchsregelungen für Krankenhäuser, die das Land in seiner Verordnung am 19. Mai veröffentlicht hat. Das gilt für die Medizinische Hochschule Hannover (MHH), alle Standorte des KRH Klinikums Region Hannover (KRH), die Häuser von Diakovere, das Kinder- und Jugendkrankenhaus Auf der Bult, das Vinzenzkrankenhaus, das Clementinenhaus, die Sophienklinik und die Paracelsus-Klinik. Die vergangenen Wochen, in denen Besuche nicht gestattet waren, haben sehr deutlich gezeigt, wie wichtig der Zuspruch von Angehörigen für stationäre Patientinnen und Patienten ist.
Nur eine Person gleichzeitig pro Patient
Nichtsdestotrotz genießt der Patienten- und Hygieneschutz in den Häusern allerhöchste Priorität. Dies bedeutet, dass die Kliniken mit Hochdruck an der unverzüglichen Umsetzung der neuen Vorgaben des Landes Niedersachsen arbeiten. Dazu gehören umfangreiche Maßnahmen zum Hygieneschutz, zur Dokumentation und zur Steuerung des Patientenbesuches. So sieht die Landesregelung beispielsweise vor, dass nur eine Person gleichzeitig eine Patientin oder einen Patienten besuchen darf und dass alle Besucherinnen und Besucher registriert werden müssen.
Umsetzung braucht noch Vorlaufzeit
Bis zur Umsetzung dieser Maßnahmen können aus Patientenschutzgründen keine Besuche, bis auf die bereits etablierten Ausnahmen, zugelassen werden. Die seit März 2020 geltenden Ausnahmen für werdende Väter, für Eltern, Sorgeberechtigte und enge Angehörige von Palliativpatienten, gelten natürlich auch in dieser Übergangszeit. Dies gilt auch für die Regelungen für Begleitpersonen in den Kinder- und Jugendkliniken. Die Krankenhäuser in der Region Hannover werden die aktuellen Regelungen zum Patientenbesuch voraussichtlich ab dem 2. Juni umsetzen.
COVID-19-Rätsel: Biobank sammelt Proben für Forschung

Stand: 20. Mai 2020
Um eine Erkrankung effektiv bekämpfen zu können, muss man sie genau kennen. Das gilt auch für die Behandlung von COVID-19. Bislang können Mediziner nicht erklären, warum manche Patienten einen schweren Krankheitsverlauf haben, andere dagegen keine Symptome zeigen und welche Rolle das Immunsystem dabei spielt. Dafür baut die Medizinische Hochschule Hannover in Kooperation mit dem Klinikum Region Hannover (KRH) im Laufe der nächsten zwei Jahre eine COVID-19-Kohorte auf. Bioproben und Daten von 1000 unterschiedlich stark am Coronavirus SARS-CoV-2 erkrankten Patientinnen und Patienten sowie Kontrollproben von Menschen mit anderen Atemwegserkrankungen aus verschiedenen MHH-Kliniken und KRH sollen in der Hannover Unified Biobank (HUB) gesammelt und verglichen werden. Das Niedersächsische Ministerium für Wissenschaft und Kultur (MWK) unterstützt das Vorhaben mit mehr als zwei Millionen Euro.
Hohe Sicherheitsauflagen für die Bioproben
„Wir haben bereits mit dem Sammeln von Blutzellen, Plasma, Speichel, Urin, und Zellen aus dem Atmungstrakt begonnen und auch schon zahlreiche Anfragen für molekulare Analysen von den Forscherinnen und Forschern der MHH und des Helmholtz-Zentrums für Infektionsforschung (HZI) erhalten“, sagt Professor Dr. Thomas Illig, Leiter der HUB, wo die COVID-19-Biobank untergebracht ist. „Die HUB erfüllt die hohen Sicherheitsauflagen, um die Bioproben zu verarbeiten und einzulagern“, betont er. Auch für die Aufarbeitung der lebenden Blutzellen gelten solche Auflagen. Darum kümmert sich das Team um Professor Dr. Markus Cornberg, leitender Oberarzt an der MHH-Klinik für Gastroenterologie, Hepatologie und Endokrinologie und Klinischer Direktor am HZI. Der Infektiologe ist zudem Direktor des Zentrums für Individualisierte Infektionsmedizin (Centre for Individualised Infection Medicine CiiM), einer gemeinschaftlichen Einrichtung von MHH und HZI. „Das CiiM ist die Brücke von Klinik und Forschung und soll langfristig auch eine Art Filiale der COVID-19-Biobank beherbergen“, sagt der Mediziner.
Mix aus mehreren Faktoren beeinflusst Krankheitsverlauf?
Die Analysen der Bioproben sowie genaue Angaben zu den einzelnen Patient_innen wie Alter, Geschlecht, Krankheitsverlauf, Laborwerte, Medikamenteneinnahme oder Nikotinkonsum sollen helfen, das Rätsel um COVID-19 zu lösen. Die Daten soll Aufschluss darüber geben, welche Rolle die Gene, das Immunsystem, aber auch Vorerkrankungen wie etwa Diabetes, Asthma, Nierenschäden oder Bluthochdruck für den Verlauf einer SARS-CoV-2-Infektion spielen, welche Langzeitschäden das Virus an Lunge und anderen Organen verursachen kann und wie sich die Behandlung von COVID-19-Patient_innen verbessern lässt. „Wir vermuten, dass eine Mischung aus dem überreagierenden Immunsystem, den individuellen Erbanlagen und den Stoffwechselvorgängen verantwortlich für die sehr unterschiedlichen Schweregrade ist“, erklärt Professor Cornberg.
- Weitere Informationen erhalten Sie bei Professor Dr. Thomas Illig unter Telefon (0511) 5350-8450 oder illig.thomas@mh-hannover.de sowie bei Professor Dr. Markus Cornberg unter Telefon (0176) 1532 6821 oder cornberg.markus@mh-hannover.de.
Besonders fitte Antikörper sollen gegen SARS-CoV-2 helfen

Stand: 18. Mai 2020
Menschen, die eine Infektion mit SARS-CoV-2 erfolgreich überstanden haben, haben verschiedene schützende Antikörper im Blut. Manche dieser Stoffe sind besonders effektiv. Diese hochpotenten Antikörper aufzuspüren, gentechnisch im Labor selbst zu produzieren und dann zum Schutz vor der Infektion und zur Therapie der Erkrankung einsetzbar zu machen – das ist das Ziel von Forscherinnen und Forschern des Exzellenzclusters RESIST, das von der Medizinischen Hochschule Hannover (MHH) geleitet wird. Dieses Vorhaben unterstützt das Niedersächsische Ministerium für Wissenschaft und Kultur mit rund 1,2 Millionen Euro.
„Wir suchen nach Antikörpern, die verhindern, dass sich die Viren an die menschlichen Zellen binden – die also neutralisierend wirken – und die auch gegebenenfalls auftretende Varianten des Virus erkennen können“, sagt Professor Dr. Thomas Schulz, Leiter des MHH-Instituts für Virologie und RESIST-Sprecher. Solche breit neutralisierenden Antikörper werden beispielsweise schon bei HIV erfolgreich eingesetzt, um die Vermehrung des HI-Virus im Körper zu unterdrücken.
Freiwillige mit besonders vielen Antikörpern rekrutiert
Zunächst spürt das Team diese hochpotenten Antikörper in Blutproben von genesenen Patientinnen und Patienten auf. „Wir benötigen insbesondere Proben von Menschen, die nach überstandener COVID-Erkrankung besonders viele schützende Antikörper hervorgebracht haben. Das ist bei zehn bis 15 Prozent der Erkrankten der Fall“, sagt Professor Schulz. Solche Patientinnen und Patienten werden von Professor Dr. Rainer Blasczyk, Leiter des MHH-Instituts für Transfusionsmedizin und Transplantat Engineering, und Professor Dr. Axel Haverich, Leiter der MHH-Klinik für Herz-, Thorax-, Transplantations- und Gefäßchirurgie, rekrutiert – unter Freiwilligen, welche nach überstandener Erkrankung ihr Plasma und ihre T-Lymphozyten zur Behandlung von COVID-Erkrankten zur Verfügung stellen. „Der Aufbau des COVID-19-Genesenen-Registers ist ein wichtiger Baustein in der Pandemiebekämpfung, sowohl für die Identifizierung wirksamer Antikörper als auch wirksamer Immunzellen. Wir beobachten hier eine unglaubliche Vielfalt der Immunantwort“, sagt Professor Blasczyk. Die Plasmen und T-Zellen stehen zur Therapie schon zur Verfügung.
Therapeutikum fürs nächste Jahr geplant
Aus deren Proben werden die B-Lymphozyten isoliert, also die Antikörper-produzierenden Zellen. Dann beginnt die Suche nach besonders effektiven Antikörpern, die anschließend gentechnisch im Labor geklont werden sollen – aufbauend auf der Expertise des RESIST-Forschers Professor Dr. Thomas Krey von der Universität Lübeck. Diese Antikörper werden im Tiermodell getestet – vom Team um Professor Dr. Albert Osterhaus, Stiftung Tierärztliche Hochschule Hannover (TiHo). „Ein Therapeutikum aus gentechnisch hergestellten Antikörpern kann dann frühestens im nächsten Jahr zur Verfügung stehen“, sagt Professor Schulz.
Blutproben von in der MHH behandelten Patientinnen und Patienten bekommt das Forschungsteam auch von Professor Dr. Markus Cornberg, leitender Oberarzt der MHH-Klinik für Gastroenterologie, Hepatologie und Endokrinologie, und Professor Dr. Marius Hoeper, kommissarischer Leiter und Oberarzt der MHH-Klinik für Pneumologie.
- Weitere Informationen erhalten Sie bei Professor Dr. Thomas Schulz, schulz.thomas@mh-hannover.de Telefon (0511) 532-6737. Weitere Informationen über den Exzellenzcluster RESIST finden Sie im Internet unter dem Link www.RESIST-cluster.de
Mit umgebautem Pocken-Impfstoff gegen das Coronavirus

Stand: 15. Mai 2020
Auf der Suche nach einem geeigneten Impfstoff gegen das Coronavirus SARS-CoV-2 setzt die Wissenschaft mitunter auf alte Bekannte. In Kooperation mit der Ludwig-Maximilans-Universität (LMU) München testet das Institut für Immunologie der Medizinischen Hochschule Hannover (MHH) unter der Leitung von Professor Dr. Reinhold Förster einen vielversprechenden Impfstoff auf Basis eines Pockenvirus. Das Modifizierte Vakzinia Virus Ankara (MVA) wird schon seit Anfang der 1990er Jahre als Fähre genutzt, um Genmaterial in Körperzellen einzuschleusen und eine Immunreaktion auszulösen. Im aktuellen Fall wollen die Wissenschaftler in den Pockenimpfstoff zusätzlich die Bauanleitung für das sogenannte Spike- oder S-Protein einfügen, das sich auf der Oberfläche von SARS-CoV-2 befindet und die Infektion von Zellen ermöglicht. Das Virusstückchen soll nach erfolgter Impfung die körpereigene Immunabwehr anregen, schützende Antikörper gegen das Coronavirus zu bilden. Das Niedersächsische Ministerium für Wissenschaft und Kunst (MWK) unterstützt dieses Projekt mit 1,7 Millionen Euro.
„Ein gentechnisch modifiziertes MVA wurde von meinem Münchner Kollegen Professor Dr. Gerd Suttner bereits gegen das verwandte MERS-Virus entwickelt und erfolgreich an Dromedaren getestet“, erklärt Professor Förster. „Die Tiere waren nach erfolgter Impfung gegen das MERS-Virus immun.“ Dass die Impfung auch beim Menschen wirkt, ist in einer weiteren Untersuchung gerade erst bestätigt worden. Jetzt soll der Pockenimpfstoff gegen SARS-CoV-2 eingesetzt und zunächst an Mäusen getestet werden.
Impfstoff wird über Atemwege verabreicht
Auch die LMU will den neuen Impfvektor testen und Mäuse mit dem genetisch modifizierten MVA impfen. Doch anders als in München probieren die MHH-Wissenschaftler einen neuen Ansatz aus. Sie verabreichen den Impfstoff über die Atemwege. „Das Impfen durch Inhalation hat aus unserer Sicht den Vorteil, dass dadurch eine besonders starke Immunantwort genau dort ausgelöst wird, wo das Virus besonders heftig zuschlägt – nämlich in der Lunge“, sagt der Immunologe.
Ist die Impfung im Tierversuch erfolgreich, soll MVA-SARS-CoV-2-S auch an Menschen getestet werden. Dafür will das Institut für Immunologie zusammen mit klinischen Partnern eine Studie mit 30 Teilnehmenden durchführen. Doch die Wissenschaftler_innen wollen nicht nur untersuchen, ob die Impfung tatsächlich Antikörper gegen das Virus hervorbringt. Professor Förster möchte zudem einen neuen Test zum Nachweis von SARS-CoV-2 entwickeln. Mit diesem neuen Test sollen nicht nur Antikörper gegen das Virus nachgewiesen werden, sondern auch die Frage beantworten werden, wie gut diese vor erneuter Infektion schützen. „Das ist wichtig, um all die Menschen zu identifizieren, die eine Infektion ohne Krankheitssymptome durchgemacht haben und nun immun sind, ohne es zu wissen.“
Professor Förster ist Co-Sprecher des Exzellenzclusters RESIST, der von der MHH geleitet wird. In dieser Forschungsgruppe untersuchen 40 Teams, warum Menschen ganz unterschiedlich anfällig für Infektionen sind. Das Ziel ist es, besonders anfällige Menschen besser vor Infektionen schützen zu können. Partner sind MHH, HZI, Twincore, TiHo, CSSB und CCi. Weitere Informationen finden Sie im Internet unter www.RESIST-cluster.de.
Coronavirus erkennen: So helfen Röntgen und CT
Stand: 15. Mai 2020
Die Diagnoseverfahren für COVID-19 können an Grenzen stoßen. Dann kommen Röntgen und Computertomographie ins Spiel. Wenn ein Fall nicht eindeutig ist, d.h. wenn der SARS-CoV-2-Test mittels PCR zwar negativ ist, aber das Beschwerdebild des Patienten oder der Patientin auf etwas anderes hinweist, dann können die zwei- bzw. dreidimensionalen Bilder unterstützen. "Wir machen die Bildgebung vor allem bei schweren Fällen und zur Beurteilung des Krankheitsverlaufs", erläutert Prof. Dr. Vogel-Claussen, Leitender Oberarzt in der Diagnostischen und Interventionellen Radiologie der MHH. Außerdem würden Röntgen und CT eingesetzt, um Komplikationen bei schwer kranken Patient_innen rechtzeitig zu erkennen. Allerdings können Röntgen- wie CT-Bilder nicht allein für eine Diagnose herangezogen werden, denn auf den Bildern kann das Coronavirus nicht spezifisch genau erkannt werden. Die Radiologen können nur bestimmte Zeichen, also Hinweise, im Bild sehen, die typisch für Corona sind. Wie diese Zeichen aussehen, erfahren Sie hier unten im Video aus der MHH-Radiologie ...
Kinder und Corona: Was wir aktuell wissen
Stand: 11. Mai 2020
Welche Rolle Kinder in der Corona-Epidemie spielen, wird zurzeit viel diskutiert. Dr. Nicolaus Schwerk, Facharzt für pädiatrische Pneumologie und Allergologie an der MHH zum aktuellen Wissensstand.
Werden Kinder weniger häufig infiziert als ältere Menschen? Wie ansteckend sind sie? Wie groß ist die Gefahr, dass sie schwer erkranken? Fest steht: Aktuell kann es noch keine exakten Aussagen dazu geben, nur Einschätzungen. „Uns fehlen die Daten“, sagt Dr. Nicolaus Schwerk. „Wir brauchen systematische Untersuchungen von großen Kinder-Zahlen mit und ohne Symptome und über einen längeren Zeitraum.“
Weniger schwere Krankheitsverläufe
Die Gefahr sich anzustecken, ist für Kinder nach derzeitiger Einschätzung von Dr. Schwerk ähnlich groß wir für Erwachsene. Es gäbe aber Anzeichen dafür, dass das Risiko für Kinder – wenn sie sich angesteckt haben – schwer zu erkranken, deutlich niedriger ist als bei erwachsenen Menschen.
Kinder sind keine „Virenschleudern“
Der in Medien kreisende Begriff „Virenschleuder“ kann nach aktuellem Wissensstand nicht für Kinder gelten. Von ihnen scheint dieselbe Ansteckungsgefahr auszugehen wie von Erwachsenen. Dr. Schwerk verweist auf die jüngst veröffentlichte Studie von Prof. Dr. Christian Drosten von der Charité Berlin. Hier gibt es Hinweise, dass die Viruslast – also die Menge an Viren, die Infizierte produzieren – bei Kindern genauso hoch ist wie bei Erwachsenen. Den Aussagewert dieser Studie schränkt Prof. Drosten allerdings selbst ein. Denn die entscheidenden Studien – die Schul- und Haushaltskontaktstudien – könnten derzeit nicht gemacht werden, weil es diese Situationen – Schule und Haushalt – aktuell nicht gebe bzw. sie verfälscht seien. Mehr dazu gibt es hier im Interview mit dem NDR.
Todesrate sehr gering
Es werden mittlerweile auch Todesfälle unter Kindern aus dem Ausland gemeldet. Allerdings betont Dr. Schwerk, dass aus den bisherigen Veröffentlichungen nicht klar hervorgeht, ob diese Kinder wegen dieser Infizierung mit SARS-CoV-2 gestorben sind oder an einer anderen Ursache und sie zusätzlich das Virus in sich hatten. Der Experte kann etwas beruhigen: Die Zahl der bekannten Todesfälle unter Kindern ist im Verhältnis zu der veröffentlichten Zahl der infizierten Kinder verschwindend gering.
Die Ultima Ratio – Diese Maschine ersetzt die Lunge für COVID-Patienten
Stand: 07. Mai 2020
ECMO – vier Buchstaben, die für einen komplizierten Namen stehen: Extrakorporale Membranoxygenierung. Die ECMO übernimmt teilweise oder vollständig die Kreislauf- und Atemfunktion von Patienten, deren Lungen und/oder Herzen sehr schwer geschädigt sind. An der MHH kommt sie in der Corona-Krise zum Einsatz, wenn die normalen Beatmungsformen für COVID-19-Patienten nicht ausreichen.
Extrakorporal bedeutet außerhalb des Körpers. Mit der ECMO wird Blut aus dem Körper des Patienten herausgezogen, in den sogenannten Oxygenator geleitet, der das Blut mit Sauerstoff anreichert und parallel CO2 entzieht, dann fließt das Blut wieder zurück in den Patienten. Der Oxygenator funktioniert dabei wie ein Filter.
Pro Minute kann einem erwachsenen normalgewichtigen Patienten mit diesem Gerät fast das gesamte im Körper zirkulierende Blut einmal entzogen und durch diesen Filter geleitet werden.
MHH-Pfleger Timm Doran erläutert dieses wichtige Gerät für die Corona-Behandlung hier auch im Video.
Angst, Stress, Gewalt: Erste Ergebnisse von COVID-19-Umfrage

Stand: 30. April 2020
Seit dem Auftreten der Corona-Pandemie in China gab es bereits erste Hinweise zu den psychosozialen Auswirkungen der Pandemie. Das können Wissenschaftlerinnen und Wissenschaftler des Zentrums für Seelische Gesundheit der Medizinischen Hochschule Hannover (MHH) jetzt mit einer ersten Auswertung einer am 1. April gestarteten Umfrage belegen. Die Wissenschaftlerinnen und Wissenschaftler sehen Belege für eine deutliche mentale Belastung mit einem Anstieg von Stress, Angst, depressiven Symptomen, Schlafproblemen, Reizbarkeit und Aggression. Sorge bereitet insbesondere, dass 5 Prozent der Teilnehmenden angaben, häusliche Gewalt in den vergangenen vier Wochen erfahren zu haben. Diese kann verbaler, körperlicher oder sexueller Natur sein. Zudem gaben die Teilnehmenden mehrheitlich an, dass die Gewalt zuletzt zugenommen habe.
Die Erstauswertung bezieht sich auf den Zeitraum vom 1. bis zum 15. April 2020 und umfasst damit den Rahmen der schärfsten Lockdown-Maßnahmen in Deutschland. 3.545 Freiwillige nahmen an der Studie teil, das mittlere Alter lag bei 40 Jahren. Von den Befragten sind 83 Prozent Frauen und 15,2 Prozent Männer. Diese Umfrage ist eine der ersten und größten Umfragen zu seelischer Gesundheit in Deutschland. Die aktuelle Erhebung beinhaltet eine webbasierte systematische Erfassung des psychischen Befindens, des Stresserlebens, der Bewältigungsmechanismen und des Erlebens von unterschiedlichen Formen von Gewalt mithilfe von Selbstbeurteilungsskalen.
HIlfsangebote sollten ausgebaut werden
Die Autorinnen und Autoren der Studie appellieren, dass die seelische Gesundheit der Bevölkerung während der akuten Pandemie und auch im Nachgang fortlaufend im Blick zu behalten ist und Hilfsangebote kontinuierlich vorzuhalten oder auszubauen sind. Besonders sorgfältig sollten dabei das Erleben von häuslicher Gewalt sowie deren Risikofaktoren wie Stress, Schlafprobleme und Reizbarkeit erhoben werden. „All diese Themen sind uns nicht unbekannt. Aber die Restriktionen während der Coronavirus-Pandemie und die damit assoziierte räumliche Enge in Familien können zu einem erheblichen Aufflammen dieser Probleme führen“, erklärt Professor Dr. Tillmann Krüger, Leiter der Studie.
Es werden zudem Langzeiteffekte durch die Corona-Pandemie auf die seelische Gesundheit erwartet. Deshalb erfolgt nun die zweite Welle der Erhebung, zu der alle Interessierten unter folgendem Link eingeladen sind: https://ww2.unipark.de/uc/MHH_Umfrage_COVID-19/
Hintergrundinformationen
Psychische Belastung, Angst und Depression
Die Mehrheit der Teilnehmenden – 60 Prozent – gab an, sehr gut oder gut mit der veränderten Situation und den entsprechenden Maßnahmen klarzukommen. 26,9 Prozent der Befragten hingegen erklärten, schlecht oder sehr schlecht mit der Situation umgehen zu können. Die befragen Frauen wiesen dabei signifikant höhere Depressions- und Angstwerte auf.
Schlafqualität, Reizbarkeit und häusliche Gewalt
45,3 Prozent der Befragten gaben an, im Vergleich zu der Zeit vor der Pandemie schlechter zu schlafen. Bemerkenswert ist, dass 50,9 Prozent aller Teilnehmenden ausführten, reizbarer zu sein und sich 29 Prozent als wütender und aggressiver erlebten. Diejenigen, die sich als wütender und aggressiver erlebten, richteten ihre Wut und Aggression zu 65,5 Prozent gegen andere, während 32,6 Prozent dies gegen sich selbst richteten. Besondere Aufmerksamkeit verdient der Befund, dass 5 Prozent aller Teilnehmenden angaben, häusliche Gewalt auf verbaler (98, 4 Prozent), körperlicher (41, 9 Prozent) oder sexueller (30, 2 Prozent) Ebene zu erleben.
Für weitere Anfragen wenden Sie sich an Professor Dr. Tillmann Krüger, MHH-Zentrum für Seelische Gesundheit, unter (0511) 532-3171 oder krueger.tillmann@mh-hannover.de
Spahn an der MHH: „Hier arbeiten exzellente Wissenschaftler“

Stand: 28. April 2020
Ein wichtiger Besuch aus besonderem Anlass und unter ebenso besonderen Bedingungen: Bundesgesundheitsminister Jens Spahn (CDU) hat am Dienstag die Medizinische Hochschule Hannover (MHH) besucht. Bei seinem Rundgang durch das Clinical Research Center (CRC), informierte er sich über den aktuellen Stand der Forschung zu möglichen Impfstoffen und Medikamenten gegen das neuartige Coronavirus. Begleitet wurde Spahn von Niedersachsens Ministerpräsident Stephan Weil (SPD), Wissenschaftsminister Björn Thümler (CDU) und Sozialministerin Carola Reimann (SPD) sowie von MHH-Präsident Professor Dr. Michael Manns und den beiden MHH-Vizepräsidenten, Professor Dr. Tobias Welte und Andrea Aulkemeyer - natürlich unter Wahrung des Sicherheitsabstands und mit Schutzkleidung.
Gut vernetzte klinische Forschung
Im CRC suchen die Forscherinnen und Forscher der MHH nach einem geeigneten Impfstoff gegen die Erkrankung Covid-19. So untersuchen sie beispielsweise in einer Studie mit rund 1.000 Freiwilligen aus Klinik und Rettungsdienst, ob ein Tuberkulose-Impfstoff das Immunsystem im Kampf gegen das Coronavirus unterstützen kann. Während ihres Besuchs unterhielten sich die Politiker mit Ärzten und Pflegekräften sowie mit dem ersten Covid-19-Patienten der MHH, der mittlerweile genesen ist.
Bundesgesundheitsminister Jens Spahn zeigte sich beeindruckt von Krankenversorgung und Forschung an der MHH. „Hier arbeiten exzellente Wissenschaftler, die national und international sehr gut vernetzt sind und dazu beitragen, jeden Tag neues Wissen generieren zu können.“ Es gebe Studien mit vielversprechenden Ansätzen, einen voraussichtlichen Zeitpunkt für gesicherte Erkenntnisse könne er allerdings noch nicht nennen. Viele Fragen rund um das Virus seien schon beantwortet, es gebe aber mindestens noch genauso viele offene Fragen. „Wir werden mit diesem Virus leben lernen müssen, bis ein Impfstoff, eine Therapie oder Medikament gefunden ist.“ Für die Abläufe in den deutschen Kliniken kündigte der Bundesgesundheitsminister eine schrittweise Rückkehr in einen neuen Alltag an, in dem neben der Therapie von Covid-19-Patientinnen und -Patienten auch die Behandlung anderer Patientinnen und Patienten wieder stärker in den Fokus rücken wird.
Ermutigende Perspektiven
Auch Ministerpräsident Stephan Weil betonte, dass die Pandemie die Bevölkerung noch längere Zeit beschäftigen werde. „Da ist es gut, dass die Forschung so ermutigende Perspektiven bietet“, stellte er fest. Außerdem lobte er das große Engagement der Mitarbeiterinnen und Mitarbeiter auf den Stationen. MHH-Präsident Professor Dr. Michael Manns bedankte sich bei Spahn und Weil für den Besuch und das große Interesse an der Hochschule.
Autorin: Tina Götting/MHH
Spahns Visite an der MHH - in Bildern





COVID-Medikamente gesucht: Forscher hoffen auf bekannte Wirkstoffe

Stand: 24. April 2020
MHH-Professor Pietschmann, Forscher des Exzellenzclusters RESIST und des TWINCORE, leitet in Deutschland stattfindende Forschungsarbeiten eines internationalen Konsortiums.
Innovationen auf Basis bewährter Wirkstoffe, neue Indikationen für etablierte Mittel – das Prinzip des Repurposing hat in der Medizin schon oft zum Erfolg geführt. Deshalb wird es auch gegen SARS-CoV-2 eingesetzt: Um rasch ein Medikament zur Behandlung von COVID-19 zu finden, sucht ein internationales Forschungsnetzwerk in der weltweit größten Substanz-Repurposing-Bank „ReFrame“ nach Stoffen, die gegen SARS-CoV-2 wirken. Die Sammlung umfasst rund 14.000 zugelassene Medikamente sowie Wirkstoffe, für die es bereits umfangreiche Sicherheitsdaten in Bezug auf die Anwendung beim Menschen gibt. An der Suche sind mehrere Labors in den USA, vier in Großbritannien und je eins in China und Deutschland beteiligt. „ReFrame“ wurde von Scripps Research, Kalifornien, im Jahr 2018 mit Unterstützung der Bill & Melinda Gates Foundation aufgebaut.
„Ich bin zuversichtlich, dass wir innerhalb von wenigen Wochen Substanzen finden werden, welche die Vermehrung des Virus hemmen können. Dabei bekommen wir ein umfassendes Bild von der Wirksamkeit der Substanzen gegen dieses Coronavirus, da sich die Untersuchungen in den verschiedenen Labors ergänzen“, beschreibt Professor Pietschmann, der die in Deutschland stattfindenden Forschungsarbeiten leitet. Professor Pietschmann ist Wissenschaftler des Exzellenzclusters RESIST, das von der Medizinischen Hochschule Hannover (MHH) geleitet wird, und des TWINCORE-Zentrums für Experimentelle und Klinische Infektionsforschung – einer gemeinsamen Einrichtung der MHH und des Helmholtz-Zentrums für Infektionsforschung (HZI).
Das Ziel: Ansatzpunkte für Medikamente zur Behandlung von COVID-19
Den Nachweis, ob die Vermehrung des Virus gehemmt wird, erarbeitet Professor Pietschmann gemeinsam mit Professor Dr. Thomas Schulz, Leiter des MHH-Instituts für Virologie und Sprecher des Exzellenzclusters RESIST. Ihre Teams nutzen dazu einen Roboter, der im Rahmen des Deutschen Zentrums für Infektionsforschung (DZIF) betrieben wird, dessen Mitarbeiter Professor Schulz und Professor Pietschmann auch sind. Das notwendige speziell markierte Coronavirus hat Professor Dr. Volker Thiel vom Institut für Virologie und Immunologie der Universität Bern hergestellt.
„Wenn wir Substanzen gefunden haben, die die Virusvermehrung hemmen können, untersuchen wir sie näher: Wir schauen dann, wie sie in der menschlichen Lungenzelle wirken, warum sie die Vermehrung hemmen und welche Dosis dafür nötig ist“, erläutert Professor Pietschmann. Chemisch-biologische Eigenschaften ausgewählter Wirkstoffe werden in Kooperation mit Professor Dr. Mark Brönstrup, HZI und DZIF, geprüft. Diese Zusammenarbeit wird durch einen Sonderfond des Landes Niedersachsen gefördert, der kurzfristig zur Bekämpfung der Coronavirus-Krise bewilligt wurde.
Zulassung und Behandlung mit Medikamenten könnte beschleunigt werden
Aufbauend auf die Ergebnisse der Forschungsarbeiten von Professor Pietschmann und seinen Kolleginnen und Kollegen können dann klinische Studien durchgeführt werden. Wenn es sich um ein bereits zugelassenes Medikament handelt, könnte es sein, dass der Wirkstoff sehr zügig für eine Behandlung von COVID-19 entwickelt werden kann. Ist die Substanz noch nicht zugelassen, kann man an bereits vorhandene Daten anknüpfen, sodass eine Zulassung schneller erreicht werden, kann als dies sonst möglich wäre. Wie lange das dauert hängt davon ab, wie weit sie bis dahin schon in klinischen Untersuchungen getestet wurden.
Ein Beispiel für das Repurposing-Prinzip ist der zeitliche Ablauf bei dem bisher noch nicht für die Behandlung einer Krankheit zugelassenen Wirkstoff Remdesivir, der auch in der Substanzsammlung ist: Als SARS-CoV-2 zu Beginn des Jahres auftauchte, gab es bereits Tests in Zellkulturen und an Versuchstieren und auch im Kontext der Ebolavirus-Krise am Menschen. Die Ergebnisse der Zulassungsstudie zur Anwendung gegen COVID-19 werden in den nächsten Wochen erwartet.
„Ich bin sehr hoffnungsvoll, dass sich aus unserer Orientierungsstudie, die wir öffentlich zugänglich machen, Ansatzpunkte für Medikamente zur Behandlung der Erkrankung COVID-19 ergeben werden“, sagt Professor Pietschmann.
Coronavirus: Staatsexamen mit Mundschutz

Stand: 20. April 2020
Unter besonderen hygienischen Schutzmaßnahmen haben 110 Studierende der Medizinischen Hochschule Hannover (MHH) vom 15. bis 17. April ihr zweites Staatsexamen abgelegt. Die Durchführung dieses zweiten Abschnittes der Ärztlichen Prüfung (M2) war angesichts der Ausbreitung des Corona-Virus zunächst fraglich. Das Bundesministerium für Gesundheit hatte Ende März mit einer Verordnung den Beginn des Praktischen Jahrs vorübergehend flexibel gestaltet und den Ländern die Entscheidung über eine Verschiebung der M2-Prüfungen überlassen. In Niedersachsen entschieden sich die zuständigen Ministerien nach Beratung mit der niedersächsischen Universitätsmedizin, das Staatsexamen durchzuführen. Dem Niedersächsischen Zweckverband zur Approbationserteilung und dem Studiendekanat der MHH standen daraufhin nur wenige Tage zur Verfügung, um die Prüfungsbedingungen den veränderten hygienischen Schutzvorschriften anzupassen, die Räume herzurichten, Schutzausrüstung zu besorgen und das nötige Aufsichtspersonal zu rekrutieren.
Lob von höchster Stelle für das MHH-Organisationsteam
„Nachdem die Ministerien die Entscheidung getroffen hatten, die Prüfung durchzuführen, waren wir auf die Mithilfe der drei niedersächsischen medizinischen Hochschulen angewiesen. Ich habe die Prüfungen an der MHH begleitet und möchte mich ganz herzlich für die gute Unterstützung bedanken. Es ist alles sehr gut gelaufen“, lobte Meike Meyer-Wrobel, Geschäftsführerin des Niedersächsischen Zweckverbandes zur Approbationserteilung (NiZzA) den Einsatz des Organisationsteams an der MHH.
Zu den Bedingungen gehörte, dass die Studentinnen und Studenten im Examen mindestens anderthalb Meter Abstand einhalten mussten. Um das zu ermöglichen, mussten 15 statt ansonsten nur vier Räume hergerichtet werden. Zur Aufsicht waren demzufolge täglich 40 Personen im Einsatz, davon 25 von der MHH und 15 vom Landesprüfungsamt Niedersachsen. Zudem bekamen alle Prüflinge einen Mundschutz und es musste ausreichend Desinfektionsmittel bereitgestellt werden. „Das alles hätte das Landesprüfungsamt ohne die Hilfe der MHH nicht bereitstellen können“, erklärte Meyer-Wrobel.
Dem Wunsch der Studierenden entsprochen
„Wir sind erleichtert und froh, dass wir das zweite Staatsexamen unter diesen besonderen Hygieneschutzmaßnahmen erfolgreich abgeschlossen haben. Alternativ hätten die Studierenden zunächst ins Praktische Jahr gehen müssen und ihre Prüfung erst in einem Jahr ablegen können, zeitnah zum dritten Staatsexamen M3, was zusammen auch als Hammerexamen bezeichnet wird“, erklärte MHH-Studiendekan Professor Dr. Ingo Just. Die MHH-Studierenden hatten sich zuvor mehrheitlich für die zeitnahe Durchführung des zweiten Staatsexamens ausgesprochen, um diese zeitliche Verzögerung zu vermeiden und nicht doppelt lernen zu müssen.
Auch die Studierenden zeigten sich erleichtert nach der Prüfung. Für das Studiendekanat der MHH organisierte Britta Minx den organisatorischen Ablauf. Auch sie war anschließend erleichtert und stolz, das zweite Staatsexamen unter diesen besonderen Bedingungen erfolgreich beendet zu haben. Sie dankte allen Beteiligten: „Das alles wäre nicht möglich gewesen ohne die großartige Unterstützung der Lehrenden der MHH, die sich in überwältigender Anzahl bereit erklärt haben, uns als Aufsichtspersonen zu unterstützen, aber auch das Veranstaltungsmanagement und viele andere Mitarbeiterinnen und Mitarbeiter der MHH haben uns sehr geholfen, diese Prüfung in der Kürze der Zeit zu organisieren. Vielen Dank dafür!“
Angehörige können Patienten mit neuem Service versorgen

Stand: 20. April 2020
Um die Folgen des Besuchsverbots etwas abzumildern, hat die Medizinischen Hochschule einen speziellen Hol- und Bringservice eingerichtet - und zwar für die zwingend und nicht verschiebbare Sach-/Wäscheversorgung der stationären Patienten durch ihre Angehörigen.
Eine hierfür eingesetzte Kraft nimmt die gebrachten Sachen von den Angehörigen am Service-Point im Hauptklinikum (Haupteingang neben der Notaufnahme) entgegen und übergibt diese an die Pflegekraft der betroffenen Station der Patientin oder des Patienten. Der Hol- und Bringservice ist werktags von 13 Uhr bis 18 Uhr zu nutzen.
Die MHH bittet alle, zum Schutz der Betroffenen die vorgegeben Zeiten des angebotenen Services einzuhalten!
Weitere Infos für Patient_innen und Gäste zur Corona-Situation gibt es hier.
Infos zu Ihrem Aufenthalt - stationär oder ambulant - gibt es hier.
Antikörper und Impfstoff: So forscht man an der MHH in Sachen Corona

Stand: 17. April 2020
Professor Dr. Thomas Schulz, RESIST-Sprecher und Leiter des Instituts für Virologie der Medizinischen Hochschule Hannover (MHH), im Interview.
Herr Professor Schulz, woran forscht RESIST in Bezug auf SARS-CoV-2?
Ziel von RESIST ist es, die molekularen Grundlagen für eine erhöhte Anfälligkeit gegenüber Infektionen und die dabei beteiligten Erreger besser zu verstehen, um auf dieser Basis neue Ansätze, Ideen und Möglichkeiten aufzuzeigen und diese langfristig für eine verbesserte Behandlung von Patienten einzusetzen. Da RESIST ja Anfang 2019, also lange vor dem Beginn der SARS-CoV-2 Pandemie, startete, waren ursprünglich keine Arbeiten an diesem neuen Virus geplant. Wir können aber eine Reihe von in RESIST bearbeiteten Themen, Fragestellungen und Methoden für die durch das neue Coronavirus, SARS-CoV-2, verursachte Erkrankung (CoVID) nutzen. Wir arbeiten dazu an mehreren Themen parallel; diese haben kürzlich zusätzliche großzügige Unterstützung durch das Niedersächsiche Ministerium für Wissenschaft und Kultur (MWK) erhalten, wofür wir sehr dankbar sind.
Wir suchen nach schützenden Antikörpern und Impfstoffen:
Wir wollen Antikörper entwickeln, die verhindern, dass sich das Virus an die menschliche Zelle binden kann. Dabei denken wir an Antikörper, die schon in geringer Konzentration neutralisierend wirken und somit auch gegebenenfalls auftretende Varianten des Virus erkennen können. Breit neutralisierenden Antikörper werden beispielsweise schon bei HIV erfolgreich eingesetzt, um die Vermehrung des HIV im Körper zu unterdrücken.
Diese besonders guten Antikörper suchen wir im Blut von Patientinnen und Patienten, die die Erkrankung bereits überstanden haben, und werden sie dann gentechnisch im Labor produzieren. So könnten sie zum Schutz vor einer Infektion, aber auch zur Therapie der Infektion eingesetzt werden. Ein solches Therapeutikum kann frühestens im nächsten Jahr zur Verfügung stehen.
Bei diesen Arbeiten nutzen wir die Expertise des RESIST-Forschers Professor Dr. Thomas Krey von der Universität Lübeck. Er hat viel Erfahrungen auf dem Gebiet, Strukturen von viralen und zellulären Proteinen aufzuklären, die Schlüsselrollen in Infektionsprozessen spielen. Die Rekrutierung von Patienten, die die CoVID Erkrankung bereits überstanden haben erfolgt in diesem Projekt durch Professor Dr. Rainer Blasczyk, Leiter des Instituts für Transfusionsmedizin der MHH, sowie durch Professor Dr. Axel Haverich, Leiter der Klinik für Herz-, Thorax-, Transplantations- und Gefäßchirurgie.
Parallel dazu führen wir präklinische Versuche zu einem potentiellen Coronavirus-Impfstoff durch: Professor Dr. Reinhold Förster, Leiter des MHH-Instituts für Immunologie, testet im Mausversuch einen neuen Impfstoff-Kandidaten.
Wir suchen nach Stoffen, die die Virenvermehrung hemmen:
Dazu verfolgen wir zwei Strategien: Unter Leitung unseres RESIST Kollegen Professor Dr. Thomas Pietschmann vom TWINCORE – Zentrum für Experimentelle und Klinische Infektionsforschung screenen wir rund 13.000 Substanzen, die entweder bereits als Medikamente für andere Krankheiten zugelassen sind, oder für die es bereits erste klinische Erfahrungen gibt – die also beispielsweise erstmalig an gesunden Freiwilligen getestet werden. Wir erforschen, ob sie gegen die Virusvermehrung wirken und dann könnten daraus neue Medikamente entwickelt werden, die in ein bis zwei Jahren zur Verfügung stehen würden.
Bei der anderen Strategie wollen wir ganz neue Angriffspunkte für Hemmstoffe finden und fragen uns dabei, was alle sieben bekannten Coronaviren hemmen könnte – und auch das nächste Coronavirus. Dazu screenen wir insgesamt ca. 100.000 Substanzen. Auch auf diese Ergebnisse aufbauend können Medikamente entwickelt werden. Das dauert jedoch fünf bis zehn Jahre. Daran arbeiten Professor Pietschmann und ich gemeinsam mit weiteren Kollegen.
Wir erforschen, wie das Immunsystem auf das Virus reagiert:
Wir in RESIST ergründen auch, wie die Reaktion des angeborenen und des erworbenen Immunsystems auf das SARS-CoV-2 aussieht. Wie erkennen zum Beispiel die T-Zellen dieses Virus? Diesen Fragen gehen Professor Dr. Markus Cornberg, MHH-Klinik für Gastroenterologie, Hepatologie und Endokrinologie, Professorin Dr. Britta Eiz-Vesper, Institut für Transfusionsmedizin, und Professor Dr. Immo Prinz, MHH-Institut für Immunologie, mit weiteren Kolleginnen und Kollegen nach. Auch so sollen neue Ansätze für Therapien gefunden werden.
Und wir erforschen, ob es genetische Gründe für eine höhere Anfälligkeit gibt:
Um das herauszufinden, läuft eine klinische Studie, an der mehrere RESIST-Forscherteams beteiligt sind. Durch Vergleich von an CoVID erkrankten Menschen mit gesunden Probanden unserer RESIST Alterskohorte wollen wir herausfinden, warum manche Menschen schwer erkranken, auch wenn sie keine Vorerkrankungen haben. Auch diese Ergebnisse sollen uns Ansätze für neue Therapien liefern.
Geburten und Corona: Worauf sich Eltern einstellen müssen

Stand: 16. April 2020
In der MHH darf der Vater oder eine andere enge Bezugsperson weiterhin bei der Geburt dabei sein. „Sie dürfen ihre Partnerin zwar nicht während der gesamten Zeit im Kreißsaal begleiten, werden aber von den Hebammen dazu gerufen, sobald das Kind tatsächlich kommt“, erklärt Professor Dr. Constantin von Kaisenberg, Bereichsleiter Pränatalmedizin und Geburtshilfe der MHH-Klinik für Frauenheilkunde und Geburtshilfe. Anders sieht es bei einem Kaiserschnitt aus. In diesem Fall ist eine Begleitperson im OP nicht erlaubt, sie darf aber nach dem Eingriff im Aufwachraum dabei sein.
Wer darf Mutter und Babys besuchen?
Zum Schutz der Mütter und der Neugeborenen sowie des Klinikpersonals gibt es auch bei den Besuchen neue Regelungen: Eine Person, der Vater oder eine andere Bezugsperson, darf Mutter und Kind in der Zeit von 15 bis 18 Uhr besuchen, wenn sie einen Mundschutz trägt und keine grippalen Symptome hat. Weitere Besucherinnen und Besucher müssen der Mutter-Kind-Station leider fern bleiben.
Wie geht die MHH damit um, wenn eine mit dem Coronavirus infizierte Frau ein Kind bekommt?
Bisher gab es in der MHH-Geburtsklinik noch keine Gebärende, die mit dem Coronavirus infiziert war. „Deshalb ist das Ansteckungsrisiko auf der Geburtsstation zurzeit auch nicht höher als außerhalb der Klinik“, erläutert Professor von Kaisenberg. Das ärztliche und pflegerische Personal sowie die Hebammen sind angehalten, sich streng nach den hygienischen Vorgaben der Robert Koch-Instituts zu richten.
Sollte in der MHH eine an COVID-19 erkrankte Schwangere gebären, wäre das Geburtsteam auch darauf vorbereitet. Die werdende Mutter würde bei der Geburt einen Mund-Nasen-Schutz tragen und das Personal eine Schutzausrüstung bestehend aus Haube, Brille, Mund-Nasen-Maske, Handschuhen und Kittel. Eine Begleitperson wäre bei der Geburt nicht erlaubt. Das Neugeborene einer COVID-19-Patientin dürfte nach der Geburt in einem Isolierzimmer bei der Mutter bleiben und auch gestillt werden. „Sollten bei dem Kind aber Symptome einer COVID-19-Erkrankung oder andere schwerwiegende medizinische Probleme auftreten, müsste es auf die Intensivstation“, sagt Professor von Kaisenberg.
Autorin: Tina Götting/MHH
Tuberkulose-Impfstoff soll Immunsystem gegen Corona-Virus fit machen

Stand: 9. April 2020
Ein Impfstoff gegen Tuberkulose könnte helfen, einen Etappensieg gegen das Corona-Virus zu erringen. VPM 1002 heißt das am Max-Planck-Institut für Infektionsbiologie hergestellte Präparat. Es soll das Immunsystem im Kampf gegen den Sars-CoV-2-Erreger stärken. „VPM 1002 ist die gentechnologisch verbesserte Variante eines jahrzehntealten Impfstoffs, der in vielen Ländern zur Bekämpfung des Tuberkulose-Erregers eingesetzt wird“, sagt Professor Dr. Christoph Schindler von der Medizinischen Hochschule Hannover (MHH), Leiter der Stabsstelle CRC Core Facility am Clinical Research Center Hannover. Weil der Impfstoff offenbar nicht nur gegen das Tuberkulose-Bakterium hilft, sondern die Immunantwort generell verbessert, könnte er auch die Abwehr gegen das Corona-Virus verstärken. Jetzt soll VPM 1002 in einer Studie an 1000 Teilnehmenden getestet werden, die beruflich mit dem Corona-Virus in Kontakt kommen – Ärztinnen und Ärzte sowie das Personal im Pflege- und Rettungsdienst.
„Im Idealfall verringert die Impfung die Wahrscheinlichkeit, an Corona-Virus-Disease zu erkranken“, erklärt Professor Schindler. Der Wirkstoff gelangt über das Blut in die Lymphknoten und verändert dort die körpereigenen Abwehrzellen. Wenn dann Corona-Viren die Lunge befallen, werden weiße Blutkörperchen aktiv. Die als Fress- und Killerzellen bekannten Immunzellen bekämpfen die Viren in der Lunge und hindern sie daran sich zu vermehren – wenn alles gut läuft.
Die Hoffnung: Nicht immun, aber besser geschützt
Geimpftes Klinikpersonal wäre zwar nicht gegen Sars-CoV-2 immun, könnte dank der auch gegen Virusinfektionen gestärkten Abwehrzellen aber besser geschützt sein und es gäbe weniger Ausfälle in der Krankenversorgung. Kommt es doch zu einer Infektion, könnte die verbesserte unspezifische Immunantwort den Verlauf der Covid-19-Symptome deutlich abschwächen und sogar dann noch helfen, wenn sich das Corona-Virus verändern sollte, hofft der Mediziner. Das käme auch Risikopatienten zugute, etwa vorerkrankten oder älteren Menschen.
Die Wirkung des Immunboosters VPM 1002 soll zunächst an vier Standorten untersucht werden – neben dem CRC an der MHH sind auch Studienzentren in München, Erfurt und Borstel beteiligt. „Möglicherweise können wir bereits Ende April oder Anfang Mai die ersten Studienpatienten impfen“, sagt Professor Schindler. Zudem wird eine weitere Studie auf den Weg gebracht. In dieser sollen dann 1800 ältere Menschen geimpft werden, um den Effekt der verbesserten unspezifischen Immunantwort weiter aufzuklären. Falls sich in den Studien zeigt, dass die Geimpften tatsächlich weniger häufig oder weniger schwer an Covid-19 erkranken, könnten in wenigen Monaten Risikogruppen wie Klinikpersonal und besonders gefährdete Menschen mit VPM 1002 geimpft werden.
Weitere Informationen erhalten Sie bei Professor Dr. Christoph Schindler, schindler.christoph@mh-hannover.de, Telefon (0511) 5350-8300.
Die COVID-19 Umfrage Deutschland: Seelische Gesundheit in Krisenzeiten
Stand: 06. April 2020
MHH-Zentrum für Seelische Gesundheit startet aktuelle Online-Erhebung Panik, Angst, Unruhe, Schlaflosigkeit und psychosoziale Probleme wie Konflikte am Arbeitsplatz oder innerhalb der Familie: seit dem ersten Auftreten der Corona-Pandemie in China liegen aus dem Land bereits erste Hinweise zu den psychosozialen Auswirkungen der Pandemie vor.
Das Ziel der aktuellen Umfrage des Zentrums für Seelische Gesundheit der Medizinischen Hochschule Hannover (MHH) ist es daher, die psychosozialen Auswirkungen der Pandemie in Deutschland zu erfassen, um daraus Hinweise und Empfehlungen für die Politik und das Gesundheitswesen ableiten zu können. Die Online Erhebung ist am 1. April 2020 gestartet, der Fragebogen ist unter https://ww2.unipark.de/uc/MHH_Umfrage_COVID-19/ abrufbar. Mitmachen kann jede volljährige Person.
Am 11. März markierte die WHO den Ausbruch von COVID-19 als Pandemie. In Deutschland wurden am 13. März in vielen Bundesländern umfangreiche Maßnahmen zur Eindämmung des Virus beschlossen wie Schließung von Schulen, Kita oder das Verbot von größeren Veranstaltungen. Am 22. März einigten sich Bund und Länder auf ein umfassendes Kontaktverbot. Es ist zu erwarten, dass die getroffenen Maßnahmen auch in Deutschland weitreichende Auswirkungen auf die seelische Gesundheit der Bevölkerung haben werden.
MHH sagt verschiebbare Behandlungen ab
Patientinnen und Patienten sollten sich vor Behandlungsbeginn in der jeweiligen Klinik erkundigen. Notfälle werden weiterhin uneingeschränkt behandelt. (Stand: 16.03.2020)
Copyright: Karin Kaiser/MHH
Update 02. Juni 2020: Die MHH kehrt zum Normalbetrieb zurück. Alle Infos für Patienten finden Sie hier.
Stand: 16. März 2020
Die Medizinische Hochschule Hannover (MHH) bereitet sich darauf vor, verstärkt COVID-19-Patientinnen und -Patienten zu behandeln. Daher werden verschiebbare (elektive) Behandlungen sowohl im stationären als auch im ambulanten Bereich abgesagt. Nicht davon betroffen sind alle nicht verschiebbaren Eingriffe. Auch die Behandlung von Notfallpatientinnen und Notfallpatienten wird uneingeschränkt beibehalten. Patientinnen und Patienten, die in diesen Tagen einen Termin in der MHH hätten, werden gebeten, sich zuvor mit ihrer behandelnden Klinik in Verbindung zu setzen.
Notaufnahme nicht für Corona-Verdachtsfälle
Menschen, die den Verdacht haben, dass sie sich mit dem Coronavirus infiziert haben könnten, werden gebeten, nicht in die Notaufnahme der MHH zu kommen, sondern die bestehenden Testungsmöglichkeiten zu nutzen. Bitte nutzen Sie das kostenlose Bürgertelefon der Region Hannover unter der Rufnummer 0800 7313131. Die Hotline ist bis auf Weiteres von 8 bis 18 Uhr geschaltet.
Besuchsverbot gilt weiterhin, Mensa für Gäste gesperrt
Die MHH weist erneut darauf hin, dass derzeit Besucherinnen und Besucher die MHH-Gebäude nicht betreten dürfen. Lediglich in der Kinderklinik und im Palliativbereich ist ein Gast pro Patient und Tag erlaubt. In diesem Zuge ist auch die Mensa der MHH für Gäste gesperrt worden. Das Besuchsverbot dient dem Schutz der Patientinnen und Patienten sowie der Mitarbeiterinnen und Mitarbeiter der MHH und gilt auch für Pressevertreterinnen und -vertreter.
- Die Anworten auf die wichtigsten Fragen zum Coronavirus gibt es hier auf unserer Themenseite.
Bis auf Weiteres keine Besuche in Krankenhäusern
Um die Risiken für eine Infektion mit dem neuartigen Coronavirus zu minimieren, gilt bis auf Weiteres ein Besuchsverbot. (Stand: 12.03.2020)
Update 02. Juni 2020: Das Besuchsverbot ist aufgehoben - es gelten neue Besuchsregeln. Details lesen Sie hier.
Stand 12. März 2020
Alle Krankenhäuser in der Region Hannover lassen keine Besuche mehr in ihren Häusern zu. Das gilt für die Medizinische Hochschule Hannover (MHH) und alle Standorte des KRH Klinikums Region Hannover (KRH), die Häuser von Diakovere, des Vinzenzkrankenhauses, des Clementinenhauses und der Paracelsus-Kliniken. Hintergrund ist die steigende Anzahl an Covid-19-Erkrankungen in der Region Hannover. Das Besuchsverbot dient dem Schutz der Patientinnen und Patienten sowie der Mitarbeiterinnen und Mitarbeiter der Kliniken.
Ausnahme: In der MHH.Kinderklinik und im MHH-Palliativbereich ist ein Besucher pro Patient pro Tag erlaubt.
Regelungen für den Kreißsaal und Mutter-Kind-Station 82: Eine und dieselbe Begleitperson/Partner (keine Kinder/Jugendliche) - ohne grippale Symptome und mit Mundschutz - ist erlaubt:
- Im Kreißsaal zur Geburt
- Im Aufwachraum nach Sectio
- Auf der Mutter-Kind-Station 82 in den Besuchszeiten von 15:00 - 18:00 Uhr.
Die auf den einzelnen Webseiten der MHH genannten allgemeinen Besuchszeiten gelten somit vorerst nicht.
Wir danken Ihnen für Ihr Verständnis!
- Die Antworten auf die wichtigsten Fragen zum Coronavirus gibt es auf unserer Themenseite.